Одним из сложнейших заболеваний является панкреонекроз поджелудочной железы. Причем этот недуг чаще характерен для молодых людей, независимо от половой принадлежности (более 70% больных панкреонекрозом выявляется в возрасте до 30 лет). Даже при адекватном и современном лечении шанс выжить после болезни составляет всего 30–60%.
Панкреонекроз — тяжелейшее нарушение функции поджелудочной железы, которое представляет собой стремительное отмирание клеток органа, сопровождающееся воспалительным процессом.
Как результат, поджелудочная железа подвергается деструкции и не может в прежней мере выполнять свои функции.
Панкреонекроз — одна из стадий развития острой формы панкреатита, характеризующаяся быстрыми темпами прогрессирования и тяжелейшей клинической картиной.
Виды панкреонекроза
В зависимости от распространения и локализации деструктивных процессов, выделяют:
- ограниченный панкреонекроз;
- распространенный (из-за панкреонекроза поджелудочной железы поражается практически вся поверхность органа);
- тотальный (полное поражение всего объема органа).
В зависимости от того, сопровождается ли течение заболевания инфекционным процессом:
- с наличием инфекции, то есть инфицированный;
- стерильный — инфекция отсутствует.
Стерильный вид панкреонекроза может протекать в одной из 3-х клинико-анатомических форм:
- Жировая. Прогрессирование некротического процесса происходит медленно, на протяжении 4–5 дней, прогноз в таком случае наиболее благоприятный.
- Геморрагическая. Развитие заболевания быстрое, часто с наличием внутреннего кровотечения.
- Смешанная. Присутствуют признаки жировой и геморрагической формы, такая форма встречается чаще всего.
Основные причины
Самой частой причиной возникновения панкреонекроза является употребление алкогольных напитков и неправильное питание.
Причем в большинстве случаев панкреонекроз выявляется именно после однократного употребления алкоголя и жирной пищи в большом количестве.
Чаще всего это бывает в праздники, после длительных застолий с обилием жирных блюд и алкогольных напитков. Симптомы развития заболевания можно обнаружить уже в первые сутки после воздействия провоцирующего фактора.
Следующая причина, по которой может развиться панкреонекроз, — наличие у пациента желчекаменной болезни. В таком случае происходит закупоривание протоков поджелудочной железы, вследствие чего повышается внутрипротоковое давление и начинается расплавление тканей органов.
Причины панкреонекроза могут заключаться и в возникших после операции осложнениях, травмах в области живота, расстройстве работы желудочно-кишечного тракта. В результате одного из перечисленных факторов происходит рефлюкс — заброс желчи в поджелудочную железу и активизация проферментов, что становится причиной развития ферментопатических реакций.
Патогенез панкреатита поджелудочной железы основывается на нарушении локального защитного механизма органа. Прием пищи и алкоголя в обильных количествах значительно усиливает выработку внешней секреции, из-за чего нарушается отток панкреатического сока и происходит перерастяжение протоков органа.
Из-за повышения давления внутри протоков образуется отек паренхимы, разрушаются ацинусы органа. Все это в совокупности становится причиной массивного некроза тканей органа (самопереваривания жировых клеток и сосудистых стенок). При дальнейшем попадании ферментов и продуктов распада тканей в кровеносную систему оказывается токсическое воздействие на весь организм.
Очаги поражения возникают в печени, почках, сердце, головном мозге.
И хотя от развития панкреонекроза никто не застрахован, можно определить группу риска по возникновению данного заболевания. Сюда нужно включить хронических алкоголиков, а также пациентов, страдающих от желчекаменной болезни, печеночной патологии, нарушений функций желудочно-кишечного тракта. Относятся сюда и люди с врожденной аномалией строения поджелудочной железы или органов пищеварения.
Механизм развития
О начале развития болезни можно говорить еще до того, как будут обнаружены первые симптомы. В основе механизма развития панкреонекроза лежит сбой в работе локальных защитных механизмов поджелудочной железы.
Дальнейшее прогрессирование заболевание проходит в 3 этапа:
- Этап токсемии. После того как провоцирующий фактор оказал свое влияние на поджелудочную железу, происходит усиление внешней секреции органа и перерастяжение протоков железы, в результате чего наблюдается повышение давления и запуск процесса некроза тканей органа. Т. е. орган переваривает сам себя. В случае с активизацией липазы происходит некроз жировых клеток, такая клинико-анатомическая форма развития панкреонекроза называется жировой. А если же происходит активизация эластазы, начинается разрушение сосудов, в таком случае принято говорить о геморрагической форме. В обоих случаях не избежать возникновения полиорганной недостаточности, то есть поражения всех жизненно важных органов — сердца, печени, почек, головного мозга.
- После того как заболевание начало свое развитие, наступает этап абсцесса. На этом этапе образуется воспалительный процесс в железе, который впоследствии распространяется и на другие органы с последующим образованием гнойных полостей.
- Для увеличения шансов на благоприятный исход необходимо избежать развития третьей фазы развития панкреонекроза — образования гнойных очагов. Если заболевание достигло этой стадии, даже самое современное и профессиональное лечение не дает никаких гарантий.
Характерные симптомы
Клиническая картина панкреонекроза достаточно своеобразна, ее легко отличить от каких-либо других патологий. Симптомы развития заболевания включают в себя в первую очередь болевые ощущения, локализующиеся в левой части живота и отдающие в спину, плечо или пах.
Часто больному сложно определить точную локализацию боли, и он утверждает, что она является опоясывающей.
В зависимости от степени развития некротического процесса, боль может быть различной интенсивности: чем больше степень поражения тканей, тем менее ощутимой становится боль, что объясняется омертвением тканей и нервных окончаний.
Именно поэтому улучшение самочувствия пациента при выявленном панкреонекрозе является исключительно плохим сигналом, за которым должны последовать незамедлительные лечебные манипуляции. Однако снятие болевых ощущений на начальной стадии развития заболевания возможно после принятия больным позы лежа на боку с согнутыми в коленях ногами.
Следующим симптомом после возникновения болевых ощущений является тошнота и рвота. Не зависимо от приема пищи и других факторов, пациент жалуется на неукротимую рвоту. При анализе рвотных масс можно обнаружить примеси желчи и крови. Даже после того, как в желудке не останется никакой пищи, рвота будет продолжаться, но уже в виде сгустков крови и желчи.
Это говорит о том, что идет процесс разрушения кровеносных сосудов эластазой. После длительного периода рвоты наступает дегидратация организма — обезвоживание.
Кожа больного становится сухой, на языке появляется налет, в слизистых чувствуется сухость, снижается количество выделяемой мочи вплоть до ее полного отсутствия, появляется постоянная жажда, которую невозможно утолить из-за постоянной рвоты.
Нарушение работы желудочно-кишечного тракта — еще один признак начала развития болезни. Из-за «выключения» поджелудочной железы из процесса пищеварения происходит сбой в этой системе, появляется вздутие живота и метеоризм, при этом запор и задержка газов. Дальнейшее течение заболевания приводит к интоксикации организма, признаками которой является:
- повышение температуры тела до 38 градусов и выше;
- учащение сердцебиения и дыхания;
- появление одышки;
- снижение артериального давления;
- общая слабость и ломота в теле.
При распространении губительных токсинов в головной мозг развивается энцефалопатия, что проявляется в спутанности сознания, повышенной возбудимости или, наоборот, заторможенности, дезориентации в пространстве. Тяжелейшим последствием интоксикации является кома.
Симптомы прогрессирования заболевания выражаются в изменении кожных покровов.
Сначала по причине выброса поджелудочной железой вазоактивных веществ, расширяющих кровеносные сосуды, появляются участки покраснения, затем с возникновением интоксикации организма становится бледной кожа, позже цвет кожных покровов может стать желтушным, землистым, мраморным.
В некоторых случаях могут происходить подкожные кровоизлияния, проявляющиеся в виде сине-фиолетовых пятен сначала на животе, а затем и на других частях тела. Независимо от интенсивности проводимых лечебных манипуляций процесс токсемии длится около 4–5 дней с ежедневным нарастанием выражения симптомов.
Следующей стадией клинической картины болезни является образование гнойных инфильтратов — осложнений вследствие некротических процессов в органах. Начинает развиваться полиорганная недостаточность — нарушение функционирования всех жизненно важных органов. Помимо общей симптоматики, в ряде случаев могут возникать различного рода осложнения. Самыми опасными являются:
- перитонит;
- внутренние кровотечения;
- обширный абсцесс брюшной полости;
- ферментная недостаточность;
- образование тромбов;
- болевой или инфекционный шок.
Если хотя бы одно из осложнений имеет место быть, последствия заболевания, скорее всего, будут трагичны.
Диагностика
Диагностировать развитие заболевания можно, оценив анамнез пациента, выслушав его жалобы, осмотрев и организовав комплекс дополнительных обследований.
При панкреонекрозе необходимо провести лабораторную диагностику, состоящую из общего анализа крови (на сахар, кальцитонин, уровень лейкоцитов, СОЭ, гемокрит, зернистость нейтрофилов), анализа мочи (на уровень трипсина), анализа роста АСТ и АЛТ (печеночных ферментов).
Затем необходимо перейти к инструментальной диагностике, включающей:
- УЗИ брюшной полости и желчных путей, что позволяет выявить наличие кист и абсцессов и определить их локализацию;
- компьютерную томографию, с помощью которой определяется степень увеличения железы, панкреатических протоков, наличие очагов некроза, воспаления тканей;
- магнитно-резонансную томографию;
- рентгенографию области живота;
- пункцию и бакпосев образовавшейся жидкости в очаге поражения;
- ангиографию сосудов поджелудочной железы;
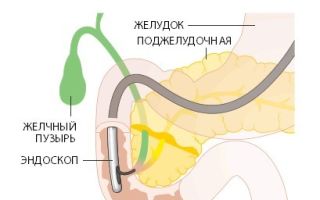
- ретроградную холангиопанкреотографию (оценка состояния протоков поджелудочной железы) и диагностическую лапароскопию.
Только последовательное, своевременное и качественное выполнение всех перечисленных действий способно дать точный результат. Врач не может пренебречь ни одним из этапов обследования, иначе картина заболевания не будет достоверна.
Применяемое лечение
Как будет поставлен окончательный диагноз, необходимо прибегнуть к выполнению лечебных манипуляций. Больной незамедлительно госпитализируется в палату интенсивной терапии отделения хирургии. Комплекс лечебных мероприятий должен быть проведен исключительно в условиях стационара.
В первую очередь терапия направлена на подавление разрушительных процессов в организме: предотвращение самопереваривания поджелудочной железы, ликвидацию последствия интоксикации, а в случае, если обнаруживаются признаки осложнений, немедленное их подавление.
Наиболее благоприятный прогноз может быть в том случае, если заболевание выявлено на самой ранней стадии и было начато своевременное адекватное лечение.
Для лечения панкреонекроза применяются консервативные и хирургические методы. К ряду консервативных методов относятся следующие:
- обеспечение абсолютного покоя больного, то есть полное ограничение его физической активности;
- исключение приема пищи (питание организма производится с помощью специальных растворов через капельницы);
- введение препаратов, подавляющих болевой синдром (это необходимо сделать во избежание развития такого осложнения, как болевой шок);
- блокирование выделения секреции желудка, поджелудочной железы и 12-перстной кишки (путем внутривенного введения антиферментных средств и промывания желудка холодной водой);
- при отсутствии сопровождающей желчекаменной болезни возможно введение желчегонных препаратов;
- обеспечение местной гипотермии (прикладывание холода к животу);
- введение антибактериальных препаратов с целью профилактики и купирования воспалительного процесса в железе (могут быть использованы такие антибиотики, как Цефепим, Ципрофлоксацин и Метронидазол);
- внутримышечное введение Церукала для подавления рвоты;
- при выраженных проявлениях интоксикации проводится очищение крови с помощью плазмофереза, гемосорбции, перитонеального диализа, гемофильтрации;
- в целях предупреждения возникновения внутреннего кровотечения вводится Соматостатин.
Если рассматривать хирургические методы лечения, то при постановке диагноза панкреонекроз в большинстве случаев больному должна быть проведена операция, так как процент избежавших ее незначителен.
Хирургическое вмешательство необходимо для восстановления оттока соков железы, удаления постнекротических участков и гнойных образований, остановки внутреннего кровотечения.
Оперативное лечение панкреонекроза должно проводиться по истечении острой фазы развития заболевания, которая может длиться около 4–5 суток.
Срочное оперативное вмешательство может быть проведено, если наблюдается субтотальный и тотальный некроз тканей поджелудочной железы, гнойном перитоните, панкреатогенном абсцессе. В большинстве случаев больным показано повторное оперирование с целью устранения остатков инфекции и некротических очагов.
Восстановление после лечения
После операции и других лечебных манипуляций врачи могут сформулировать больному и его родственникам дальнейший прогноз.
При панкреонекрозе поджелудочной железы летальный исход возможен даже после оказания своевременной адекватной медицинской помощи.
Даже после удачного проведения терапии пациенту потребуется ряд сложнейших реабилитационных мероприятий. В течение 3–4 и более месяцев человек будет считаться нетрудоспособным.
Для того чтобы предотвратить развитие панкреонекроза, необходимо избегать провоцирующих факторов, известных своим негативным действием на организм. Это неправильное питание, малоподвижный образ жизни и прием алкоголя.
Источник: https://kiwka.ru/podzheludochnaya-zheleza/pankreonekroz.html
Панкреонекроз
Панкреонекроз – деструктивное заболевание поджелудочной железы, являющееся осложнением острого панкреатита и приводящее к развитию полиорганной недостаточности. К проявлениям панкреонекроза относят острую опоясывающую боль в животе, упорную рвоту, тахикардию и энцефалопатию. Лабораторная диагностика предполагает определение уровня альфа-амилазы; инструментальная – проведение обзорной рентгенографии брюшной полости, УЗИ, КТ и МРТ поджелудочной железы, РХПГ, диагностической лапароскопии. Лечение включает в себя консервативные мероприятия (угнетение протеолитических ферментов, восстановление оттока соков поджелудочной железы, дезинтоксикацию и обезболивание) и оперативное вмешательство.
Панкреонекроз является наиболее тяжелым осложнением панкреатита, поражает в основном молодых трудоспособных людей, составляет 1% всех случаев острого живота. В основе патогенеза панкреонекроза лежит сбой механизмов внутренней защиты поджелудочной железы от разрушающего действия панкреатических ферментов.
В последнее время в России увеличивается количество острых панкреатитов – данная патология выходит на второе место после острого аппендицита в хирургических стационарах.
Также растет и число деструктивных форм панкреатита, в частности панкреонекроза — до 20-25%. В разных клиниках летальность при деструкции поджелудочной железы достигает 30-80%.
Ведущий способ снижения летальности при некрозе поджелудочной железы – своевременная диагностика, госпитализация и раннее начало патогенетического лечения.
Причинами развития, как панкреатита, так и панкреонекроза, обычно являются нарушения диеты и эпизодический прием алкоголя. Исследования в области гастроэнтерологии показали, что панкреонекрозами обычно страдают люди, не склонные к постоянному употреблению алкоголя.
Тем не менее, в подавляющем большинстве случаев началу панкреонекроза предшествует эпизод употребления спиртного в больших количествах. У пациентов, страдающих хроническим алкоголизмом, практически всегда развивается хронический панкреатит, редко осложняющийся панкреонекрозом.
Первые признаки заболевания могут появиться спустя часы или сутки после действия провоцирующих факторов.
В основе патогенеза панкреонекроза лежит нарушение местных защитных механизмов поджелудочной железы.
Обильный прием пищи и алкоголя приводит к значительному усилению внешней секреции, перерастяжению протоков поджелудочной железы, нарушению оттока панкреатических соков.
Повышение внутрипротокового давления провоцирует отек паренхимы, разрушение ацинусов поджелудочной железы, преждевременную активацию протеолитических ферментов, которые и приводят к массивному некрозу ткани железы (самоперевариванию).
Активация липазы вызывает некроз жировых клеток, эластазы – разрушение сосудистой стенки. Активированные ферменты и продукты распада тканей, благодаря воздействию эластазы, попадают в кровоток, оказывая токсическое действие на все органы и ткани. В первую очередь страдают печень, почки, сердце, головной мозг.
В зависимости от того, какие повреждающие механизмы лидируют в патогенезе, выделяют жировую, геморрагическую и смешанную формы панкреонекроза.
- Жировая форма. Если преобладает повышение активности липазы, происходит разрушение жировой ткани поджелудочной железы. Липаза попадает за пределы панкреатической капсулы, вызывая появление очагов некроза в большом и малом сальнике, листках брюшины, брыжейке, внутренних органах. Жировая форма панкреонекроза обычно оканчивается развитием тяжелейшего химического асептического перитонита, полиорганной недостаточности.
- Геморрагическая форма. В случае же преобладания микроциркуляторных нарушений развивается спазм сосудов поджелудочной железы, приводящий к быстрому нарастанию отека паренхимы. В течение нескольких часов или дней токсемия постепенно приводит к парезу сосудистой стенки, расширению сосудов и замедлению кровотока в тканях железы. Все это способствует повышенному тромбообразованию, а в дальнейшем – развитию ишемического некроза. Активация эластазы вызывает разрушение сосудистой стенки сначала в толще поджелудочной железы, затем и в других органах. В конечном итоге это ведет к геморрагическому пропитыванию панкреас, кровоизлияниям во внутренние органы и забрюшинную клетчатку. Признаком геморрагического панкреонекроза является выпот в брюшную полость с примесью крови.
- Смешанная форма. Если активность эластазы и липазы находятся примерно на одном уровне, развивается смешанная форма панкреонекроза. В этом случае явления жирового некроза и геморрагической имбибиции выражены одинаковы. При панкреонекрозе также значительно повышается уровень альфа-амилазы, однако в патогенезе этот факт не играет никакой роли. Измерение уровня амилазы имеет только клиническое значение.
Развитие клиники панкреонекроза происходит в три этапа. Этому состоянию может предшествовать гнойный панкреатит, острый алкогольный панкреатит, билиарный панкреатит, геморрагический панкреатит.
На первом этапе активное размножение бактерий в поджелудочной железе вызывает выраженную токсинемию и усиление панкреатической ферментативной активности. Пациента беспокоят лихорадка, рвота, неустойчивость стула.
На втором этапе заболевания происходит гнойное и ферментативное расплавление тканей железы с формированием одной или нескольких каверн. На последней стадии воспалительный процесс распространяется на окружающие ткани, приводя к полиорганной недостаточности и смерти больного.
Заболевание имеет острое начало, обычно пациенты четко связывают появление первых симптомов с погрешностями в диете и приемом алкоголя. Около 70% больных поступают в стационар в состоянии сильного алкогольного опьянения, что говорит об очень быстром развитии патологических изменений в поджелудочной железе.
Первым симптомом обычно выступает острая опоясывающая боль, иррадиирующая в левую половину живота и поясницы, левое плечо. Безболевых форм панкреонекроза не бывает.
Между выраженностью болевого синдрома и тяжестью некроза поджелудочной железы существует прямая зависимость.
Распространение деструктивных изменений на нервные окончания приводит к постепенному уменьшению болевого синдрома, в сочетании с сохраняющейся интоксикацией это является плохим прогностическим признаком.
Через некоторое время после появления боли развивается неукротимая рвота, не связанная с приемом пищи и не приносящая облегчения. В рвотных массах содержится желчь, сгустки крови.
Из-за рвоты развивается дегидратация, проявляющаяся сухостью кожи и слизистых, язык обложен, постепенно снижается темп диуреза. Развивается метеоризм кишечника, перистальтика ослаблена, отмечается задержка газов и стула.
Интоксикация и дегидратация сопровождаются лихорадкой.
Токсемия, колебания уровня глюкозы в крови, гиперферментемия приводят к поражению головного мозга и развитию энцефалопатии, которая выражается спутанностью сознания, возбуждением, дезориентацией, вплоть до развития комы (примерно у трети пациентов).
Прогрессирование воспалительного процесса приводит к значительному увеличению поджелудочной железы в размерах, формированию инфильтрата в брюшной полости. Уже к пятым суткам от начала заболевания инфильтрат можно не только пропальпировать, но и увидеть невооруженным глазом. В проекции поджелудочной железы появляется гиперестезия кожи.
Указанные патологические сдвиги в организме приводят к формированию полиорганной недостаточности на фоне тяжелого токсического гепатита, нефрита, кардита, дыхательных нарушений. Панкреонекроз может осложняться шоком, перитонитом, абсцессом брюшной полости, желудочно-кишечными кровотечениями.
Из местных осложнений часто встречаются абсцесс, киста или ложная киста поджелудочной железы, ферментная недостаточность, фиброз поджелудочной железы, флегмона забрюшинной клетчатки, язвы ЖКТ, тромбоз воротной и мезентериальных вен.
Осмотр пациента должен осуществляться совместно гастроэнтерологом, хирургом, реаниматологом.
Наличие панкреонекроза предполагает крайнюю тяжесть состояния пациента, поэтому во всех случаях рекомендуется госпитализация в отделение интенсивной терапии.
В отделении производится постоянное определение ферментов поджелудочной железы в крови и моче. Плохим прогностическим признаком является прогрессирующий рост уровня амилазы либо резкий скачок данного показателя.
При физикальном осмотре отмечается вздутие живота, на боковых поверхностях передней брюшной стенки и пояснице появляются синюшные пятна (проявление внутренних гематом, кровоизлияний в мягкие ткани).
Кожные покровы землисто-бледные или желтушные, мраморные, холодные. Тахикардия, артериальная гипотония, учащенное поверхностное дыхание являются признаком тяжелой интоксикации.
Диагноз подтверждается с помощью:
- Рентгенодиагностики. Обзорная рентгенография органов брюшной полости позволяет выявить косвенные признаки воспалительного процесса. Введение контрастного вещества может дать возможность визуализировать фистулы поджелудочной железы. Исследовать состояние выводящих протоков поджелудочной железы, выявить причину застоя панкреатического сока позволяет ретроградная холангиопанкреатография.
- УЗИ-диагностики. Ультрасонография поджелудочной железы и желчных путей указывает на наличие камней в желчевыводящих протоках, увеличение и изменение структуры железы, анэхогенные очаги некроза в полости живота.
- Томографической диагностики. Более детально визуализировать патологические изменения можно с помощью МРТ поджелудочной железы, МРПХГ, компьютерной томографии.
- Диагностической операции. В сложных случаях проводится диагностическая лапароскопия – наиболее точный способ визуализации и постановки диагноза, оценки состояния поджелудочной железы и окружающих тканей и органов.
Дифференциальный диагноз проводят с кишечной непроходимостью, острыми воспалительными заболеваниями аппендикса, желчного пузыря, желчной коликой, перфорацией полого органа, тромбозом мезентериальных сосудов, инфарктом миокарда, разрывом аневризмы брюшной аорты.
КТ ОБП. Панкреонекроз. Диффузный отек и нарушение структуры поджелудочной железы, отсутствие накопления контраста в ее паренхиме.
Лечение панкреонекроза начинают с обеспечения полного покоя воспаленной поджелудочной железе. Исключаются физические нагрузки, энтеральное питание, может назначаться промывание желудка прохладными растворами. Основными направлениями лечения являются обезболивание, обезвреживание протеолитических ферментов, дезинтоксикационная терапия.
- Аналгезия. Адекватное обезболивание включает в себя введение анальгетиков (при необходимости — наркотических), спазмолитиков, рассечение капсулы поджелудочной железы, новокаиновые блокады. Уменьшение отека железы под влиянием диуретиков приводит к угасанию болевого синдрома (так как ведет к ослаблению натяжения панкреатической капсулы).
- Инфузионная терапия. Дезинтоксикация проводится большим количеством инфузионных растворов под контролем диуреза. В инфузионный раствор добавляют апротинин. Обязательно назначаются антигистаминные препараты.
- Антибиотикотерапия. С целью профилактики гнойных осложнений проводится антибактериальная терапия антибиотиками широкого спектра действия. Симптоматическое лечение включает в себя противошоковые мероприятия, восстановление функции других органов и систем.
Хирургическое лечение
Практически во всех случаях развития панкреонекроза требуется проведение хирургического лечения для восстановления оттока панкреатических соков, удаления некротических масс (некрэктомия поджелудочной железы).
В первые пять суток от начала патологического процесса проводить оперативное вмешательство не рекомендуется, так как в эти сроки еще невозможно оценить уровень некроза, зато повышается риск вторичного инфицирования и послеоперационных осложнений.
На этапе гнойного воспаления в брюшной полости могут использоваться разнообразные методики (пункционные, лапароскопические, лапаротомные) восстановления оттока из протоков поджелудочной железы; устранения некротических масс, воспалительного и геморрагического экссудата; остановки внутрибрюшного кровотечения. Для улучшения состояния внутренних органов может потребоваться дренирование брюшной полости.
Составление прогноза для пациентов с панкреонекрозом является очень сложной задачей, так как зависит от многих обстоятельств.
Значительно ухудшается прогноз при наличии одного или нескольких из следующих факторов: возраст более пятидесяти пяти лет, лейкоцитоз более 16х109/л, гипергликемия, гипокальциемия, метаболический ацидоз, артериальная гипотензия, повышение уровня мочевины, ЛДГ и АСТ, значительные потери жидкости из кровеносного русла в ткани.
Наличие семи из указанных критериев обеспечивает 100% летальность пациента. Профилактика панкреонекроза заключается в своевременном обращении за медицинской помощью, раннем начале лечения, в том числе и хирургического.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/pancreonecrosis
Симптомы панкреонекроза поджелудочной железы и шансы выжить. Что является причиной и симптомами панкреонекроза поджелудочной железы? Панкреонекроз причины
Описание раздела
Панкреонекроз поджелудочной железы, являющийся осложнением острого панкреатита, представляет собой чрезвычайно тяжелое состояние, при котором происходит полное или частичное отмирание органа вследствие его самопереваривания собственными ферментами в сочетании с развившимися инфекцией, перитонитом или другими патологическими процессами. В ряде случаев течение заболевания настолько стремительно, что на фоне полного благополучия от появления первых признаков панкреонекроза до смертельного исхода проходит всего несколько часов.
Несмотря на качественное лечение с применением современных прогрессивных методов, сегодня показатели смертности при некрозе поджелудочной железы составляют от 40 до 70%.
Некротический панкреатит и причины его развития
Панкреонекроз является одним из наиболее опасных и тяжелых заболеваний поджелудочной железы. Чаще всего недуг встречается у людей молодого и среднего возраста.
Моментом запуска его развития в большинстве случаев служит нарушение диеты, в частности чрезмерное употребление алкоголя и жирной, соленой, копченой или жареной пищи.
По статистике примерно 70% больных некротическим панкреатитом злоупотребляли крепкими горячительными напитками, а еще одна треть – ранее страдала желчнокаменной болезнью.
Кроме этого, причиной развития панкреонекроза могут стать:
- операция или травма брюшины, в том числе после эндоскопической процедуры;
- инфекционные и вирусные заболевания;
- действие фармакологических препаратов;
- переизбыток витаминов Е и А;
- проблемы со свертываемостью крови внутри сосудов и с микроциркуляцией при шоковом состоянии;
- частые тяжелые отравления.
В 10-15% всех случаев возникновение такого заболевания, как некротический панкреатит, происходит по неустановленной этиологии.
Формы некроза поджелудочной железы
В зависимости от места локализации, типа процесса, характера и длительности течения выделяют такие виды панкреонекроза, как:
- Отечный, при котором образуется значительный отек поджелудочной железы, не проходящий самостоятельно;
- Геморрагический, который, быстро прогрессируя, может привести к перитониту внутренних органов брюшной полости;
- Жировой, который обычно медленно развивается и не выходит за пределы самой железы.
Зачастую могут наблюдаться смешанные формы панкреонекроза жирового с очаговыми кровоизлияниями и геморрагического – с некрозами жировыми.
Кроме того, по распространенности некротический панкреатит принято классифицировать на:
- очаговый панкреонекроз, при котором свою жизнеспособность сохраняет большая часть органа;
- субтотальный, с поражением 60-70% ткани железы;
- тотальный, при котором поражается практически вся железистая ткань.
Симптомы и клиническая картина
В подавляющем большинстве случаев развитие некроза поджелудочной железы происходит стремительно.
Больной внезапно начинает ощущать чувство неприятной тяжести в области желудка и изматывающую тошноту, переходящую в многократную рвоту, не приносящую облегчения.
Появляется острая, нестерпимая боль с локализацией в левом подреберье, которая часто носит опоясывающий характер. Зачастую болевой синдром может иррадировать под левую лопатку и в плечо, напоминая собой признаки сердечного приступа.
Характер и интенсивность боли зависит от протекания некроза и его форм, при этом:
- 6% больных описывают свои болевые ощущения как умеренные;
- 40 и 44% соответственно страдают от сильных и очень сильных болей;
- около 10 % пациентов из-за невыносимых болевых ощущений находятся в состоянии коллапса.
Незначительного ослабления боли пациенту удается добиться только в сидячем положении с подтянутыми к животу согнутыми ногами.
При этом могут наблюдаться:
- повышение температуры до субфебрильных показателей;
- покраснение кожи или ее бледность вследствие развития сосудистого коллапса;
- появление кожных участков повышенной болевой чувствительности;
- вздутие живота и метеоризм;
- багрово-синюшные пятна на боковых участках передней стенки живота (так называемый симптом Грея Тернера), вокруг пупка (синдром Грюнвольда), под ребрами сзади и на ягодичной области (синдром Дэвиса).
Процесс развития панкреонекроза, благоприятный исход которого зависит от того, насколько своевременным будет лечение, протекает в три этапа, среди которых:
- Токсемия – начальный этап, во время которого в крови больного появляются токсины бактериального происхождения, хотя присутствие в ней вырабатывающих их микробов необязательно;
- Последующий этап – образование абсцесса в поджелудочной железе и близлежащих к ней органах;
- Третий этап, характеризирующийся возникновением гнойных изменений в тканях поврежденного органа и в забрюшинной клетчатке.
Первая помощь и обследование
Как правило, заболевание развивается в течение нескольких суток, что позволяет начать лечение своевременно. В случае если состояние пациента ухудшается быстро, его необходимо срочно доставить в медицинское учреждение. До приезда «скорой помощи» больному нужно измерить артериальное давление, пульс, температуру.
В больницу больной обычно поступает на стадии токсемии, сопровождающейся сухостью и желтушностью кожных покровов, одышкой, тахикардией и заторможенностью.
Лечение назначается специалистами на основании анализа общего состояния пациента и таких проведенных исследований, как:
- анализы мочи и крови для определения активности фермента альфа-амилазы, увеличивающейся с первых часов недуга;
- УЗИ, МРТ и КТ органов брюшной полости с целью выявления отека поджелудочной железы и определения участков некроза и скопления гноя;
- лапароскопия, позволяющая обнаружить признаки отека, воспаления брюшины, жирового, гнойного или геморрагического некроза.
Лечение
В зависимости от диагностирования определенного типа некротического панкреатита принимается решение о консервативном или оперативном методе терапии.
Консервативное лечение панкреонекроза включает:
- Полное лечебное голодание в течение нескольких дней;
- Обезболивающую терапию;
- Устранение дегидратации путем парентерального вливания растворов;
- Гемосорбцию (при выраженной интоксикации организма);
- Прием спазмолитических, антигистаминных, угнетающих выделение ферментов, мочегонных препаратов, иммуностимуляторов и антибиотиков (при инфекционной форме).
При правильной и своевременной терапии развитие панкреонекроза можно остановить на первой стадии без каких-либо серьёзных осложнений.
Однако в случаях, когда консервативное лечение не приносит результата, или происходит развитие деструктивных форм заболевания, больному делают срочную операцию, во время которой хирург дренирует участки некроза или удаляет фрагменты поджелудочной железы.
К сожалению, зачастую после хирургического вмешательства некроз продолжается. Впоследствии к нему могут добавиться кровотечение или абсцесс, что делает необходимым проведение повторной операции, после которой существенно повышается риск неблагоприятного исхода.
Лечение панкреонекроза достаточно длительное и может занимать от нескольких недель до полугода. Больные, которые перенесли это заболевание, впоследствии находятся на диспансерном учете по месту жительства и дважды в год должны проходить полное медицинское обследование.
Выжить при некрозе поджелудочной железы удается менее чем половине больных. Тому же, кому выпал счастливый билет, на протяжении всей своей жизни необходимо очень внимательно и бережно относиться к здоровью, соблюдая здоровый образ жизни, строгую диету и навсегда наложив табу на все излишества.
Источник: https://dagexpo.ru/simptomy-pankreonekroza-podzheludochnoi-zhelezy-i-shansy-vyzhit/
Панкреонекроз
Панкреонекроз поджелудочной железы – серьёзное и опасное заболевание, которое является основным осложнением острого панкреатита. Такое расстройство характеризуется некрозом тканей поджелудочной железы, а также негативно влияет на функционирование жизненно важных органов. Процесс отмирания происходит по причине растворения тканей теми ферментами, которые вырабатывает сам орган. В международной классификации заболеваний (МКБ-10) подобный недуг имеет собственный код – К86.8.1.
Причины панкреонекроза отличаются в зависимости от возраста пациента. Главный предрасполагающий фактор у пожилых людей – желчнокаменная болезнь, у молодых – травма или пристрастие к алкогольным напиткам. Другими источниками болезни могут считаться – язвенное поражение органов ЖКТ, осложнения после врачебного вмешательства, а также протекание тяжёлых вирусных или инфекционных заболеваний.
Начало болезни острое и стремительное, отчего симптоматика выражается очень ярко. Самым первым признаком является возникновение сильной болезненности в области поджелудочной, которая может носить опоясывающий характер. Также наблюдается проявление приступов тошноты и рвоты, нарушения стула и спутанности сознания.
Основу диагностических мероприятий составляют инструментальные обследования, которые включают в себя осуществление рентгенографии, УЗИ, МРТ, диагностической лапароскопии и КТ.
Лечение панкреонекроза комплексное, сочетает в себе назначение лекарственных препаратов и проведение хирургических операций.
Для поддержания положительного эффекта от терапии, необходимо соблюдение диетического питания.
Основной источник развития панкреонекроза поджелудочной железы – нарушение диеты при панкреатите и употребление алкогольных напитков. На втором месте по распространённости среди факторов формирования недуга – протекание желчнокаменной болезни.
Другими причинами панкреонекроза могут быть:
- нарушение процесса свёртываемости крови;
- тяжёлое отравление, вызванное попаданием в организм токсических веществ;
- длительный приём некоторых лекарственных препаратов без назначения врача или при несоблюдении указанной дозировки;
- острое протекание инфекционных болезней;
- некорректное выполнение эндоскопических диагностических или лечебных процедур;
- врождённые пороки формирования поджелудочной;
- широкое разнообразие травм передней стенки брюшной полости;
- патологическое воздействие паразитов;
- неправильное питание, при котором основу рациона человека составляют жирные, жареные, солёные и копчёные блюда. Именно из-за этого всем пациентам назначают соблюдение диеты при панкреонекрозе;
- употребление некачественных продуктов и плохое пережёвывание пищи;
- осложнение от оперативного вмешательства на органах ЖКТ.
Помимо вышеуказанных факторов, врачи-гастроэнтерологи отмечают, что в десяти процентах из всех случаев не удаётся определить природу появления подобного заболевания.
Современной медицине известно несколько классификаций панкреонекроза. Первая из них подразумевает разделение недуга в зависимости от этапов его развития:
- начальный этап – токсемия. В этот период у человека начинают появляться в крови токсины бактериального происхождения, при этом наличие болезнетворных микроорганизмов может быть не обнаружено;
- второй этап – абсцесс. Может образовываться как в самой поджелудочной, так и в близлежащих органах;
- последний этап деструктивного панкреатита характеризуется началом развития гнойных изменений тканей поражённого органа.
В зависимости от масштабов распространения заболевания, оно бывает:
- мелкоочаговым – при раннем обнаружении велики шансы на благоприятный прогноз;
- среднеочаговым;
- крупноочаговым;
- субтотальным.
Тотальный панкреонекроз – самая тяжёлая форма болезни, которая практически не поддаётся лечению, отчего может повлечь за собой смерть пациента.
В некоторых случаях клиницисты используют следующую классификацию недуга:
- ограниченный – происходит формирование мелких, средних или крупных очагов некроза;
- распространённый – отдельные очаги сливаются в один, нередко покрывая всю область поджелудочной.
Также различают подобный недуг по наличию инфекционных микроорганизмов. Таким образом, заболевание делится на:
- стерильный панкреонекроз – зачастую область некроза сохраняет свою стерильность первые несколько недель с начала развития. Примерно у каждого третьего пациента с таким диагнозом инфицирование не происходит вообще;
- инфицированный панкреонекроз – патологические бактерии проникают в зону некроза через толстый кишечник. Ставят подобный диагноз, если состояние человека не улучшается на протяжении десяти дней с момента возникновения симптоматики. При инфицированном панкреонекрозе формируются тяжёлые осложнения, соответственно шансы на полное выздоровление ниже.
Стерильный тип недуга, в свою очередь, подразделяется на несколько видов:
- геморрагический панкреонекроз – отличается стремительным развитием и выделением на слизистой характерного выпота. При тяжёлом протекании нередко развивается тотальная форма, при которой поражается вся площадь поджелудочной;
- жировой панкреонекроз – при обследовании наблюдается разрушение жировой ткани. Происходит это на фоне повышенной активности липазы. Такой вид обычно заканчивается появлением тяжёлого химического перитонита;
- абортивный панкреонекроз – выражается парез сосудистой стенки, расширение сосудов и замедление кровотока. Все это становится причиной формирования тромбов, а в дальнейшем — ишемического некроза. В таких случаях говорят о течении острого панкреонекроза.
Вне зависимости от формы и типа болезни, всем пациентам показано применение лекарственных препаратов и выполнение операции. Поскольку недуг отличается высоким уровнем смертности, пациентам необходимо соблюдать специальную диету при панкреонекрозе.
Самым первым клиническим проявлением такой болезни является сильный болевой синдром в области левого подреберья, который нередко может распространяться на весь бок, плечо, спину, иногда в область сердца.
Зачастую боль выражается постоянно, но немного стихает, если человек примет горизонтальное положение и прижмет ноги к животу. Характер болезненности зависит от формы протекания заболевания.
Безболевого течения подобного расстройства не бывает.
Кроме вышеуказанного признака, выражаются следующие симптомы панкреонекроза:
- бледность кожного покрова;
- приступы тошноты, сопровождающиеся обильной рвотой, которая не приносит человеку облегчения. В рвотных массах могут присутствовать примеси крови и слизи;
- нарушение процесса дефекации, а точнее, полное отсутствие стула. Выражается при тяжёлом течении, как ответ на нарушение нормальной работы кишечника;
- увеличение размеров живота;
- учащённый пульс;
- лихорадка;
- возникновение характерных пятен синеватого оттенка в области пупка, на спине и ягодицах;
- ощущение сухости в ротовой полости;
- одышка, даже в состоянии покоя;
- спутанность сознания;
- неадекватное поведение – человек может быть чересчур возбуждён или, наоборот, заторможен;
- внутренние кровоизлияния – обнаруживаются только во время диагностики.
Примерно у трети пациентов на фоне вышеуказанных признаков панкреонекроза наступает коматозное состояние.
При проявлении одного или нескольких симптомов недуга необходимо как можно скорее обратиться за помощью к специалисту. Диагностические мероприятия предусматривают выполнение инструментально-лабораторных обследований. В план диагностики входит осуществление некоторых мероприятий непосредственно врачом:
- изучение анамнеза и истории болезни пациента – даст возможность выявить некоторые факторы возникновения недуга;
- проведение тщательного опроса и физикального осмотра – для определения наличия и степени интенсивности симптомов панкреонекроза.
Лабораторные исследования предусматривают изучение анализов крови и урины. Это необходимо для обнаружения ферментов поджелудочной железы.
Инструментальные диагностические методики включают в себя следующие обследования:
- рентгенографию с контрастированием – процедура позволит выявить признаки воспалительного процесса и деформации поражённого органа;
- ультрасонографию, которая может указать на наличие камней, увеличение объёмов поджелудочной и области некроза;
- МРТ и КТ – выполняются для получения более тщательного и полного изображения железы;
- ЭРХПГ – способ изучения желчевыводящих протоков;
- диагностическую лапароскопию – это самая точная методика установления правильного диагноза, а также оценки состояния поджелудочной и окружающих органов.
Ранняя диагностика даст возможность своевременно начать лечение панкреонекроза и избежать формирования тяжёлых осложнений.
Устранение деструктивного панкреатита проводят при помощи консервативных и хирургических методов. Оптимальную тактику терапии определяет только лечащий врач, основываясь на диагностических данных.
Консервативное лечение предполагает:
- госпитализацию и обеспечение полного покоя пациенту;
- исключение физических нагрузок;
- лечебное голодание на протяжении нескольких дней, после чего назначают диетическое питание при панкреонекрозе;
- проведение промывания желудка;
- внутривенное введение анальгетиков и спазмолитиков, которые снимут болевой синдром;
- приём диуретиков — для устранения отёчности поджелудочной;
- дезинтоксикацию организма путём использования инфузионных растворов;
- назначение антигистаминных веществ и курса антибиотиков;
- выполнение индивидуального симптоматического лечения.
Во всех случаях необходимо осуществление операции при панкреонекрозе. Хирургическое вмешательство направлено на удаление некротических масс и дренирование панкреатических соков.
Абсолютно всем пациентам не рекомендуется проводить оперативное лечение в первые пять суток от начала развития болезни.
Это объясняется тем, что за этот срок практически невозможно оценить уровень отмирания тканей поджелудочной.
Немаловажное значение играет диета при панкреонекрозе, которая подразумевает употребление нежирных сортов мяса и рыбы в отварном виде, каш, приготовленных на воде, паровых белковых омлетов, макаронных изделий, некрепкого чая, картофеля, сухарей и тыквы. Такое питание предусматривает полное исключение жирных и острых блюд, копчёностей и консервы, свежих хлебобулочных изделий и цельных яиц, газированных и алкогольных напитков.
В случаях игнорирования проявления клинической картины и несвоевременно начатого лечения, могут развиться последствия такого недуга. Зачастую они возникают на фоне инфицированного панкреонекроза.
Среди последствий панкреонекроза можно выделить:
- перитонит;
- формирование кист, истинных или ложных;
- появление кровоизлияний;
- фиброз;
- язвенное поражение органов ЖКТ;
- образование тромбов;
- шоковое состояние.
Для того чтобы у людей не появились проблемы с такой болезнью и формированием опасных осложнений панкреонекроза, необходимо полностью отказаться от спиртного, соблюдать рекомендации относительно питания и вовремя лечить болезни ЖКТ. Эти правила являются основой профилактики.
Прогноз подобного расстройства полностью зависит от своевременной диагностики и терапии. Смертность составляет 50%, а те, кому удалось выжить, могут получить инвалидность или временную потерю трудоспособности.
Геморрагический панкреонекроз
Геморрагический панкреонекроз – заболевание поджелудочной железы, при котором наблюдается достаточно скорое отмирание клеток органа без возможности их возобновления.
Чаще всего болезнь проявляется при наличии у человека панкреатита в острой форме либо же при обострении хронической формы этого недуга. Острый геморрагический панкреонекроз диагностируется у пациентов из средней и старшей возрастной категории.
Ограничений, касательно половой принадлежности, не имеет. Развиться патология может под воздействием множества неблагоприятных факторов.
Дивертикулы пищевода – патологический процесс, который характеризуется деформированием стенки пищевода и выпячиванием всех её слоёв в виде мешочка в сторону средостения. В медицинской литературе дивертикул пищевода также имеет ещё одно название – эзофагеальный дивертикул.
В гастроэнтерологии на долю именно такой локализации мешковидного выпячивания приходится около сорока процентов случаев. Чаще всего патология диагностируется у представителей мужского пола, которые перешагнули пятидесятилетний рубеж.
Но также стоит отметить, что обычно у таких лиц имеется один или несколько предрасполагающих факторов — язвенная болезнь желудка, холецистит и прочие. Код по МКБ 10 – приобретённый тип K22.5, дивертикул пищевода — Q39.6.
Ахалазия кардии – хроническое расстройство пищевода, которое характеризуется нарушением процесса глотания. В этот момент наблюдается расслабление нижнего сфинктера.
В результате подобного нарушения происходит скопление частичек пищи непосредственно в пищеводе, отчего наблюдается расширение верхних отделов этого органа. Такое расстройство является достаточно распространённым. Практически в равной степени поражает представителей обоих полов.
Кроме этого, зафиксированы случаи обнаружения заболевания у детей. В международной классификации болезней – МКБ 10, такая патология имеет собственный код – К 22.0.
Дистальный эзофагит – патологическое состояние, которое характеризуется прогрессированием воспалительного процесса в нижнем отделе пищеводной трубки (расположенном ближе к желудку).
Такое заболевание может протекать как в острой, так и в хронической форме, и часто является не основным, а сопутствующим патологическим состоянием. Острый или хронический дистальный эзофагит может развиться у любого человека – ни возрастная категория, ни половая принадлежность роли не играют.
Медицинская же статистика такова, что чаще патология прогрессирует у людей трудоспособного возраста, а также у пожилых.
Кандидозный эзофагит – патологическое состояние, при котором наблюдается поражение стенок этого органа грибками из рода Кандида.
Чаще всего они поражают сначала слизистую ротовой полости (начальный отдел пищеварительной системы), после чего проникают в пищевод, где начинают активно размножаться, тем самым провоцируя проявление характерной клинической картины.
Ни гендерная принадлежность, ни возрастная категория не влияет на развитие патологического состояния. Симптомы кандидозного эзофагита могут проявиться как у маленьких детей, так и взрослых людей из средней и старшей возрастной группы.
Источник: https://OkGastro.ru/podzheludochnaya/136-pankreonekroz
Что такое панкреонекроз? Симптомы и лечение
Панкреонекроз: что это такое, по каким причинам развивается, какие имеет клинические признаки и методы лечения? Этими вопросами задается каждый, кому был поставлен этот диагноз.Что нужно знать о состоянии и как не допустить развития серьезных осложнений?
Но, прежде чем начать, ставим лайки и подписываемся на канал. Спасибо!
Панкреонекроз — что это?
Панкреонекрозом называют деструктивную патологию поджелудочной железы, которая развивается как особо тяжелое осложнение острого панкреатита.
Состояние приводит к дисфункциям или полному прекращению работы двух и более систем органов в человеческом организме.
В ходе развития болезни происходит стремительное отмирание тканей и клеток железы, которое сопровождается воспалением. В результате поджелудочная железа разрушается и перестает функционировать, что сопровождается тяжелейшими клиническими проявлениями.
Классификация панкреонекроза
В зависимости от распространенности разрушающего процесса, панкреонекроз разделяют на:
- ограниченный (мелкоочаговый, среднеочаговый и крупноочаговый);
- распространённый (субтотальный, при котором поражено 75-90% железы (полинекроз) и тотальный, при котором разрушена вся поджелудочная железа).
По течению болезни выделяют:
Абортивный панкреонекроз
Отличительным признаком данной формы панкреатического некроза является интерстициальный отек, развивающийся вокруг разрушенных клеток. Процесс сопровождается гипертермией и воспалением. Лечение этой формы проводится медикаментозно.
Прогрессирующий панкреонекроз
Ферменты, продуцируемые поджелудочной железой, поступая из промежуточного русла лимфы и кровотока, оказывают негативное воздействие на ткань. Последовательно в организме происходят следующие изменения:
- нарушение гиподинамии;
- развитие панкреатогенного шока;
- развитие функциональной недостаточности паренхиматозных органов;
- осложнения гнойного и постнекротического характера.
Рецидивирующий панкреонекроз
Заболевание характерно для пациентов в возрасте 35-45 лет, преимущественно мужчин, однако может наблюдаться у лиц всех возрастов, злоупотребляющих алкоголесодержащими напитками. Данная форма является острой патологией, которая возникает вследствие различных хронических процессов.
Молниеносный панкреонекроз.
Мгновенно развивающаяся форма заболевания. Происходит стремительная интоксикация организма, развивается панкреатический шок. В 90% случаев шансы выжить равны 5-10%.
В зависимости от наличия в органе инфекционных агентов, болезнь разделяют на:
- стерильный;
- инфицированный.
Стерильный пенкр некроз разделяют на 3 формы:
- Жировой панкреонекроз, который характеризуется воспалительным процессом и стремительным формированием инфильтрата. Поджелудочная железа увеличивается, ее поверхность приобретает бугристость и имеет серо-желтые некрозные очаги, иногда соединяющиеся между собой. Клетки представляют собой массу без определенной структуры, при исследовании не дифференцируются. В полости брюшины может скапливаться жидкость. После снижения интенсивности воспалительного процесса вокруг очагов некроза образуется соединительнотканная капсула.
- Панкреонекроз геморрагический. Наиболее тяжелая форма панкреонекроза, для которой характерно стремительное развитие и сопровождение внутренним кровотечением. При данной форме наблюдается необратимое отмирание тканей и клеток железы. Развитие геморрагического некроза связано с негативным воздействием основных панкреатических ферментов. Орган равномерно увеличивается, приобретает тёмный красный цвет с иссине-черным оттенком. Некроз геморрагический является крупноочаговым, при котором в процесс вовлечены 2 и более участков органа.
- Смешанная форма панкреонекроза.
Механизм развития панкреонекроза
О начальном этапе панкреонекроза можно судить задолго до проявления первых клинических признаков.
Развитие патологии происходит в 3 стадии:
- Токсемия. После воздействие фактора-провокатора на железу наблюдается усиление секреции органа и растяжение железных протоков. В результате этого давление в нем растет и запускается процесс отмирания. Другими словами, железа начинает переваривание самой себя. При активизации липазы некро зу подвергаются жировые клетки (жировой паранекроз). При активизации эластазы наблюдается разрушение сосудов (геморрагический некроз).
- Абсцесс. На этом этапе развивается воспаление железы, которое далее распространяется на соседние органы, образуя гнойные полости.
- Формирование гнойных очагов. Завершающий этап развития патологии, по достижении которого благоприятный прогноз маловероятен.
Причины развития
Развитие патологии является следствием:
- хронического алкоголизма или чрезмерного употребления алкоголесодержащих напитков;
- язвенной болезни двенадцатиперстной кишки, желудка;
- нарушения режима питания, а именно регулярного переедания;
- инфекционных и вирусных болезней;
- желчекаменной болезни;
- перенесенных ранее операций;
- рака;
- травматизации живота.
Симптомы панкреонекроза
Симптомы панкреоза практически невозможно спутать с проявлениями иных заболеваний. Болезнь характеризуется болью, тошнотой, рвотой, обезвоживанием, усилением газообразования, признаками общей интоксикации, изменениями цвета кожи.
Боль при панкреонекрозе является кардинальным симптомом.
Болезненность ощущается в левой части живота с иррадиацией в спину, паховую область, плечо и грудь. Как правило, больной не может указать четко где локализуется болевой синдром и описывает его, как опоясывающий. Интенсивность зависит от течения панкреонекроза.
Чем больше разрушений произошло в организме, тем менее интенсивную боль ощущает человек (связано с отмиранием нервных окончаний в органе).
После возникновения боли у человека начинается обильная неукротимая рвота, которая не имеет связи с приёмом пищи и не облегчает состояние пациента. Рвотная масса состоит только из желчи с примесью крови.
Рвота, которую невозможно унять, приводит к развитию обезвоживания. Признаками дегидратации при патологии pancreas являются постоянная жажда, сухость кожи и слизистых, образование налета на языке, мочеиспускание становится редким и скудным (часто моча очень темная) вплоть до полного прекращения мочевыделения.
Токсины, которые циркулируют в кровотоке, приводят к стремительному отравлению всего организма. Интоксикация проявляется слабостью, сердцебиение учащается, дыхание становится поверхностным, АД значительно снижается. Температура при интоксикации достигает субфебрильных значений. Воздействие токсинами на мозг приводит к развитию энцефалопатии.
При незначительной интоксикации панкреас выбрасывает в кровь вещества, расширяющие сосуды, что способствует гиперемии (покраснению кожи). Далее, когда влияние токсических веществ ярко выраженное, кожа бледнеет, холодеет. Иногда по телу появляются гематомы.
Осложнения
К негативным последствиям панкроза панкреаса относят:
- панкреатогенный перитонит;
- абсцессы;
- тромбозы;
- недостаточность выработки ферментов;
- внутренние кровотечения;
- образование свищей.
Важно: осложнения более чем в 85% случаев приводят к летальному исходу. Важно не допустить развития осложнений и обратиться за медицинской неотложной помощью как можно раньше.
Диагностика
Диагностировать панкреонекроз можно следующими методами:
- сбор анамнеза;
- визуальный осмотр, пальпация;
- клиническое исследование крови, мочи;
- анализ крови АЛТ и АСТ, амилазу;
- УЗИ;
- КТ и МРТ;
- рентгенографическое исследование;
- пункция и бактериологический посев содержимого очага поражения;
- ангиография;
- лапароскопия, холангиопанкреотография ретроградная.
Лечение панкреонекроза
Благоприятный прогноз ожидается лишь в том случае, если лечение панкреатического некроза было проведено своевременно и верно.
Для лечения панкрео некроза используют медикаментозные средства, действие которых направленно на блокировку функций железы.
Для того чтоб избежать развития гнойных процессов назначаются антисептические и антибактериальные препараты. Часто используют иммуностимулирующую терапию.
В случае если медикаментозное лечение панкреонекроза не принесло положительных результатов, а так же в случае позднего обращения за помощью, больному проводят операцию по удалению разрушенных участков органа.
После проведения операции человек должен пожизненно и неукоснительно соблюдать все рекомендации врача, особенно режим питания.
Важно: отклоняться от послеоперационных рекомендаций врача нельзя ни при каких условиях!
Прогноз после операции
При своевременном лечении смертность больных составляет чуть менее 50%, при лечении тяжелых форм летальность достигает 95%.
Источник: https://zen.yandex.ru/media/id/5a7bf2178139baa694016d48/5a8a955b8139ba0d23cf85bd