- 18 Августа, 2018
- Эндокринология
- Серая мышка
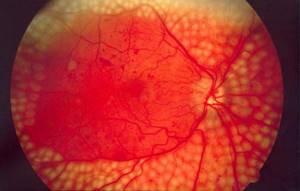
Ретинопатия при сахарном диабете представляет собой нарушение в работе органов зрения, вызванное специфическим поражением сосудов и роговицы. Встречается патология как у пациентов с инсулиновой зависимостью, так и без нее. В тяжелых случаях ретинопатия приводит к полной слепоте.
Изменения происходят в результате повышения проницаемости новообразованных сосудов, их стремительного нарастания в пределах сетчатки.
Лечение диабетической ретинопатии представляет собой комплексную терапию, схема которой составляется одновременно двумя специалистами – эндокринологом и офтальмологом.
Хирургический метод лечения является приоритетным в борьбе с заболеванием. К тому же в качестве терапии используют системные лекарственные средства.
Почему возникает патология, как развивается?
При сахарном диабете развитие ретинопатии – весьма распространенный сценарий в истории болезни. Из десяти пациентов девять на поздних стадиях недуга имеют инвалидность по зрению.
Опасность заболевания заключается в его стремительном прогрессировании и продолжительном бессимптомном течении. Все причины возникновения ретинопатии условно можно свести к одной – сахарному диабету.
Новообразованные сосуды хрупки, так как обладают тончайшими стенками и отличаются ломкостью из-за однослойной текстуры.
При частом кровоизлиянии внутри глаза и попадании нерассасывающихся кровяных сгустков происходит разрастание фиброзной ткани, что в конечном итоге приводит к тотальной слепоте. Данное явление в медицине носит название гемофтальма, однако и его нельзя назвать единственной причиной потери зрения.
К слепоте приводят и белковые фракции, просачивающиеся из кровяной плазмы через новообразованные сосуды. Они присоединяются к процессу рубцевания сетчатки и стекловидного тела. Поражение роговичной оболочки приводит к нарушению чувствительности зрительного нерва, что вызывает расслоение сетчатки и является основой для формирования глаукомы неоваскулярного типа.
Предвестники и симптомы ретинопатии
Как уже говорилось, самой большой опасностью заболевания является его затяжное скрытое течение. Симптомы диабетической ретинопатии нередко проявляют себя тогда, когда больной уже ощущает размытость зрения, возникновение пятен и пелены перед глазами. Из-за поражения роговицы зрение быстро снижается, и слепота наступает за считанные месяцы.
Чтобы сохранить способность видеть, важно вовремя обращать внимание на любые изменения, происходящие в органах зрения. Например, на ранней стадии ретинопатии при сахарном диабете пациенты отмечают следующие перемены:
- любые картинки и изображения нечетки, кажутся размытыми;
- чтение и работа с мелкими деталями становится затруднительной;
- плавающие темные пятна;
- ощущение пелены.
Макулярный отек сетчатки препятствует нормальной жизнедеятельности больного, выполнению элементарных действий руками вблизи. Нередко пациенты стараются не обращать внимания на подобные «сигналы», списывая их появление на усталость, простудные болезни, общее недомогание.
Стадии развития заболевания
Ретинопатия при сахарном диабете проходит три основных стадии. Исходя из изменений роговицы и глазного дна в различные периоды болезни, специалисты-офтальмологи выделяют:
- Непролиферативную ретинопатию – стадия поражения сосудов сетчатки, вызванного повышением концентрации глюкозы в крови. Для данного этапа болезни характерны точечные кровоизлияния, способствующие увеличению микроаневризмов, формированию ретинальной отечности возле роговицы. Непролиферативная стадия может протекать годами, не имея симптоматического выражения в виде частичной утраты остроты зрения.
- Препролиферативная ретинопатия у диабетиков – сравнительно редкий тип заболевания, диагностируемый лишь в 7% случаев. В группу риска входят пациенты, имеющие в анамнезе близорукость, атрофию зрительного нерва, окклюзию сонной артерии. На этом этапе развития болезни возможен геморрагический инфаркт сетчатки глаза, обширного поражения вен.
- Пролиферативная ретинопатия при сахарном диабете – стадия, для которой характерен запуск патологического процесса неоваскуляризации. Рост новообразованных сосудов является благоприятным обстоятельством для повторения кровоизлияний в роговице. Однако вероятность оптимистичного прогноза на данном этапе остается. У пациента могут появиться шансы хотя бы на частичное сохранение зрения, поскольку прогрессирование недуга иногда произвольно прекращается.
Факторы, которые провоцируют проблемы со зрением
Ретинопатия глаз при сахарном диабете – не приговор. Как показывает практика, преимущественное число пациентов, страдающих инсулиновой недостаточностью на протяжении длительного времени, имеет разные степени поражения сетчатки и роговицы глаз.
Так, наибольший процент больных, страдающих сахарным диабетом на протяжении более 10 лет, отмечает максимальную выраженность симптомов ретинопатии. Вывод напрашивается сам собой: риск потери зрения повышается с каждым годом болезни.
Ускорить патологический процесс могут следующие факторы:
- стойкая артериальная гипертензия, частые кризы;
- стабильно высокий уровень концентрации сахара в крови;
- почечная и печеночная недостаточность;
- повышение уровня холестерина и липидов;
- увеличение соотношения мышечной массы тела и висцерального жира;
- сбои в естественном метаболизме;
- наследственная предрасположенность;
- беременность и период лактации;
- злоупотребление алкоголем и курение, ведение нездорового образа жизни.
Диагностика при ретинопатии
Для регулярного контроля над уровнем сахара в крови, повышение которого является главной причиной прогрессирования ретинопатии, достаточно соблюдать диету, своевременно принимать поддерживающие препараты.
Некоторые из витаминно-минеральных комплексов, содержащих все необходимые элементы для остроты зрения, разработаны специально для пациентов с сахарным диабетом.
Кроме того, предотвратить развитие ретинопатии поможет регулярное обследование у специалистов, неукоснительное выполнение всех профилактических мер и рекомендаций, направленных на торможение патологических процессов.
Обращаясь к врачам в случае снижения остроты зрения при сахарном диабете, следует подготовиться к прохождению тщательной диагностики.
Прежде чем приступать к лечению заболевания, специалист должен убедиться в достоверности предполагаемого диагноза. Подтвердить его способны результаты нескольких исследовательских процедур.
При диабетической ретинопатии пациенты проходят комплексное обследование, в которое входит:
- визометрия – использование специальной таблицы для оценки остроты зрения;
- периметрия – определение угла обзора обоих глаз больного и каждого в отдельности на фоне поражения роговицы (угол обзора меньше нормы свидетельствует о наличии бельма);
- биомикроскопия передних стенок глазных яблок – современная диагностика бесконтактного типа для исследования поражения сетчатки и роговицы, подразумевает применение щелевой лампы;
- диафаноскопия – детальное изучение структур роговицы, внутренней части глазного яблока, определение наличия или отсутствия новообразований;
- офтальмоскопия – исследование глазного дна с помощью специального офтальмологического зеркала.
При выраженном помутнении роговицы, стекловидного тела или хрусталика, больному в обязательном порядке назначают ультразвуковое обследование.
Таким образом, своевременная диагностика органов зрения при сахарном диабете позволяет не только выявить патологию на ранней стадии, но и начать эффективное лечение.
Диабетическая ретинопатия требует индивидуального подхода и высокой квалификации специалистов.
К кому обратиться для лечения заболевания?
Лазерная терапия
Лазерное воздействие – самый распространенный и эффективный способ борьбы с диабетической ретинопатией. Что это такое, наверное, многие имеют представление, но все же и у этого метода лечения есть свои особенности.
Так, лазеротерапия применяется также при макулярном отеке. Задачей процедуры является торможение или полная остановка патологической неоваскуляризации. Лазерная коагуляция способствует укреплению сосудистых стенок, минимизации проницаемости и вероятности отслойки сетчатки.
Данным лечением врач преследует определенные цели:
- разрушение зон кислородного голодания сетчатки и роговицы – благоприятных участков для роста новообразованных сосудов;
- насыщение кислородом сетчатки, поступающим из оболочки сосудов;
- осуществление тепловой коагуляции новых сосудов.
Кроме того, лазерное вмешательство офтальмологов-хирургов предполагает исполнение в различных вариантах:
- барьерный – коагуляты наносятся многослойно в виде сетки, особенно эффективной данная методика считается при начальных стадиях ретинопатии и наличии макулярного отека;
- фокальный – путем прижигания микроаневризмов, кровоизлияний, жидкостей (кстати, процедура используется также перед рентгенографией сосудов сетчатки глаза);
- панретинальный – коагулянты наносятся на весь участок сетчатки, чаще всего к методике прибегают для профилактики ретинопатии второй стадии.
Хирургическое лечение органов зрения– витрэктомия
Ретинопатия при сахарном диабете 2 типа чаще всего лечится путем витрэктомии. Решение о вмешательстве врачи принимают лишь в тех случаях, если у пациента происходят обширные внутриглазные кровоизлияния.
На запущенной стадии заболевания крайне важным моментом является оперативное устранение сгустков крови из глазной полости, помутневших участков стекловидного тела или его аспирация, представляющая собой откачивание жидкости.
Удаление фиброваскулярных тяжей с сетчатки проводиться полномасштабно, и при возможности затрагивается гиалоидная мембрана, располагающаяся сзади, около стекловидного тела. Благодаря устранению этой части органа специалистам удается остановить прогрессирование диабетической ретинопатии.
Что такое витрэктомия, и каким образом происходит лазерное лечение заболевания, описано выше, а далее следует перейти к рассмотрению консервативной терапии. Кстати, применение лекарственных средств при диабетической ретинопатии и по сей день является поводом для проведения острейших дискуссий.
Специальных медикаментов, которые могли бы остановить патологические процессы снижения остроты зрения, не существует, а эффективность использования отдельных препаратов, способствующих стабилизации состояния больного, условна.
Некоторые офтальмологи уверены в целесообразности применения лекарственных препаратов в качестве дополнения к хирургическому лечению.
Препараты и средства для глаз
При диабетической ретинопатии (по МКБ 10 — Н36.0) специалисты советуют применять лекарственные препараты, останавливающие текущие и предотвращающие новые поражения глазной сетчатки:
- «Тауфон» — антиоксидант, способствует улучшению обменных процессов в структуре глазного яблока.
- «Антоциан Форте» — сосудосуживающие капли, действие которых направлено на снижение проницаемости сосудов.
- «Эмоксипин» — капли для глаз, нередко использующиеся в качестве профилактики ретинопатии при сахарном диабете.
Кроме того, повысить уровень кровоснабжения глазных тканей можно при помощи физиотерапевтических аппаратов. Например, одним из популярных, демонстрирующих неплохой результат, является прибор «Очки Сидоренко», удачно сочетающий в себе несколько режимов воздействия: фонофорез, инфразвук, цветотерапию и пневмомассаж. Результат лечения, как правило, превосходит все ожидания.
При явно выраженных кровоподтеках назначают интравитреальное введение ферментных веществ, содержащихся в препаратах «Гемаза», «Лидаза».
При этом не следует забывать и о том, что медикаментов, способных на сто процентов предотвратить развитие ретинопатии при сахарном диабете, пока не существует.
В большинстве развитых стран лечение недуга производится хирургическим путем и методом системного наблюдения за уровнем сахара в крови пациента.
Однако исследователи не сидят сложа руки, поиски эффективных лекарственных средств ведутся непрерывно. Несмотря на то что вопросы медикаментозной терапии ретинопатии и гемофтальма практически не рассматриваются отечественными и зарубежными авторами, практикующие офтальмологи считают соответствующие разработки в данном направлении весьма перспективными.
Осложнения и профилактика заболевания
Выздоровление при таком заболевании как ретинопатия является сложной и далеко не всегда выполнимой задачей. Чтобы остановить патологический процесс, ведущий к слепоте, важно, в первую очередь, обратиться к офтальмологу и пройти обследование.
Благодаря современному технологическому оборудованию можно объективно оценить состояние органов зрения, поэтому, определяясь с выбором офтальмологической клиники для решения проблем со здоровьем, важно сделать его в пользу высококлассного учреждения.
Учитывать нужно не только стоимость лечения в офтальмологическом центре, но и его репутацию, отзывы других пациентов о качестве предоставления медицинских услуг.
При сахарном диабете и ретинопатии могут возникнуть осложнения в виде катаракты и вторичной глаукомы. Именно поэтому для больных с таким диагнозом крайне важно системное наблюдение у эндокринолога и офтальмолога.
К тому же, в большинстве клинических случаев при своевременном обращении за профессиональной медицинской помощью удается предотвратить отслойку сетчатки и попадание сгустков крови в стекловидное тело, что практически неизбежно приводит к потере зрения. Между тем, у больного есть все шансы так и не узнать, что это такое – диабетическая ретинопатия.
Ее профилактика заключается в соблюдении двух главных правил: постоянном контролировании уровня сахара в крови и поддержании нормального артериального давления.
Источник: https://SamMedic.ru/334209a-retinopatiya-pri-saharnom-diabete-simptomyi-i-lechenie
Диабетическая ретинопатия
По статистике ВОЗ, насчитывается около 422 миллионов людей, больных сахарным диабетом разного типа в 2018 году.
Об опасности этого заболевания осведомлен широкий пласт населения, но мало кто знает о возможных осложнениях, которые порой несут серьезную угрозу человеческому здоровью.
В этой статье мы подробно поговорим о диабетической ретинопатии — ее первых признаках, характерной симптоматике и эффективных способах лечения.
Что это такое?
Диабетическая ретинопатия — офтальмологическая болезнь. Это заболевание сетчатки глаза, а именно ее кровеносных сосудов. У людей с сахарным диабетом зачастую провоцируется ненормально высоким уровнем гликемии.
Справка! Наша сетчатка представляет слой чувствительной к лучам света ткани, расположенный на задней области яблока. Попадая в нее, лучи света собираются, после чего эта информация передается в мозг, где тот интерпретирует изображение.
Повышенная гликемия изменяет структуру стенок сосудов. Следствие такого воздействия проявляется в том, что они становятся более проницаемыми. В конечном итоге нарушения приводят к значительной потере остроты зрения, восстановить которое невозможно.
Признаки ретинопатии: как понять, что проблема есть?
Симптомы ретинопатии могут трактоваться диабетиком в качестве обычной усталости глазных мышц, что делает болезнь еще более опасной. Начальными «звоночками» диабетической ретинопатии являются:
- Затуманивание. Появляется своеобразная дымка, нарушается четкость, цвета теряют насыщенность — становятся блеклыми.
- Появление «зайчиков» перед глазами при диабетической ретинопатии. Витающие точки, похожие на те, что появляются у здорового, когда он сильно смыкает веки.
- Излияние крови в сетчатку. Вокруг зрачка появляется кровяной ободок, чем-то напоминающий лопнувший сосуд.
- Ухудшение зрения. Наблюдается уже на поздних, далеко зашедших стадиях заболевания.
Самостоятельно подтвердить или опровергнуть диагноз не получится. Легкая туманка и «мушки» могут оказаться симптомами перенапряжения или повышенной сухости глаза. Или, например, неправильного использования линз. Малое кровоизлияние легко спутать с безобидным лопнувшим сосудом.
Если вы входите в число людей, страдающих диабетом, обратитесь к врачу при появлении первых подозрений. Подтвердить наличие проблемы можно только с помощью компьютеризированной диагностики.
Кто входит в группу повышенного риска?
Болезнь развивается у диабетиков с подавляюще большой вероятностью. Статистические анализы доказали, что у людей после 30 лет с продолжительностью диабета 10—15 лет ретинопатия сетчатки проявляет себя в поразительных 89 % случаях.
В 30 % заболевание диагностируется уже на поздней стадии. Диабетическая ретинопатия стала причиной абсолютной потери зрения примерно у 2 % людей с диабетом, а у 10 % пациентов спровоцировала серьезные нарушения остроты зрения.
Некоторые факторы только повышают вероятность прогрессирования и развития болезни. К ним относятся:
- продолжительность СД: чем дольше, тем выше риски;
- плохой контроль за гликемией;
- предрасположенность к диабетической ретинопатии;
- вынашивание ребенка.
Длительность диабета — основной фактор риска. С другой стороны, статистический анализ людей до 18 лет с диабетом I типа показал, что даже малая длительность заболевания не исключает возникновения офтальмологических проблем.
При продолжительности диабета до 5 лет ретинопатия была зафиксирована у 6 % детей. Когда в выборку вошли дети с продолжительностью СД 5—10 лет, процент повысился практически до 20 %.
Почти у половины из них наблюдалась развитая стадия заболевания глаз.
В чем заключается диагностика у офтальмолога?
Специалист проводит полное обследование зрительного аппарата, используя компьютеризированное оборудование. При диагностике исследуются:
| Объект диагностики | Способ диагностики |
| ВНД (внутриглазное давление) | Определяется глазным тонометром |
| Внутренняя структура сетчатки | Обследование ультразвуком с применением A- и B-сканирования |
| Состояние нервных клеток и зрительного нерва | Анализируется с помощью электрофизиологического метода |
| Глазное дно | Используется метод офтальмоскопии |
| Поле зрения | Тест Донберса. Проводится для комплексной оценки состояния сетчатки глаза на ее периферии |
Полную диагностику зрения рекомендуется проходить всем пациентам с сахарным диабетом по меньшей мере раз в полгода, независимо от типа. Регулярное посещение офтальмологического кабинета поможет зафиксировать развитие болезни на ранних стадиях и начать эффективное лечение вместе с профилактическими мерами.
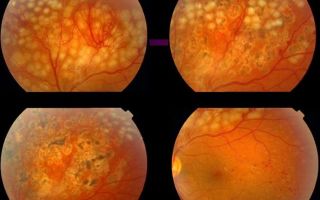
Виды заболевания
Врачи делят ретинопатию на два вида: непролиферативная и пролиферативная. Первая более распространена: на нее приходится около 80 % случаев. Она же считается более мягкой — повреждения структуры не выходят за слои сетчатки.
Подробнее о различии видов ретинопатии ниже:
| Название | Характеристика | Влияние на зрение |
| Непролиферативная (или простая) | При ней происходят повреждения микрососудов: часть из них закупоривается, появляются другие аномалии. Заболевание часто сопровождается заднекапсулярной катарактой | Некоторые пациенты подолгу живут с этим видом ретинопатии без прогрессирования заболевания глаз. Но при скачущей глюкозе количество капиллярных блоков только увеличивается, что является причиной нарушения слабого зрительного аппарата |
| Пролиферативная ретинопатия | Характеризуется существенной нехваткой кислорода, провоцирующей новообразование сосудов на поверхности сетчатки. Из них впоследствии происходит кровоизлияние | Зрение серьезно нарушается. От длительной нехватки кислорода аномальные образования могут формироваться не только на поверхности сетчатки, но и в радужке глаза. Это является частой причиной возникновения вторичной глаукомы |
Обратите внимание! Со временем непролиферативная ретинопатия может трансформироваться в пролиферативную на более поздних стадиях. Таким образом, она перетекает из ранней в развитую.
Первые 4—5 лет простая (непролиферативная) ретинопатия протекает без каких-либо ощутимых симптомов. Пациент может испытывать легкий дискомфорт из-за редких внезапных затуманиваний.
Стадии и этапы болезни
Если удается выявить ретинопатию на ранней стадии, при должном лечении удается остановить ее прогрессирование в 90 % случаев. К сожалению, только каждый третий пациент обращается к врачу-офтальмологу в этот период. Врачи называют три главные стадии диабетической ретинопатии:
- Ранняя диабетическая ретинопатия. Возникают первые видимые признаки поражения сетчатки. Для пациента они проявляются в микроаневризмах и кровянистых течах из пораженных сосудов. Врачи делят начальную стадию на две части: фоновая ретинопатия и более поздняя — препролиферативная. В этот период острота зрения остается на высоком уровне.
- Развитая. На этой стадии непролиферативная ретинопатия глаз трансформируется в пролиферативную. Из-за непроходимости сосудов часть сетчатки страдает от недостатка питания и кислорода, вследствие чего в глазу формируются новые неполноценные сосуды. Они приводят к внутриглазной кровоточивости — течениям в стекловидное тело. Начинается потеря зрения.
- Далеко зашедшая диабетическая ретинопатия глаз. В этот период все предыдущие симптомы сохраняются, начинает формироваться все больше неполноценных сосудов. Возможно появление макулопатии — поражения желтого пятна. Зрение при этом существенно страдает.
Полностью вылечить диабетическую ретинопатию невозможно, но можно остановить ее прогрессирование. Лучше всего в этом показал себя метод лазерного лечения. В некоторых случаях рекомендуются внутриглазные уколы или операции. В частности, тогда, когда ретинопатия на запущенных стадиях повлекла за собой отек макулы (макулопатию).
Лечение ретинопатии при сахарном диабете
Врач-офтальмолог подбирает способ лечения в зависимости от осложнений и стадии ретинопатии. Так, например, при развитии макулопатии лазерное вмешательство не рекомендуется — врач проводит лечение внутриглазными инъекциями. Самые распространенные способы лечения — это:
- Лазерная фотокоагуляция. Воссоединяет сетчатку со стенкой глаза. Благодаря этому методу возможен контроль за теми участками, где наблюдается недостаток кислорода. Также с помощью лазерного метода удаляются аномальные скопления жидкости. Он же используется при глаукомах, опухолях и разрывах сетчатки.
- Интравитреальные инъекции. Введение медицинского препарата в область стекловидного тела. Для лечения ретинопатии используются антиангиогенные препараты или кортикоиды.
Кроме лазера и инъекций, врач рекомендует профилактику осложнений: контроль метаболизма при сахарном диабете, диеты и гимнастику, рекомендованную диабетологом. Помните, что без строгого контроля в разы повышается вероятность осложнений. Прогрессирование симптомов при диабетической ретинопатии увеличивается на целых 25 %.
Подробнее о лазерном воздействии
Лазерное воздействие — самый распространенный и эффективный способ лечения ретинопатии. Он выполняется амбулаторно и не занимает много времени. Полезные эффекты сводятся к:
- Разрушению участков сетчатки без сосудов, которые являются своего рода источником роста новообразованных сосудов. Так как они и вызывают кровоизлияние, это позволяет предупредить связанные с ним проблемы. Также метод применяется для предупреждения отека сетчатки.
- Увеличению доступа кислорода в сетчатку из сосудистой оболочки.
- Тепловому воздействию на новообразовавшиеся сосуды — коагуляции.
Лечение проходит под местной анестезией, проводимой с помощью обезболивающих глазных капель. Продолжительность лечения варьируется от области и распространения ретинопатии глаз.
Врач фокусирует лазер на выбранной области сетчатки, пуская короткие и повторяющиеся лучи, избегая прилегающих участков. Когда заболевание поразило большую область, врач использует панретинальную или панфотокоагуляцию — воздействие лазером на всю поверхность глазного дна в обход заднего полюса глазного яблока. Так лечатся препролиферативная и пролиферативная стадии заболевания.
Процедура безболезненная и редко вызывает осложнения. Если болевой порог пациента не позволяет провести лазерное лечение с одними только обезболивающими каплями, применяется инъекция анестетика. Такое случается в крайних случаях.
После лечения пациент ощущает некоторый ослепляющий эффект. Он вызван лазерными лучами и может наблюдаться некоторое время после процедуры. В первые 2—6 недель поле зрения может незначительно сузиться, но приходит в норму после этого временного промежутка.
Хирургическое лечение — в каких случаях рекомендовано?
Витрэктомия (операционное лечение при сахарном диабете) показана при обильных кровоизлияниях и запущенном заболевании — на стадии поздней или далеко зашедшей ретинопатии. Сгустки крови, тяжи и помутневшее стекловидное тело удаляются из полости глаза хирургическим способом.
Возможно ли восстановить зрение, утраченное от ретинопатии?
Упражнения для глаз смогут только незначительно скорректировать близорукость, дальнозоркость или астигматизм. Это хороший способ избавиться от головной боли и мышечного напряжения глаз.
Потеря зрения вследствие ретинопатии — другое дело. Восстановить его с помощью упражнений и «глазной зарядки» невозможно.
С другой стороны, можно предупредить развитие глазных заболеваний профилактическими методами:
- Контролировать уровень артериального давления, следить за концентрацией сахара в крови и придерживаться диеты, которую порекомендовал диабетолог.
- По возможности защищать глаза от воздействия ультрафиолетовых лучей. Стараться делать перерывы в процессе чтения или работы с текстом.
- Проходить полный осмотр у врача-офтальмолога. Для людей с сахарным диабетом рекомендуется делать это не реже чем два раза в год. При первых симптомах ретинопатии или другого глазного заболевания проводить внеплановую диагностику.
Последнее особенно важно. Ретинопатия — это не единственное офтальмологическое осложнение, которое может возникнуть у пациента при сахарном диабете. Они также входят в группу риска развития катаракты и глаукомы.
Подведем итоги
Ретинопатия — заболевание сетчатки глаза, которое возникает при продолжительном сахарном диабете в 89 % случаев.
Внешне она проявляется резким затуманиванием зрения, появлением «зайчиков» перед глазами и кровоизлиянием сетчатки.
Вылечить болезнь полностью невозможно — можно только купировать симптомы и остановить развитие. Вернуть остроту зрения, утраченную на запущенной стадии, также нельзя.
Начальные стадии заболевания глаз длятся около 5 лет и не приводят к ухудшению зрения. Симптомы слабо выражены, но ее просто диагностировать при регулярных офтальмологических обследованиях . Людям при сахарном диабете рекомендуется проходить их с периодичностью раз в полгода, даже если никаких симптомов не наблюдается.
Остановить развитие ретинопатии на ранних этапах заболевания удается в 90 % случаев при помощи лазерного лечения.
Этот метод показывает большую эффективность в сравнении с инъекциями и меньшую травматичность в сравнении с хирургическим вмешательством.
Лечение пролиферативного заболевания лазером также возможно, но для этого вместо точечного воздействия используется метод панфотокоагуляции. Инъекционное и хирургическое лечение может рекомендоваться в зависимости от типа заболевания и стадии.
Обратите внимание! От пациента требуется строго соблюдать профилактические меры: контролировать уровень сахара, придерживаться диеты, сформированной диабетологом. Диета совмещается с рекомендованными физическими нагрузками.
Теперь вы знаете все необходимое о диабетической ретинопатии, ее симптомах, способах лечения и профилактики. При регулярной офтальмологической диагностике больному сахарным диабетом не нужно бояться развития заболевания.
Click on a star to rate it!
Average rating / 5. Vote count:
Источник: https://www.spacehealth.ru/bolezni-glaz/setchatka/retinopatiya/diabeticheskaya-retinopatiya/
Сахарный диабет: диабетическая ретинопатия, диабетический макулярный отек. Клинические рекомендации
- диабетическая ретинопатия
- диабетический макулярный отек
- диагностика
- лечение
- профилактика
- ГКС – глюкокортикостероиды
- ДЗН – диск зрительного нерва
- ДМО – диабетический макулярный отек
- ДР – диабетическая ретинопатия
- ИРМА – интраретинальные микрососудистые аномалии
- МКБ 10 – Международная статистическая классификация болезней и проблем, связанных со здоровьем, 10-го пересмотра
- ОКТ – оптическая когерентная томография
- ПДР – пролиферативная диабетическая ретинопатия
- ФАГ – флюоресцентная ангиография
- ETDRS – Early Treatment Diabetic Retinopathy Study
- VEGF – Vascular Endothelial Growth Factor
1. Краткая информация
1.1 Определение
Диабетическая ретинопатия (ДР) – специфичное позднее микрососудистое осложнение сахарного диабета, развивающееся, как правило, последовательно от изменений, связанных с повышенной проницаемостью и окклюзией ретинальных сосудов до появления новообразованных сосудов и фиброглиальной ткани. Является одним из проявлений генерализованной микроангиопатии.
Диабетический макулярный отек (ДМО) — утолщение сетчатки, связанное с накоплением жидкости в межклеточном пространстве нейроэпителия вследствие нарушения внутреннего гематоретинального барьера и несоответствия между выходом жидкости и способности к ее реабсорбции клетками пигментного эпителия.
1.2 Этиология и патогенез
В основе патогенеза ДР лежит ишемия, развивающаяся из-за окклюзии капилляров сетчатки. Причиной нарушения перфузии сетчатки является поражение эндотелия сосудов (эндотелиальный стресс), возникающее вследствие резкого усиления ретинального кровотока в условиях гипергликемии и приводящее к образованию тромбов в капиллярном русле.
Открытие шунтов (интраретинальных микрососудистых аномалий, ИРМА) в ответ на значительное снижение кровоснабжения лишь усугубляет ситуацию, поскольку перераспределяет кровоток в обход неперфузируемой сетчатки. Повреждение эндотелия, усиление агрегации тромбоцитов и активация факторов коагуляции способствует окклюзии капилляров.
Важная роль в этом процессе принадлежит свободным радикалам, которые оказывают повреждающее действие на эндотелиальные клетки.
Увеличение площади ишемии приводит к повышению экспрессии сосудистого эндотелиального фактора роста VEGF (vascular endothelial growth factor). Увеличение выработки VEGF выше критического уровня способствует развитию основных клинических проявлений диабетического поражения сетчатки – макулярному отеку и неоваскуляризации.
Воздействуя на эндотелиальные белки плотных межклеточных контактов, VEGF вызывает увеличение сосудистой проницаемости. Это в свою очередь усиливает экссудацию и накопление экстрацеллюлярной жидкости и белков в ткани сетчатки.
Жидкость, которая проходит через стенку капилляров, в норме должна реабсорбироваться пигментным эпителием (наружный гематоретинальный барьер) и соседними капиллярами сетчатки.
Когда диффузия превышает потенциальные возможности пигментного эпителия и капилляров к реабсорбции жидкостей, возникают клинические признаки макулярного отека.
Процесс ангиогенеза – это упорядоченная последовательность сложных биохимических процессов:
- активация эндотелиальных клеток и изменение их формы;
- перицеллюлярная секреция протеаз и деградация матрикса;
- миграция эндотелиальных клеток;
- пролиферация и инвазия внеклеточного матрикса тяжами продвигающихся вперед эндотелиальных клеток;
- дифференцировка тяжей клеток в имеющие просвет сосуды, которые формируют капиллярные петли и аркады при отсутствии базальной мембраны.
Изменения в экстрацеллюлярном матриксе, обеспечивающие миграцию эндотелиальных клеток, повышенная экспрессия VEGF, разрушение контактов между эндотелиальными клетками способствуют появлению новообразованных сосудов, которые растут по задней поверхности стекловидного тела.
Стенка новообразованного сосуда неполноценна, что приводит к выходу за его пределы как компонентов плазмы, так и цельной крови. Это стимулирует разрастание соединительной ткани в зонах неоваскуляризации.
Поскольку соединительная ткань всегда стремится к сокращению, а адгезия фиброваскулярного конгломерата к задней поверхности стекловидного тела очень плотная, то развивается отслойка стекловидного тела.
Как правило, в этот момент происходит разрыв новообразованного сосуда с развитием преретинальных (перед поверхностью сетчатки) или витреальных (в полость стекловидного тела) кровоизлияний. Рецидивирующие кровоизлияния и происходящее вследствие этого рубцевание задних отделов стекловидного тела ведут к образованию патологических витреоретинальных сращений, которые могут вызвать тракционную отслойку сетчатки.
1.3 Эпидемиология
Диабетические поражения сетчатки (пролиферативная ретинопатия и макулярный отек) являются основной причиной слепоты среди лиц трудоспособного возраста в экономически развитых странах и третьей по частоте причиной снижения зрения у лиц старше 65 лет (после возрастной макулярной дегенерации и глаукомы). В целом, при длительности сахарного диабета более 15 лет, примерно 2% пациентов являются слепыми и 10% — слабовидящими [24, 25, 26].
1.4 Кодирование по МКБ 10
H36.0* Диабетическая ретинопатия (E10-E14+ с общим четвертым знаком .3)
1.5 Классификация
Классификация ДР, предложенная Kohner E. и Porta M. (1991 г.) [26] [30], выделяет три стадии заболевания:
- непролиферативная ДР;
- препролиферативная ДР;
- пролиферативная ДР.
Осложненные формы ПДР включают развитие рубеоза радужки и вторичной неоваскулярной глаукомы, организовавшегося гемофтальма, тракционного синдрома и/или тракционной отслойки сетчатки вследствие образования витреоретинальных фиброглиальных шварт.
Таблица 1 – Классификация и клинические проявления диабетической ретинопатии ETDRS (Early Treatment Diabetic Retinopathy Study, 1991) [20]
| Уровень по ETDRS | Стадия ретинопатии | Офтальмоскопическая картина |
| Непролиферативная диабетическая ретинопатия | ||
| 10 | нет ретинопатии | Микроаневризмы и другие изменения отсутствуют. Может быть расширение венул сетчатки. |
| 14-35 | начальная | Незначительное количество микроаневризм и микрогеморрагий. Могут выявляться “твердые” и “мягкие” экссудаты |
| 43 | умеренная |
|
| 47 | выраженная |
|
| 53 | тяжелая |
|
| Пролиферативная диабетическая ретинопатия | ||
| 61 | начальная |
|
| 65 | выраженная |
|
| 71 | тяжелая (высокого риска 1) |
|
| 75 | тяжелая (высокого риска 2) | Неоваскуляризация ДЗН более трети его площади и преретинальная или витреальная геморрагия площадью более 1,5 ДЗН. |
| 81-85 | далеко зашедшая |
|
| 90 | градация невозможна | Глазное дно не офтальмоскопируется даже фрагментарно |
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1b).
Источник: https://medi.ru/klinicheskie-rekomendatsii/sakharnyj-diabet-diabeticheskaya-retinopatiya-diabeticheskij-makulyarnyj-otek_14252/
Диабетическая ретинопатия
Русский Медицинский Сервер / Лечение диабета / Диабетическая ретинопатия
Диабетическая ретинопатия — одно из частых осложнений диабета со стороны органов зрения. Обычно эта патология встречается у тех пациентов, которые уже долгие годы страдают диабетом.
Ретинопатия может встречаться у всех диабетиков и особенно опасна в плане риска полной утраты зрения при отсутствии лечения. Риск развития диабетической ретинопатии растет с возрастом, а также в случае, если пациент не контролирует уровень сахара крови, а также при высоком АД.
Все пациенты с сахарным диабетом должны регулярно проходить обширное профилактическое обследование у офтальмолога на предмет наличия диабетической ретинопатии.
Что такое диабетическая ретинопатия?
Диабетическая ретинопатия возникает, когда высокий уровень сахара в крови в течение длительного времени приводит к необратимым изменениям в кровеносных сосудах сетчатки глаза. В некоторых случаях эти сосуды начинают пропускать жидкую часть крови и возникает так называемый макулярный отек и отслойка сетчатки жидкостью.
В других случаях может происходить образование новых сосудов на поверхности сетчатки. Без лечения это заболевание прогрессирует, причем выделяют три типа диабетической ретинопатии:
- непролиферативная диабетическая ретинопатия;
- препролиферативная диабетическая ретинопатия;
- пролиферативная диабетическая ретинопатия.
Проявления диабетической ретинопатии
Диабетическая ретинопатия на ранних стадиях может практически никак не проявляться, поэтому без своевременного регулярного обследования это осложнение диабета может быть распознано на поздней стадии.
Каждый тип диабетической ретинопатии может сопровождаться макулярным отеком. При этом возникает отек тканей в центре сетчатки, который отвечает за так называемое центральное зрение. Это может привести к потери возможность читать, писать, работать за компьютером, смотреть телевизор и т. д.
Макулярный отек может быть следствием макулопатии, что приводит к нарушению зрения. Новообразованные кровеносные сосуды сетчатки отличаются своей хрупкостью, в результате чего возникают частые кровоизлияния в сетчатку.
Проявления диабетической ретинопатии обычно бывают заметны на поздней стадии:
- Внезапное прогрессирующее изменение (ухудшение) зрения
- Плавающие пятна и точки перед глазами (скотомы)
- Двоение в глазах
- Иногда боль в глазу
- Также может отмечаться головная боль, тошнота, головокружение.
- Как диагностируется диабетическая ретинопатия?
- Из методов диагностики в офтальмологии для выявления ретинопатии применяются:
- авторефрактометрия
- измерение внутриглазного давления
- биомикроскопия
- расширение зрачка
- офтальмоскопия с использованием специальных линз.
- фотографирование глазного дна
- оптическая когерентная томография сетчатки
- флуоресцентная ангиография глазного дна
- электрофизиологические исследования
- УЗИ глазного яблока
- биомикроскопия
Как возникает диабетическая ретинопатия?
Причина диабетической ретинопатии — длительная гипергликемия, не корригируемая инсулинотерапией или приемом сахаропонижающих препаратов. Со временем мелкокалиберные кровеносные сосуды становятся ломкими, хрупкими, а их стенка — проницаемой.
Это ведет к появлению кровоизлияний в сетчатке, отеку тканей и скоплению жидкости под сетчаткой. В результате нарушается кровоснабжение сетчатки, в ней начинают образовываться новые сосуды.
Единственный способ предупредить такие изменения — тщательно контролировать уровень сахара крови.
- Лечение диабетической ретинопатии
- Лечение диабетической ретинопатии зависит от ее типа, а также тяжести проявлений, и направлено на остановку прогрессирования патологического процесса.
- Ранняя стадия диабетической ретинопатии
При ранней непролиферативной стадии диабетической ретинопатии срочного лечения не требуется. Однако, врач может рекомендовать тщательное регулярное офтальмологическое обследование для того, чтобы определить, когда требуется лечение. Кроме того, важно проводить адекватное лечение сахарного диабета, включая контроль уровня сахара крови.
Поздние стадии диабетической ретинопатии
При пролиферативной стадии ретинопатии или макулярном отеке требуется хирургическое вмешательство. В лечении диабетической ретинопатии на данной стадии могут применяться:
- Фокальная лазерная терапия (фокальная лазерная коагуляция сетчатки). Данный метод лечения, известный как фотокоагуляция, может замедлить или остановить кровоизлияния в сетчатку. Суть метода заключается в коагулировании лазером участков сосудов, где образуются кровоизлияния. Фокальная лазерная терапия при ретинопатии обычно проводится в течение одного сеанса в амбулаторных условиях. В случае макулярного отека данное вмешательство может не вернуть пациенту зрение, но оно помогает предотвратить дальнейшее ухудшение зрения.
- Панретинальная фотокоагуляция. Это методика лазерной терапии, направленная на коагулирование аномальных сосудов сетчатки. Суть методики заключается в заключается в разрушении лазером всех зон сетчатки с нарушенным кровоснабжением. В результате аномальные сосуды разрушаются и рубцуются. Данная процедура так же проводится в амбулаторных условиях в течение одного сеанса. После процедуры возможна некоторое снижение периферического зрения.
- Витректомия. Эта процедура направлена на удаление кровоизлияний в сетчатке. Данный метод лечения обычно используется на поздних стадиях диабетической ретинопатии, когда методы лазерной коагуляции бессильны остановить прогрессирование болезни. Обычно, витректомия показана при обширных внутриглазных кровоизлияниях, выраженной фиброваскулярной пролиферации, отслойки сетчатки. При этом используется миниатюрный разрез в стекловидном теле, с помощью которого удаляется сгусток крови и рубцовая ткань сетчатки.
Отметим, что указанные методы лечения не являются профилактикой и гарантией того, что в дальнейшем у пациента не будут подобные осложнения. Они только замедляют или останавливают прогрессирование ретинопатии.
+7 (925) 50 254 50 – Лечение диабета
ЗАПРОС в КЛИНИКУ
Источник: http://www.rusmedserv.com/diabetes/diabeticretinopathy/
Что такое диабетическая ретинопатия, симптомы её появления и способы лечения
Диабетическая ретинопатия считается одним из наиболее распространенных и опасных осложнений течения сахарного диабета.
Сахарный диабет, который у большинства больных протекает в хронической форме, по мере развития создает условия для повреждения кровеносных сосудов, вследствие чего могут появляться различные опасные для здоровья и жизни состояния.
Диабетическая ретинопатия наблюдается в разной степени тяжести у более чем 85% людей, страдающих более 20 лет от сахарного диабета 1 типа.
Среди больных сахарным диабетом 2 типа поражение кровеносных сосудов сетчатки глаз наблюдается реже, но при этом все же в различной степени развития подобное осложнение имеется примерно у 50% диабетиков.
В настоящее время известно, что ретинопатия при сахарном диабете является одной из самых распространенных причин полной потери зрения у людей в возрасте от 20 до 70 лет.
Лишь своевременная диагностика и комплексное лечение позволяет не допустить потери зрения.
Этиология диабетической ретинопатии
Причины развития диабетической ретинопатии у людей, страдающих сахарным диабетом, связаны с теми неблагоприятными процессами, которые протекают в организме на фоне этого заболевания. В настоящее время к факторам, непосредственным образом влияющим на состояние кровеносных сосудов, питающих сетчатку глаз, относят следующие:
- хронически повышенный уровень глюкозы в крови;
- гипертония;
- беременность;
- курение;
- возраст;
- сопутствующие диабету заболевания почек;
- генетическая предрасположенность.
Патогенез такого состояния, как диабетическая ретинопатия, является крайне сложным. На фоне сахарного диабета систематически повышен уровень сахара в крови, что провоцирует повреждение стенок кровеносных сосудов, питающих ткани сетчатки.
Мелкие кровеносные сосуды становятся чрезмерно ломкими, что может приводить к микрокровоизлияниям и их закупорке.
Сетчатка отличается повышенной чувствительностью к любым изменениям, причем этот орган потребляет большое количество питательных веществ и кислорода, поэтому ухудшение состояния кровеносных сосудов сразу же сказывается и на клетках сетчатки.
Вследствие недостатка кислорода, необходимого для нормального функционирования сетчатки, наблюдается запуск компенсаторных механизмов, что приводит к разрастанию в тканях сетчатки новых капилляров.
Этот процесс получил название пролиферации. Таким образом, в зависимости от стадии запущенности этого процесса ретинопатия, наблюдающаяся при сахарном диабете, может быть начальной или пролиферативной.
Новые кровеносные сосуды отличаются повышенной хрупкостью и не могут существенно исправить ситуацию.
Из-за влияния повышенного содержания сахара в крови наблюдается появление микротрещин в тканях кровеносных сосудов, что ведет к формированию микроаневризм, склонных к разрывам и микрокровотечениям.
Подобный системный процесс нарушения питания тканей приводит к набуханию нервных окончаний, имеющихся в сетчатке, а также отеку макулы. Таким образом повреждения стремительно нарастают, что приводит к постепенному снижению зрительной способности.
[youtube]hA4h7nxqqO8[/youtube]
Классификация патологии
При проведении диагностики необходимой мерой является определение стадии развития патологического процесса. В зависимости от имеющихся в сетчатке кровеносных сосудов, питающих ее, выделяются следующие 4 основные стадии патологического процесса:
- начальная непролиферативная стадия;
- препролиферативная стадия;
- пролиферативная стадия;
- терминальная стадия.
При начальной непролиферативной стадии наблюдается появление микроаневризм, кровоизлияний, пятен округлой формы в центральной зоне глазного дна и постепенно нарастающего отека сетчатки.
На этой стадии болезни симптомы, как правило, полностью отсутствуют, поэтому ранняя диагностика возможна только в случае, если человек, страдающий сахарным диабетом, своевременно проходит профилактические осмотры у офтальмолога.
При препролиферативной стадии имеет место появление венозных аномалий, петель, удвоения диаметра кровеносных сосудов и множество геморрагий. Пролиферативная ретинопатия является предтерминальной стадией и характеризуется значительным ухудшением зрения или полной его потерей.
При проведении исследования глазного дна выявляется неоваскуляризация диска зрительного нерва, а иногда и других отделов сетчатки. Помимо всего прочего, имеют место множественные кровоизлияния в стекловидное тело и формирование очагов замещения здоровых тканей фиброзной.
Учитывая, что новообразованные кровеносные сосуды отличаются дефектным строением, они часто рвутся, что приводит к повторным кровоизлияниям. Симптомы на этой стадии развития патологических процессов в сетчатке начинают проявляться более отчетливо.
В дальнейшем увеличение количества новых сосудов в сетчатке глаза приводит к формированию глаукомы.
Симптоматические проявления
Всем больным сахарным диабетом, вне зависимости от типа его течения, обязательно нужно проходить профилактические осмотры у офтальмолога.
Все дело в том, что на начальной стадии развития такого состояния, как диабетическая ретинопатия, у больных не проявляются какие-либо симптомы и они не страдают снижением остроты зрения. В дальнейшем, когда кровеносные сосуды уже поражены в значительной степени, симптомы могут начать проявляться лишь время от времени.
Насторожить больного сахарным диабетом может появление кратковременной пелены, а также плавающих темных пятен. Эти симптомы обычно наиболее отчетливо наблюдаются по утрам.
В дальнейшем диабетическая ретинопатия сопровождается значительным снижением остроты зрения, причем больной сначала не может различать мелкие предметы, а затем наблюдается потеря способности видеть и более крупные. Если не было предпринято направленное лечение, риск полной потери зрения чрезвычайно высок.
Диагностика и методы лечения
Учитывая, что симптомы поражения мелких кровеносных сосудов в сетчатке глаз при сахарном диабете длительное время могут полностью отсутствовать, ранняя диагностика возможна лишь при своевременном посещении офтальмолога с целью профилактики заболеваний глаз, вызванных повышенным уровнем глюкозы в крови. Для подтверждения диагноза и определения степени повреждения кровеносных сосудов и тканей сетчатки могут назначаться следующие исследования:
- осмотр век и глазного яблока;
- визометрия;
- биомикроскопия переднего отдела глазного яблока;
- прямая и обратная офтальмоскопия;
- биомикроскопия стекловидного тела;
- осмотр зрительного нерва и макулы;
- фотографирование глазного яблока при помощи фундус-камеры;
- проверка внутриглазного давления.
Лечение диабетической ретинопатии должно проводиться одновременно окулистом и эндокринологом.
В первую очередь лечащий врач-эндокринолог, ознакомленный с историей болезни человека, страдающего сахарным диабетом, корректирует лечение основного заболевания, в том числе возможны внесения изменений в диету и схему инсулинотерапии.
Препараты подбираются в зависимости от стадии развития патологических явлений в сетчатке. Офтальмологом также должно быть назначено комплексное лечение.
Диабетическая ретинопатия не может быть устранена полностью, но при этом правильное и своевременное лечение позволяет значительно отсрочить наступление слепоты.
В первую очередь для устранения диабетической ретинопатии проводится лазерная коагуляция, то есть прижигание поврежденных областей сетчатки глаза. Кроме того, необходимой мерой является введение в глаз ингибиторов.
Такие препараты стали использоваться сравнительно недавно, но доказали свою эффективность.
В случае если проведенные менее радикальные методы лечения не позволили добиться значительного улучшения, может быть назначена витрэктомия с эндолазеркоагуляцией. Эта операция является более сложной и проводится под общим наркозом.
Такое оперативное лечение позволяет провести полноценную замену стекловидного тела стерильным раствором и вернуть на место отторгнутые участки сетчатки.
Подобное оперативное вмешательство является достаточно эффективным и позволяет в 60-80% случаях восстановить зрение человеку, страдающему диабетической ретинопатией.
Лучший эффект от подобной операции наблюдается, если она проводится не в терминальной стадии развития патологического процесса.
Диабетическая ретинопатия требуется постоянного контроля со стороны офтальмолога, так как, даже если было успешно проведено лечение, и зрение у человека, страдающего сахарным диабетом, восстановилось в полной мере, все же основное заболевание остается. Это ведет в дальнейшем к постепенному прогрессированию заболевания.
После постановки диагноза и проведения направленной терапии немаловажным аспектом является комплексная профилактика ухудшения состояния сетчатки глаз и кровеносных сосудов, пронизывающих ее.
Для того чтобы не допустить повторного проявления симптомов ретинопатии в острой их форме, очень важно принять все возможные меры, направленные на нормализацию уровня глюкозы в крови и улучшение общего состояния здоровья.
Источник: https://upraznenia.ru/diabeticheskaya-retinopatiya.html