Главная › Каким бывает панкреатит? › Симптомы и лечение хронического панкреатита › Классификации хронического панкреатита ›
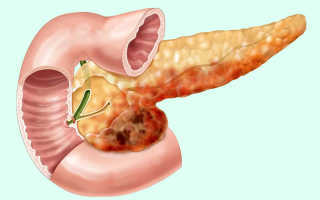
Хронический индуративный панкреатит — поражение поджелудочной железы, возникающее при неправильном лечении острой формы этого заболевания. Характеризуется замещением железистых тканей соединительными, орган при этом сильно увеличивается или уменьшается в размерах, ухудшаются его секреторные функции.
Хронический индуративный панкреатит — поражение поджелудочной железы, возникающее при неправильном лечении острой формы.
Причины и факторы риска
Индуративный панкреатит чаще всего возникает у людей пожилого возраста, к развитию болезни у молодых пациентов приводят следующие факторы:
- Неправильное питание. Нарушению функций поджелудочной железы способствуют нерегулярные приемы пищи, несоблюдение назначенной врачом диеты, употребление жирных, жареных, копченых и соленых блюд.
- Курение, употребление спиртных напитков. Продукты распада алкоголя неблагоприятно сказываются на состоянии железистых тканей, способствуя их разрушению и замещению соединительнотканными волокнами.
- Нарушение кровообращения в брюшной полости.
- Наличие опухолей поджелудочной железы доброкачественного или злокачественного характера.
- Дефицит витаминов и микроэлементов.
- Запущенные формы острого панкреатита.
- Заболевания печени, кишечника, желудка, желчного пузыря (цирроз, злокачественные опухоли, язвенные поражения.
- Депрессивные расстройства, частые стрессы. Способствуют снижению иммунитета, на фоне которого начинают развиваться воспалительные процессы.
Аутоммунная агрессия. Данное патологическое состояние характеризуется выработкой антител, уничтожающих здоровые клетки.
Симптомы и проявления
Клиническая картина индуративного панкреатита не отличается от таковой при острой форме этой патологии. Она включает:
- Приступы тошноты и рвоты, не приносящие пациенту облегчения, которые чаще всего возникают при нарушении принципов правильного питания.
- Нарушение пищеварения. Хронические запоры сменяются диареей, наблюдается усиленное газообразование, урчание в животе.
- Признаки механической желтухи. Отмечается пожелтение кожных покров и склер, изменение цвета кала и мочи.
- Сильные боли в верхней части живота, распространяющиеся на спину, правое подреберье и желудок.
- Признаки интоксикации организма. Пациент жалуется на головную боль, общую слабость, повышенную температуру.
- Ощущение тяжести в животе.
- Снижение аппетита, резкая потеря веса.
- Вялость, снижение физической активности и работоспособности после употребления пищи.
- Признаки сахарного диабета (жажда, учащенное мочеиспускание, онемение конечностей,кожный зуд).
Прием Контрикала помогает восстановить поджелудочную.
Диагностика
Для выявления индуративного панкреатита используются следующие диагностические процедуры:
- Первичный осмотр. При пальпации можно обнаружить увеличение, уплотнение и болезненность поджелудочной железы. Для индуративного панкреатита характерно усиление боли при нажатии на область, расположенную между последним ребром и позвоночным столбом слева.
- Общий анализ крови и мочи. Исследования проводятся для выявления характерных для воспаления признаков — лейкоцитоза, повышения СОЭ.
- Биохимический анализ крови. Помогает выявить повышение уровня глюкозы, билирубина, амилазы.
- Копрограмма. Кал при индуративном панкреатите содержит непереваренные частицы пищи.
- УЗИ поджелудочной железы. Помогает обнаружить фиброзно-склеротические включения — разрастания соединительных тканей, заменяющих железистые клетки.
- Фиброгастродуоденоскопия. Процедура позволяет оценить секреторную функцию поджелудочной: количество панкреатического секрета, активность ферментов.
- Холецистохолангиография. Исследование, необходимое для оценки состояния желчного пузыря.
В том случае, если необходимо исключить другие заболевания, имеющие похожие симптомы, применяются дополнительные методы:
- Рентгенологическое исследование. При индуративном панкреатите обнаруживаются участки кальцинации тканей, свидетельствующие о длительном течении воспалительного процесса.
- Ретроградная панкреатография. Эндоскопическая процедура, используемая для определения состояния панкреатического протока и степени сужения его просвета.
- КТ. Назначается при наличии подозрений на злокачественные опухоли поджелудочной железы и близлежащих органов.
- Биопсия. Используется для уточнения формы панкреатита. При индуративном его типе обнаруживаются объемные разрастания соединительной ткани, участки некроза железистых структур.
КТ назначается при наличии подозрений на злокачественные опухоли поджелудочной железы и близлежащих органов.
Лечение индуративного панкреатита
Индуративный панкреатит считается неизлечимым заболеванием. Терапия направлена на улучшение общего состояния организма, продление периодов ремиссии, профилактику осложнений. Для этого применяют лекарственные препараты, хирургические вмешательства, специальные диеты и народные средства.
Хирургическое вмешательство
Операция показана при запущенных формах панкреатита, приводящих к развитию кист, желтухи, панкреонекроза. Противопоказано хирургическое вмешательство при:
- сахарном диабете;
- нарушении обмена веществ;
- острой сердечной недостаточности;
- старческом возрасте.
Противопоказано хирургическое вмешательство при старческом возрасте.
При индуративном панкреатите применяются следующие методы:
- Стентирование. Установка сетчатого каркаса помогает восстановить проходимость протоков железы, устранить болевой синдром.
- Резекция поджелудочной железы. Частичное или полное удаление органа проводится при наличии обширных участков некроза, доброкачественных и злокачественных новообразований, кальциноза тканей.
- Холецистиэктомия. Удаление желчного пузыря показано при панкреатите, сопровождающемся закупоркой желчевыводящих протоков.
Операция показана при запущенных формах панкреатита.
Консервативное лечение
Схема медикаментозного лечения индуративного воспаления поджелудочной включает:
- Спазмолитики (Но-шпа, Папаверин). Устраняют спазм и болевой синдром, нормализуют отток панкреатического секрета и желчи. Применяются для оказания первой помощи при панкреатическом приступе.
- Ферментные препараты (Креон, Панкреатин). Разгружают поджелудочную железу, нормализуют процессы пищеварения. Таблетки принимают во время еды, запивая небольшим количеством теплой воды.
- Антацидные средства (Альмагель, Маалокс). Используются для устранения симптомов сопутствующих панкреатиту состояний.
Схема медикаментозного лечения индуративного воспаления поджелудочной включает ферментный препарат Креон.
Народные средства
Для лечения индуративного панкреатита можно лечиться травами:
- Золотой ус. Для приготовления настойки берется побег длиной 15-20 см, растение мелко нарезают, помещают в стеклянную посуду, заливают 200 мл водки. Препарат настаивают 2 недели, принимают по 10 капель через полчаса после еды.
- Сбор из укропа, хвоща полевого и створок фасоли. Ингридиенты измельчают и смешивают в равных пропорциях. 1 ст. л. сбора заливают 0,5 л кипятка, настаивают в термосе 12 часов. Пьют по 100 мл 3 раза в день.
Диета
Правильное питание при индуративном панкреатите помогает замедлить развитие патологического процесса, нормализовать работу пищеварительной системы, снизить уровень глюкозы в крови.
Из рациона исключаются:
- кондитерские изделия;
- копчености;
- газированные напитки;
- кислые соки и фрукты;
- соленые и маринованные продукты;
- жареные блюда;
- консервы.
Пищу готовят на пару, отваривают или запекают. Питаются небольшими порциями, 5-6 раз в день.
Профилактика
Индуративный панкреатит считается хроническим заболеванием, которое периодически обостряется. Продлить период ремиссии помогает правильное питание, ведение здорового образа жизни, регулярное посещение врача. Рекомендуется отказаться от вредных привычек, стараться избегать стрессовых ситуаций.
Специфика проявления и особенности лечения индуративного панкреатита Ссылка на основную публикацию
Источник: https://pankreatit.guru/vidy/hronicheskij/klassifikatsiya/indurativnyj
Что такое индуративный панкреатит и как проходит его лечение?
Индуративный панкреатит, лечение которого требует комплексного подхода, возникает в связи со стрессами, неправильным питанием и вредными привычками. Беспечное отношение к собственному здоровью ведет к появлению многочисленных болезней, одной из которых является индуративный панкреатит.
Как протекает заболевание?
Индуративный панкреатит – нарушение функций поджелудочной железы с возможным частичным ее поражением, имеющее хронический характер. Патология развивается после острого панкреатита. Отмечается ее появление, если в желчевыводящих путях и в гастродуоденальной зоне развивается инфекция.
Хроническая форма патологии сопровождается следующими симптомами:
- появление камней;
- затруднение оттока сока поджелудочной железы;
- увеличение в размерах протока;
- появление кисты и изменение структуры паренхимы.
Наибольший риск заболевания заключается в том, что неправильное лечение влечет за собой появление и развитие опухоли.
Существует 3 течения патологии:
- Легкое. В течение года обострение происходит единожды или дважды. Лечащий врач диагностирует незначительное нарушение работы поджелудочной железы. Болевые ощущения носят слабовыраженный характер. У больного удовлетворительное самочувствие, его вес находится в нормальном состоянии.
- Среднетяжелое. В течение года обострение происходит до 4 раз в год с более длительными и выраженными болевыми ощущениями. Этот вид сопровождается нарушением функции как внутренней, так и внешней секреции.
- Тяжелое. Происходит непрерывный рецидив заболевания, которое сопровождается сильными болевыми ощущениями. Работа железы сильно нарушена.
Индуративный панкреатит развивается при несвоевременном лечении острого панкреатита, злоупотреблении спиртными напитками, употреблении большого количества жирной пищи, заболеваниях желудка и двенадцатиперстной кишки.
Для заболевания характерны следующие симптомы:
- ноющая боль в правом и левом подреберьях, переходящая в спинную боль;
- тошнота;
- головокружение;
- снижение аппетита;
- нарушение стула (понос, запор);
- уменьшение массы тела;
- небольшая температура.
Патогенез заболевания приводит к сдавливанию желчного протока головкой поджелудочной железы. Из-за этого появляется желтуха. Лабораторные исследования показывают повышение СОЭ, увеличение содержания глюкозы в крови и моче.
Самостоятельно определить наличие болезни очень трудно. На ранней стадии она протекает без ярко выраженных симптомов.
Поэтому пациенты обращаются за помощью уже на запущенных стадиях, когда боль утихает только при употреблении лекарственных препаратов. По первым признакам специалист может поставить предварительный диагноз острый панкреатит.
После госпитализации и проведения диагностики вывод неутешительный – хроническое повреждение поджелудочной железы.
Как лечится заболевание?
Увеличение железы и изменение структуры паренхимы определяется при помощи ультразвукового исследования. Результаты компьютерной томографии помогут дифференцировать хронический панкреатит от опухоли и определить диагноз при кистах поджелудочной железы.
Лечение может быт следующее:
- консервативное;
- оперативное.
Консервативное лечение направлено на ликвидацию приступов панкреатита. Для этого применяют спазмолитики, такие как Но-шпа. Чтобы улучшить работу функции поджелудочной железы, необходимы препараты с содержанием ферментов – Фестал, Панкреатин.
Если с пищеварительной системой есть проблемы, то лечащий врач дополнительно назначает лекарственные средства, которые улучшают работу пищеварения – Алмагель, Фосфалюгель. Консервативное лечение подразумевает ведение здорового образа жизни и соблюдение правильного питания. Нужно есть низкокалорийную пищу и отказаться от алкогольной продукции.
Если лечащий врач примет такое решение, то в терапии применяются обезболивающие средства, действие которых направлено на снятие спазма. Такие лекарства улучшают выработку ферментов, поскольку нарушение работоспособности железы затрудняет этот процесс.
В том случае если все методы и средства при консервативном лечении не принесли ожидаемого положительного эффекта, то лечащий врач вынужден проводить оперативное вмешательство. Его основной целью является добиться проходимости в главном протоке железы.
Вопрос о хирургическом вмешательстве чаще всего нельзя решить однозначно.
Операция необходима, если консервативное лечение на протяжении нескольких лет не дает положительных результатов.
Противопоказанием к операции является сахарный диабет, метаболические расстройства, а также декомпенсированные механизмы адаптации у людей пожилого возраста.
Когда назначают хирургическое лечение, следует помнить о его ограниченных возможностях. Нужно учитывать риск операции и опасность болезни.
Перед проведением хирургического вмешательства необходимо выявить индивидуальные особенности больного.
Хирургическое лечение направлено на достижение следующих целей:
- выявление и последующее устранение первопричины болезни;
- устранение болевого синдрома;
- нормализация оттока панкреатического сока и желчи в кишечник.
Хирургическое лечение индуративного панкреатита назначается при нарушении проходимости панкреатического протока, при появлении кальциноза и кисты в поджелудочной железе, при панкреатите с ярким болевым синдромом, который приводит к снижению работоспособности. Коррекция необходима при выявлении патологий желчного пузыря.
Профилактика панкреатита
Для профилактики заболевания рекомендуется использовать следующие травы:
- корень одуванчика;
- фиалка трехлистная;
- зверобой;
- плоды аниса;
- трава чистотела;
- кукурузные рыльца.
Все эти компоненты смешиваются в равных частях. Полученная смесь заливается 3 стаканами воды, ставится на огонь и доводится до кипения.
Полученный отвар необходимо нагревать на водяной бане в течение получаса, после чего он должен отстояться на протяжении 15-20 минут. Принимается отвар по 1 чашке за полчаса до приема пищи.
Этот рецепт подойдет и тем больным, у которых болезнь обостряется, но только после согласования с лечащим врачом.
Поскольку рассматриваемое заболевание относится к хроническим, его лечение обязательно должно быть комплексным. Медикаментозное лечение не принесет ожидаемого позитивного эффекта, если больной не будет тщательно соблюдать принципы правильного питания.
Это означает, что нужно отказаться от жирной и острой пищи, в ней не должно быть красителей и химических добавок. Требуется, чтобы рацион больного составляли фрукты и овощи.
Только в этом случае лечение заметно улучшит самочувствие пациента, возобновит нормальную работу железы.
Источник: https://podzhelud.info/bolezni/pankreatit/vidy/hronicheskij/klassifikatsiya/indurativnyj
Индуративный склерозирующий панкреатит
Индуративный панкреатит представляет собой хроническое заболевание поджелудочной железы, в основе которого лежит частичное обезыствление, фиброз и нарушение проходимости протоков железы. Воспалительный характер патологического процесса приобретает хроническую форму ввиду частых обострений острого панкреатита.
Характерными морфологическими особенностями заболевания являются: атрофия активно функционирующих железистых клеток, разрастание несвойственной этому органу соединительной ткани и, как следствие, снижение функциональной активности железы.
Выделяют 3 степени тяжести течения заболевания:
- Легкая – эпизоды обострения наблюдаются не чаще 2 раз за год. Масса тела больного не снижается, болевой синдром купируется медикаментами;
- Средняя – эпизоды обострения около 4 раз в течение года. Болевой синдром более длителен и выражен. Имеет место нарушение как внешней, так и внутренней секреторной функции поражённого органа;
- Тяжелая – длительный эпизод рецидива затягивается. Функция железы нарушена в значительной степени.
Этиологические и предрасполагающие факторы
В развитии такой патологии пищеварительной системы, как панкреатит особое значение имеют следующие причины:
- Часто возникающие эпизоды острого панкреатита;
- Распространение инфекционных агентов из гастродуоденальной зоны, а также желчевыводящих путей, как при остром панкреатите, так и при других инфекционных и воспалительных заболеваниях.
Помимо четко определенных этиологических факторов, в возникновении данного заболевания играют роль и такие провоцирующие (предрасполагающие) факторы, как:
- ЖКБ (желчнокаменная болезнь) – в особенности наличие конкрементов в общем желчном протоке, а также протоке поджелудочной железы;
- Цирроз печени любой этиологии;
- Процесс пенетрации или прободения язвы, локализованной в желудке или двенадцатиперстной кишке, в поджелудочную железу;
- Часто возникающие стрессовые ситуации;
- Атеросклеротическое поражение сосудов;
- Сахарный диабет инсулинозависимый тип, при котором отмечается поражение эндокринных участков поджелудочной железы, ответственных за выработку инсулина;
- Злоупотреблением алкогольными напитками;
- Неправильное и несбалансированное питание: частое переедание, злоупотребление жирной, жареной, копченой пищей.
Клиническая картина заболевания
Данная форма панкреатита на начальных этапах своего развития не имеет специфических симптомов, позволяющих поставить верный диагноз только на основании клинической симптоматики. В первое патологический процесс проявляет себя достаточно скрыто и беспокоит больного крайне редко, что затрудняет его диагностику на раннем этапе развития ввиду позднего обращения больного к врачу.
Индуративный панкреатит, как и многие других формы этой болезни, имеет следующие признаки:
- Болезненные ощущения в надчревной области (в зоне эпигастрия), а также справа и слева от нее (в правом и левом подреберьях). Боли носят тупой, распирающий, ноющий характер. Интенсивность их может нарастать во времени и приобретать высокую степень. Боль при данном заболевании имеет особенность: иррадиацию в спину на том же уровне, на котором отмечается в животе (опоясывающий характер боли). Изначально боли могут купироваться приемом лекарственных препаратов, на более поздних стадиях не больному не помогает ни пероральный прием лекарственных средств, ни внутривенное их введение;
- Ощущение тяжести в животе;
- Приступы тошноты с последующей рвотой или без таковой;
- Нарушение стула – диарея или запор;
- Снижение аппетита, порой вплоть до полного его отсутствия;
- Повышение общей температуры тела (чаще субфебрильная);
- Снижение веса;
- Общая слабость и необъяснимое недомогание;
- В случае сдавления общего желчного протока увеличенной головкой железы отмечается желтуха. Степень желтушности кожных покровов и видимых слизистых оболочек определяется степенью закупорки протоков.
Диагностика
Для постановки диагноза недостаточно осмотра квалифицированного специалиста. С целью постановки наиболее точного диагноза врач назначает пациенту такие лабораторно-инструментальные методы обследования, как:
- Общий анализ крови, в котором отмечается повышение лейкоцитов и СОЭ – показатели, отвечающие за наличие воспалительного процесса в организме;
- Биохимический анализ крови – обращает внимание на себя повышенный уровень амилазы, билирубина, глюкозы;
- Общий анализ мочи – также отмечается увеличение нормального показателя амилазы;
- Копрограмма – оценивается степень переваривания пищевых остатков. Отмечается стеаторея и креаторея – наличие в кале непереваренных жировых и белковых частиц;
- УЗИ органов брюшной полости, особое внимание при котором уделяется непосредственно поджелудочной железе. Ультразвуковое исследование поджелудочной железы позволяет отметить увеличение её размеров, а также изменение в структуре паренхимы (имеет место как фиброзный, так и склерозирующий компонент);
- Эндоскопическая ретроградная панкреатография – проводится оценка диаметра главного желчного протока и степень его проходимости;
- ФГДС (фиброгастродуоденоскопия) – методика, позволяющая оценить внешнюю секреторную функцию органа;
- Рентгенографическое исследование железы, при котором отмечается отложение кальцинатов в органе;
- Холецистохолангиография – оценивается состояние желчного пузыря и его протоков;
- Компьютерная томография – зачастую используется с целью исключения онкологической патологии.
Лечение
В зависимости от течения и запущенности заболевания индуративный панкреатит может подвергаться как консервативному, так и оперативному лечению.
Консервативное лечение направлено на уменьшение активности патологического процесса и снижение выраженности клинической симптоматики. Однако данный вид воздействия на патологический процесс не может полностью устранить его.
В основе консервативного лечения этой болезни лежит прием следующих групп лекарственных препаратов:
- Спазмолитики (Но-шпа, Папаверин);
- Ферменты (Креон, Метионин, Панкреатин, Фестал);
- Антациды при повышенной кислотности желудочного сока (Фосфалюгель, Альмагель);
- Блокаторы гистаминовых Н-рецепторов (Циметидин, Ранитидин, Фамотидин);
- Витаминотерапия – особо внимание уделяется витаминам группы В.
Немаловажное значение имеет соблюдение лечебного диетического рациона и посещение специализированных мест с санаторно-курортным лечением органов пищеварительной системы.
В качестве дополнительных методов консервативного лечения нередко применяются и средства народной медицины. Наиболее эффективными в лечении панкреатита считаются такие лекарственные растения, как: трехлистная фиалка, трава зверобоя, кукурузные рыльца, трава спорыша и чистотела, корень одуванчика и плоды аниса.
Хирургическое лечение показано при нарушении оттока желчи по главному желчному протоку, наличии опухолевидных образований, активно разрастающихся кистах, выраженном некупирующемся фармацевтическими препаратами болевом синдроме, неэффективности консервативной терапии. При нарушении проходимости главного желчного протока выполняется продольная панкреатостомия с наложением анастомозов между протоком и петлёй тощей кишки, которая выключена из пассажа пищи.
Последствия
При отсутствии должного лечения или же при поздно диагностированном заболевании, возможно развитие следующих осложнений индуративного панкреатита:
- Появление и разрастание кист поджелудочной железы;
- Появление доброкачественных или злокачественных новообразований органа;
- Осложнения гнойного характера: абсцессы железы, перитонит, сепсис;
- Холестаз – нарушение оттока желчи;
- Кишечная непроходимость;
- Тромбоз селезеночной вены и др.
Профилактика
В основе профилактических мероприятий, направленных на предотвращение развития воспалительных процессов поджелудочной железы с последующим обезыствлением, фиброзом и склерозированием протоков лежит правильное рациональное питание, отказ от чрезмерного употребления алкоголя, своевременная диагностика и лечение хронических заболеваний пищеварительной системы.
Источник: https://kiwka.ru/pankreatit/indurativnyj.html
Индуративная хроническая форма панкреатита
Что такое индуративный панкреатит
Хронический индуративный панкреатит, имеющий код по мкб 10 К86.0, является следствием неоднократно перенесенного острого приступа панкреатического поражения поджелудочной железы, характеризующийся обызвествлением тканевых структур поджелудочной, или развитием фиброза тканей и нарушением проходимости в полости панкреатических протоков.
Данный вид патологии имеет довольно медленный характер развития и может проявиться спустя несколько лет, после «атаки» на поджелудочную, острым панкреатическим приступом.
Прогрессирующая стадия болезни имеет высокий уровень опасности, несвоевременное его лечение имеет неблагоприятные прогнозы дальнейшего его течения и может стать первопричиной образования кистозного поражения слизистых поверхностей железы, а также развития опухолевидного новообразования.
Причины заболевания и предрасполагающие факторы
Причиной развития данной разновидности патологического процесса, поражающего паренхиматозный орган, может стать наличие следующих предрасполагающих факторов:
- не сбалансированное и хаотичное питание,
- частое приготовление блюд с высоким процентом жирности и соли,
- атака острого панкреатического приступа в полости железы,
- злоупотребление алкогольными напитками,
- прогрессирующая стадия желчнокаменной болезни,
- заболевания желудка и 12-ти перстной кишки.
Более того, причиной возникновения и прогрессирования индуративной формы панкреатического поражения органа, может являться депрессия, хронического типа, а также резкое снижение иммунитета, на фоне чего может начать развиваться воспалительная патология.
Такой отдел медицинских наук, как патоморфология, не до конца еще изучил механизмы воздействия психосоматических факторов развития индуративной формы панкреатического заболевания железы, поэтому их подробно рассматривать не стоит.
Симптомы и проявления патологии
Острый индуративный панкреатит, как и его хронический тип развивающегося поражения имеют схожую симптоматику с морфологией острой формы обычного воспалительного процесса в полости поджелудочной железы и проявляются следующим образом:
- периодическое ощущение тошноты, вызывающее обильную рвоту, не приносящую в итоге никакого облегчения в общем самочувствии,
- появление запоров, поноса, общего нарушения стула и газообразования,
- пожелтение кожных покровов,
- острое чувство болезненности в эпигастральной зоне с постепенной иррадиацией в зону спины и желудка,
- повышенный уровень температуры тела до субфебрильных границ,
- чувство тяжести в области желудка,
- снижение массы тела и потеря аппетита.
При развитии индуративного панкреатического заболевания пациенты претерпевают низкую работоспособность, чувство вялости и болезненности после еды. Возрастает риск развития такой патологии, как сахарный диабет.
Нередко случается, что на фоне общих симптоматических проявлений лечащий врач может поставить диагноз острого панкреатита. Поэтому, для постановки точного диагноза необходимо пройти весь курс диагностических процедур и сдать все необходимые анализы. Запущенная форма индуративного панкреатита может привести к образованию псевдотуморозного поражения железы.
Диагностические процедуры
Для наиболее точного выявления общего состояния паренхиматозного органа и постановки правильного диагноза назначаются следующие разновидности диагностических процедур:
Наиболее информативным считается именно комплексный тип обследования, позволяющий врачу оценить состояние пораженного органа с разных ракурсов и правильно определить тип патологии.
Лечение
Лечение индуративной формы панкреатического поражения поджелудочной железы может проводиться двумя методами:
- при помощи медикаментозных макропрепаратов и микропрепаратов,
- методом хирургического вмешательства.
Медикаментозные средства
Основу медикаментозной терапии составляет прием следующих лекарственных препаратов:
- средства спазмолитического спектра действия, такие как папаверин и но-шпа,
- ферментативные препараты, в виде Креона, Панкреатина, Фестала и Метионина,
- при повышенном уровне кислотности желудочного сока назначается прием антацидных средств лечения, таких как фосфалюгель и альмагель,
- блокаторы гистаминового H-рецептора в виде ранитидина, циметидина и фамотидина,
- витаминные комплексы, в особенности группы В.
Важную роль имеет соблюдение специального диетического рациона питания и лечение в санаториях с гастроэнторологической направленностью.
Хирургическое вмешательство
Показаниями к проведению оперативного вмешательства являются следующие факторы:
В запущенных случаях может проводиться до 10 операций на одного пациента.
Диета при заболевании
Соблюдение правильного диетического рациона питания будет залогом успешного проведения медикаментозного лечения, поэтому из ежедневного рациона рекомендуется полностью устранить употребление блюд, способствующих оказанию раздражающего воздействия на слизистые поверхности паренхиматозных органов и провоцирования воспалительных процессов. Среди таких продуктов питания особым уровнем негативного воздействия обладают:
- полукопченые и копченые продукты питания,
- жареные блюда,
- продукты с высоким уровнем остроты и соли,
- газированная вода и алкоголесодержащие напитки,
- консервированные продукты.
Предупредить рецидив патологии поможет употребление настоев и отваров на основе лекарственных трав: фиалки, ромашки, зверобоя, бессмертника и шиповника.
Но, стоит отметить, что применение народных средств лечения необходимо предварительно согласовывать с лечащим врачом.
Последствия и профилактика осложнений
При несоответствующем лечении либо при его отсутствии индуративный панкреатит может стать первопричиной развития и прогрессирования следующих разновидностей осложнений:
- образования кист на стенках паренхиматозного органа,
- формирования доброкачественной либо злокачественной опухоли,
- развитие перитонита, абсцесса либо сепсиса,
- патологическое нарушение процессов оттока желчи, именуемое как холестаз,
- непроходимость кишечника,
- образование тромбоза селезеночных вен и т.д.
Запущенная история болезни, характеризующаяся максимальным уровнем поражения железы, может стать причиной инвалидности пациента.
В виде профилактических мероприятий направленных на предупреждение развития вышеуказанных осложнений необходимо соблюдать предписанную диету со столом №5, отказаться от вредных привычек и вести здоровый образ жизни с максимальным исключением стрессовых ситуаций.
Источник: http://DiabetSahar.ru/pankreatit/indurativnaya-xronicheskaya-forma-pankreatita.html
Хронический индуративный панкреатит: причины, симптомы, диагностика и лечение
Индуративный панкреатит представляет собой воспаление поджелудочной железы, носящее хронический характер.
В отличие от других видов, воспалительный процесс протекает медленно, а с момента острого приступа может пройти даже несколько лет. Однако не стоит недооценивать опасность индуративного панкреатита.
Осложнения, злокачественные новообразования и кисты – вот, что ждет пациентов при несвоевременном обращении к специалисту и нарушении предписаний врача.
Каковы причины появления индуративного воспаления железы?
Выделяют несколько причин, способных повлечь за собой индуративный панкреатит:
- Сам по себе перенесенный острый приступ воспалительного процесса может стать толчком к развитию индуративной формы заболевания.
- Ошибки в рационе. Несбалансированная пища, переедание или, наоборот, перекусы налету. Злоупотребление острыми, копченными, маринованными, жаренными и жирными блюдами и продуктами питания.
- Вредные пристрастия, такие как алкогольные и газированные напитки, курение, чрезмерное употребление кофе и пр.
- Желочнокаменная болезнь.
- Нарушения в работе желудочно-кишечного тракта.
Если в острую фазу воспаления не были предприняты все меры, для устранения панкреатита на начально этапе или больной недобросовестно отнесся к рекомендациям лечащего врача, болезнь прогрессирует, а упущенное время оборачивается индуративной разновидностью заболевания.
Как проявляется индуративный панкреатит?
Симптоматика зачастую носит приглушенный характер, из-за чего больной просто не подозревает о как таковых нарушениях в работе поджелудочной, списывая недомогания на банальную усталость.
Как правило, после употребления алкогольной продукции и поедания жирной пищи чувствуется тяжесть в желудке. Со временем приступы воспаления органа учащаются, а облегчить неприятные ощущения помогает принятие определенной позы – наклон корпуса вперед. Некоторые отмечают, что им становится лучше в лежащем положении. Ухудшается аппетит, возникают опоясывающие боли.
Попав в больницу с предварительно поставленным диагнозом острого воспалительного процесса в поджелудочной, обнаруживается, что болезнь уже давно протекает в хронической форме.
Что делается для диагностики воспаления?
Диагностика включает в себя ряд исследовательских манипуляций.
Непосредственное внимание отводится показателям крови и мочи. Обязательным является УЗИ органа. Увеличение железы в размерах и нарушение структуры паренхимы – верные признаки многократных воспалений. Рентген наглядно демонстрирует кальцинаты в поджелудочной, указывающие на запущенность индуративного воспалительного процесса.
О проходимости протоков узнают при помощи эндоскопической панкреатографии. Прибегают в ряде случаев к компьютерной томографии с целью исключения наличия злокачественных новообразований и кист.
Как лечится индуративный панкреатит?
Условно лечение можно подразделить на консервативное и хирургическое.
К первому относят коррекцию питания и прием препаратов по нормализации работы пищеварительной системы:
- Упор делается на продукты растительного происхождения, способствующие перевариванию, и ограничении белков и жиров.
- Рекомендуется принимать лекарства-спазмолитики и ферментные средства: Папаверин, Креон, Но-шпа, Фестал и пр.
- На пользу пойдет санаторно-курортная поездка, например, в Ессентуки или иные здравницы, оказывающие поддержку гастроэнтерологической направленности.
- Защитную функцию реализуют препараты Фосфалюгель, Альмагель и др.
Операционное вмешательство требуется при непроходимости протоков, кистах или злокачественных новообразованиях, или при наличии постоянных сильнейших болевых синдромов.
Можно ли предотвратить новые приступы?
Профилактика, как всем известно, способна предотвратить многие недуги и избежать их повторения. Верно данное высказывание и в отношении индуративного панкреатита.
Особенностью гастроэнтерологических заболеваний, к которым относится и панкреатит во всем своем многообразии, является сезонность и периодичность. Поэтому к новому обострению стоит быть готовым и приложить все усилия, чтобы вовсе его избежать.
-
Соблюдение диеты и правильно питание. Желательны 5-6 приемов пищи небольшими порциями. Сохраняется воздержание от алкоголя, курения, жареного, острого, пряного, маринованного, копченного и жирного.
-
Здоровый образ жизни. Регулярные прогулки на свежем воздухе, полноценный сон, отдых.
-
В случае каких-либо недомоганий со стороны поджелудочной или желудочно-кишечного тракта, непременное обращение ко врачу.
Профилактические меры изобилуют рецептами, позаимствованными из народной медицины. Например, отлично зарекомендовали следующие травы в вопросе, как избежать рецидива панкреатической болезни:
- Анис;
- Чистотел;
- Зверобой;
- Одуванчик;
- Фиалка;
- Рыльца кукурузы;
- Спорыш и пр.
Травяной сбор готовится очень просто. Каждый компонент в равном количестве добавляется в емкость. Далее все заливается крутым кипятком. Доводится до кипения, после чего огонь убавляется, и масса остается кипятиться еще 0,5 часа на водяной бане. Останется лишь дать настояться буквально 5-15 минут. Рекомендуется выпивать по 1 ст. теплого напитка за полчаса до приема пищи.
Этот рецепт хорош тем, что к нему можно обращаться не только в период ремиссии, но и при остром приступе. А регулярное употребление будет способствовать скорейшей регенерации тканей и слизистых, нормализации функциональности поджелудочной и ее восстановлению. Так что, приступы могут и не повториться вовсе.
Самолечение может привести к необратимым последствиям. Поэтому, как и к любым лекарственным средствам, к народным секретам выздоровления стоит обращаться исключительно с разрешения своего лечащего доктора.
Считается, что индуративный панкреатит плохо поддается лечению, по причине высокой вероятности осложнений из-за невыраженной симптоматики и позднего визита ко врачу. Но соблюдение советов по сбалансированному питанию и режиму, образу жизни и приему специализированных средств могут в комплексе оказать желаемый эффект.
Источник: https://pankreotit-med.com/xronicheskij-indurativnyj-pankreatit-prichiny-simptomy-diagnostika-i-lechenie/
Индуративный панкреатит: отличие от обычного
Хронический индуративный панкреатит отличается от обычного. Подобная болезнь может запросто развиваться после пережитого обострения. Клиническая картина патологии – фиброз или обызвествление поджелудочной железы, закупоривание панкреатических протоков. Главный признак – поражение паренхимы поджелудочной железы, вызывающее болезненные, неприятные ощущения.
Симптомы индуративного панкреатита
Допустим, что больному известно о риске заболевания панкреатитом, обнаружены некие предпосылки. Возможно ли распознать самостоятельно наступление болезни, до приезда скорой помощи либо похода к врачу?
Помимо общих симптомов, которые типичны для любого типа панкреатита, выделяются:
- неприятные ощущения в подреберье с правой либо левой стороны;
- боль иррадиирует в спину, иногда под лопатки;
- распространённый вариант локализации болевых ощущений – опоясывающий;
- тошнотворные ощущения, рвота;
- диарея, либо наоборот, запор.
Чаще панкреатит носит кальцифицирующий характер. В указанном случае поражение поджелудочной железы распространяется неравномерно, задевает разные части железы. В индуративном варианте сценарий иной, симптомы могут несколько отличаться.
Причины возникновения
Уже понятно, что индуративный панкреатит – развитие воспаления поджелудочной железы. Дальше человек может заботиться об организме, придерживаться диеты и предпринимать меры, чтобы избежать повторного приступа болезни. Либо способен:
- злоупотреблять алкоголем;
- допустить возникновение камней в желчном пузыре;
- хронические патологии ЖКТ.
Любое из озвученных явлений может стать причиной индуративного панкреатита. При комплексном воздействии на утратившую здоровье поджелудочную железу, подобное поведение окажет отрицательное влияние.
Методы диагностики
Для точного определения диагноза и состояния поджелудочной железы (насколько сильно поражена паренхима, распространяется ли поражение на прочие ткани), используются диагностические методы. Человеку процедуры знакомы, страха не вызывают:
- УЗИ – используется для понимания состояния структуры паренхимы, поиск возможного образования уплотнений;
- Компьютерная томография – необходима в случаях присутствия подозрений на поджелудочную опухоль;
- Рентген – применяется при подозрении на сильные осложнения индуративного панкреатита. Методика позволяет обнаружить кальцинаты в поджелудочной железе, требующие врачебного вмешательства;
- Эндоскопия применяется для понимания, насколько закупорены протоки, обнаруживаются ли конкременты либо киста, просчёт диаметра уплотнений.
Комплексное обследование – лучший вариант решить задачу. Врач смотрит на заболевание с разных сторон, видит особенные проявления, и способен грамотно поставить диагноз, назначить курс лечения.
Лечение индуративного панкреатита
Методики, применяемые при лечении указанного типа панкреатита не отличаются от «обычного», распространённого типа.
В лечение входят:
- лечебная диета (по большей части – растительные продукты, наложение ограничений на белки и жиры);
- прописывание спазмолитиков (самый известный – но-шпа);
- приём препаратов, тормозящих выделение желудочного и панкреатического соков, помогающих выработке ферментов (помимо лекарств, сюда относится минеральная вода, отвары различных трав);
- отдельный приём витаминов – к примеру, группы B;
- отправление на санаторий либо курорт в лечебных целях.
Если больной прекрасно знает об однажды диагностированном панкреатите, велика вероятность повторного развития болезни. При подозрении на случившееся в индуративной форме, самолечение запрещено. Лучше связаться с лечащим врачом, описать произошедшее, передав болезнь в руки медицины.
Хирургическое лечение
Если затянуть с обычным лечением и не обратиться к врачу, есть шанс попасть под хирургический нож. Это неприятнее, чем банальное соблюдение диеты и приём таблеток. Лучше до подобного не доводить.
Показания к проведению операции:
- полное нарушение проходимости главного панкреатического протока;
- кальциноз поджелудочной железы;
- возникновение кисты;
- сильные болевые ощущения, отражающиеся на общем состоянии пациента, вызывающие постоянную усталость.
Во время операции врач может проводить несколько процедур одновременно, направленных на улучшение состояния пациента. Обязательной процедурой становится диагностика и возможная коррекция работы желчных протоков и желчного пузыря.
Если состояние поджелудочной железы запущено, одной операцией не обойтись. Иногда врачи проводят 8 – 10 операций на пациенте. Плохое состояние поджелудочной железы провоцирует большой риск открытия кровотечения, и исход событий тогда предугадать сложно.
Известен ряд противопоказаний, категорически запрещающих проводить вмешательство:
- лихорадка (повышенная температура тела пациента);
- скачущее артериальное давление;
- беспрестанный шок;
- образование полостей, заполненных газом либо жидкостью (распознаются рентгеном или УЗИ);
- образование уплотнений в панкреатической области.
Диагностировать установленную необходимость операции либо проведение процедуры опасно, должен лечащий врач. Перед назначением дня операции за пациентом следят, а потом принимают решение. Вмешательство проводится на второй день после интенсивной подготовки пациента.
Как правило, операции удаётся избежать, если вовремя начать лечение и следовать врачебным рекомендациям.
Чтобы избежать операционного вмешательства и осложнений, лучше побеспокоиться о здоровье заранее, внимательно наблюдая за состоянием, следуя советам врача, который однажды уже избавил пациента от приступа острого панкреатита.
Источник: https://GastroTract.ru/bolezn/pankreatit/indurativnyj-pankreatit.html