Холецистопанкреатитом называют острое патологическое состояние, при котором болезненно сочетаются воспалительные процессы в поджелудочной железе и желчном пузыре.
Холецистопанкреатит: симптомы и лечение
Лечение этого заболевания специфическое: чаще всего, оно требует хирургического вмешательства, затем параллельно с приемом специально подобранных медицинских препаратов больной должен соблюдать диету, народные методы при таком обострении навряд ли помогут.
В большинстве случаев развитие холецистопанкреатита происходит в результате хронического холецистита и/или хронического панкреатита.
Через некоторые время признаки холецистита дополняются тошнотой, болевыми ощущениями в районе подложки, распространяющимися на спину, горьким привкусом во рту и болью с правой стороны.
Причины развития недуга
К основным причинам появления этого заболевания относится:
- повышенное давление на двенадцатиперстную кишку и печень во время вздутия живота;
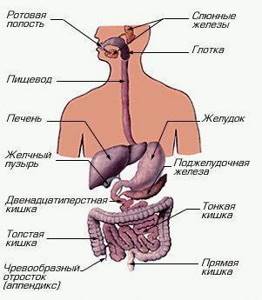
- слишком близкое расположение гепатопанкреатических внутренних органов, из-за чего желчь забрасывается в двенадцатиперстную кишку;хронический холецистит, при котором протоки закупориваются образованными камнями, осложнённый наличием хронического панкреатита.
Также существуют механизмы патогенетического рода, при которых может развиться холецистопанкреатит; к таковым относится:
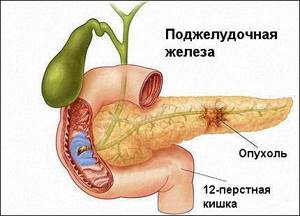
- рак поджелудочной;
- отеки фатерова соска;
- опухоль органов желчеобразования;
- почечные камни;
- атония сфинктера Одди;
- язва желудка.Язва желудка
Холецистопанкреатит: симптомы и лечение
На стадии обострения недуга в хронической форме у больного могут наблюдаться следующие симптомы:
- расстройства диспепсического характера;
- жир в каловых массах;
- вздутие живота;
- потеря веса.
Что касается неврологических признаков, то они включают в себя:
- атрофию брюшных мышц;
- сильные боли в правом реберно-позвоночном угле;
- высыпание вокруг пупка;
- изменение цвета кожи вокруг пупка (она становится синей);
- уменьшение объема подкожного жира;
- появление плотного новообразования в районе поджелудочной железы.
Неврологические признаки и симптомы
Если человек долгое время страдает от холецистопанкреатита, это может спровоцировать недостаточность работы этой железы.
Спустя некоторое время вследствие недостатка пищеварительных ферментов могут проявиться следующие клинические симптомы:
- непереваренные волокна жиров или мышц в каловых массах;
- изменение консистенции стула (он становится жидким, обретает белый оттенок);
- ухудшение секреции липазы поджелудочной железы.
При хронической обструктивной форме описываемого недуга наблюдается закупоривание протока двенадцатиперстной кишки.
Обратите внимание! Спецификация симптоматики зависит от конкретной формы заболевания.
Так, боли в левом подреберье свидетельствуют об остром или хроническом (на стадии обострения) холецистопанкреатите. Неприятные ощущения могут усиливаться после приемов пищи и утихать, когда человек принимает сидячее положение с небольшим наклоном вперед.
Боли в левом подреберье
Рвота и тошнота – симптомы такой формы заболевания, которая вызвана чрезмерным употреблением алкоголя. Они возникают при поражении эпителиальных тканей поджелудочной.
Рвота, тошнота
Кроме того, подобные симптомы могут наблюдаться на фоне недуга при отравлении этиловым спиртом. Как известно, процесс метаболизма спиртного осуществляется в печени, а «отходы» переработки поступают в кровь.
И когда эти «отходы» скапливается в клетках органов, это приводит к снижению выработки ферментов пищеварения, нарушению биохимических процессов и ингибиции синтеза биоактивных веществ.
Все эти нарушения провоцируют тошноту, рвоту, а также расстройства диспепсического характера.
Диспепсические расстройства
К другим причинам возникновения болевого синдрома при хронической форме болезни относят:
- нервные воспаления;
- уменьшение сечения последнего отдела желчного протока;
- панкреатические деструктивные процессы, вызванные провоцирующими факторами.
Обратите внимание! Нарушение гормонального фона приводит к таким формам заболевания, при которых нарушается и переработка жиров, из-за чего, собственно, в каловых массах и наблюдается избыток жировых скоплений.
На ранних этапах холецистопанкреатита нарушается толерантность поджелудочной к глюкозе. Никакие клинические симптомы на начальной стадии не проявляются, а диагностировать болезнь можно лишь в лабораторных условиях по повышенному содержанию углеводов.
Установить точный диагноз можно еще до появления серьезных осложнений по некоторым ранним признакам.
- Из-за скопления высоких концентраций лактата может наблюдаться кетоацидоз, при этом, если причиной возникновения заболевания стало одновременное обострение хронического холецистита и хронического панкреатита, то этого явления наблюдаться не будет.
- В глазном дне могут изменяться сосуды, что также свидетельствует о проблемах с толерантностью к глюкозе, диабете.
- Если уровень глюкозы составляет до 200 мг/дл, то у человека может наблюдаться полинейропатия, сопровождающаяся расстройствами психики.
Также следует ознакомиться и с более редкими симптомами описываемого заболевания, к которым относят:
- желтуху;
- артрит кистевых суставов (не будет, если причиной возникновения заболевания стало одновременное обострение хронического холецистита и хронического панкреатита);Артрит суставов
- асцит (не будет, если причиной возникновения заболевания стало одновременное обострение хронического холецистита и хронического панкреатита);Асцит
- появление псевдокист;
- скопление жидкости в плевральной полости.Скопления жидкости в плевральной полости
При холецистопанкреатите наблюдается высокий процент смертности; в большинстве случаев люди гибнут из-за осложнений, таких как:
- тромбоз;Тромбоз
- нарушения в работе эндокринной системы;
- высокая степень непроходимости желчного протока;Закупорка желчного протока
- полинейропатия.
Обратите внимание! При проведении клинического обследования также можно обнаружить белесый налет на языке, отслаивание ногтей, шелушение кожного покрова и заеды. Признаком нарушения микроциркуляции является появление красных пятен на животе.
Особенности лечения болезни
Холецистопанкреатит — лечение
Чаще всего, заболевание лечится хирургическим путём. Симптоматическая терапия назначается на продолжительное время. Медикаментозные средства используются для того, чтобы улучшить пищеварение.
Такие средства представляют собой искусственные аналоги пищеварительных ферментов и предназначены для устранения стеатореи, нормализации пищеварения и предотвращения образования эластазы в каловых массах.
Вся процедура лечения основывается на следующих принципах:
- стабилизация функциональности поджелудочной железы;
- повышение качества жизни пациента;
- нейтрализация возможных осложнений;
- устранение воспалительных процессов.
Интоксикация устраняется путем назначения минеральных вод, содержащих хлориды и гидрокарбонаты (по одному стакану пять раз в день).
Анализ минеральной воды
Также было разработано специальное диетическое питание (речь идет о диете №5П), которая исключает жирную, острую и кислую пищу, газированные напитки.
Диета №5П
Ниже приведены медицинские препараты, которые назначаются при лечении холецистопанкреатита.
Народные методы
Как отмечалось в начале статьи, лечение можно дополнить некоторыми народными средствами. В большинстве своем это настои. Самые эффективные из них приведены ниже.
Таблица. Травяные настои для лечения холецистита
ИнгредиентыПроцедура приготовления, применение
| Тысячелистник, полынь | Необходимо взять по чайной ложке каждого из ингредиентов, залить 250 мл кипятка и настаивать на протяжении получаса. Готовое средство процеживается и употребляется по ½ стакана три-четыре раза в день. |
| Фиалка, перечная мята, цвет липы, зверобой, ромашка | Все ингредиенты берутся в одинаковом количестве (по чайной ложке), смешиваются и заливаются 500 мл кипящей воды. Средство настаивается полчаса, принимается по одному стакану трижды в день перед едой. |
| Полынь, зверобой, перечная мята | Процедура приготовления стандартная: нужно взять по чайной ложке всех ингредиентов, залить 500 мл кипятка и настаивать приблизительно 20 минут. Принимать настой следует по одному стакану дважды в день, обязательно натощак. |
Рекомендации по облегчению симптомов
Приведем еще несколько дельных советов по облегчению течения болезни.
- Нужно пить как можно больше воды – минимум по 2 л каждый день.
- Если включить в рацион женьшень, мускатный орех, базилик и чеснок, это поможет вывести осадок из желчного пузыря.
- Также в очистке пузыря поможет льняное масло.
- От употребления мясных, рыбных блюд следует отказаться или хотя бы сократить его. Также сюда относятся куриные яйца, молочные продукты и все, что повышает уровень холестерина.
- Продукты, содержащие витамин С, помогут нормализовать работу желчного пузыря. Еще рекомендуется дополнить рацион капустой (в сыром виде или в виде сока, салата), т. к. в ней много аскорбиновой кислоты.
- Наконец, еще одно средство для очистки пузыря – смесь сока любых фруктов с касторовым маслом.
- Профилактические меры
Главным принципом профилактики холецистопанкреатита считается отказ от спиртных напитков и курения.
Кроме того, приступы заболевания сопровождаются сильными болями в верхней части живота после каждого приема пищи, поэтому рацион следует составить таким образом, чтобы количество провоцирующих продуктов в нем было минимальным. Питаться следует дробно (не более 60 г за один раз), с частыми повторениями, количество жиров нужно ограничить, а витаминов, напротив, увеличить.
Источник: https://med-explorer.ru/gastroenterologiya/lechenie-gastroenterologiya/xolecistopankreatit-simptomy-i-lechenie.html
Симптомы и лечение холецистопанкреатита у взрослых
Холецистопанкреатит — это одновременное нарушение в функционировании желчного пузыря и поджелудочной железы, сопровождающееся воспалительной реакцией.
Процесс синхронный, с поражением смежных органов гепатобилиарной системы. Это панкреатит и холецистит, которые начали развиваться одновременно по разным или сопутствующим причинам.
Код МКБ-10
В международной классификации болезней холецистопанкреатиту отведено место в классе 11 (болезни органов пищеварения). Заболевание находится в группе K80-K87 — Болезни желчного пузыря, желчевыводящих путей и поджелудочной железы.
В МКБ имеет собственный код K87.0 «Поражения желчного пузыря, желчевыводящих путей и поджелудочной железы при болезнях, классифицированных в других рубриках».
Классификация
Существует несколько способов классификации холецистопанкреатита. Последний был предложен в 1978 году. Этот метод классификации предусматривает возможные сочетания заболеваний желчевыводящих путей и поджелудочной железы.
Выделяют:
- острое воспаление стенок желчного пузыря с реактивным отеком поджелудочной;
- острый холецистит с очаговым панкреатитом;
- тотальный деструктивный холецистопанкреатит;
- возникновение конкрементов не только в самом желчном, но и в холедохах — протоках, сопровождающееся острой асептической воспалительной реакцией в поджелудочной железе;
- осложнение острого панкреатита с развитие полиорганной недостаточности, сопровождающееся острым реактивным холециститом.
Данная классификация имеет важное значение при определении тактики лечения.
Причины холецистопанкреатита у взрослых
В отличие от большинства воспалений, которые могут возникнуть в других частях тела, холецистопанкреатит не всегда является результатом инфекции.
Конкременты в желчных протоках и самом пузыре являются одной из основных причин холецистопанкреатита.
Если желчный пузырь не может опустошиться должным образом (например, по причине рубцов, травм или непроходимости), то желчь накапливается и образовываются камни.
Конкременты блокируют проток частично или полностью, что приводит к развитию воспалительного процесса.
Вторичные распространенные причины:
- инфицирование бактериями, которые проникают через печень и кровь;
- эндокринное заболевание, как сахарный диабет 1 или 2 типа и ВИЧ способны вызвать отек желчного и поджелудочной;
- раковые заболевания тоже способны повлиять на развитие одномоментной воспалительной реакции в поджелудочной железе и желчном пузыре. В этих случаях патология формируется по причине блокировании опухолью желчных протоков;
- язва желудка и наличие в организме паразитов.
К факторам риска болезни относят: возраст (старше 60 лет), эстроген-заместительная терапия, употребление жирной пищи.
Симптомы холецистопанкреатита
Холецистопанкреатит имеет 2 типа течения: острое и хроническое. Оба вида патологии различаются по симптоматике, что позволяет врачам быстро сориентироваться по лечению.
Признаки острого холецистропанкреатита у взрослого:
- боль в верхней части живота;
- ощущение, предшествующее рвоте;
- непроизвольное извержение содержимого желудка (рвота);
- лихорадка;
- озноб;
- кожа окрашивается в желтый цвет;
Острые приступы могут длиться от нескольких минут до нескольких часов. Симптомы холецистопанкреатита усиливаются после употребления пищи, особенно жирной.
Хронический тип недуга не всегда проявляется. Иногда патология протекает незаметно, что значительно усугубляет дальнейшее лечение.
Симптомы хронического холецистопанкреатита становятся заметными после еды. Во время рецидива заболевания появляются боли в зоне подреберья справа. Заболевание данной формы вызывает:
- метеоризм;
- тошноту;
- нарушение стула;
- потерю веса.
Симптомы холецистопанкреатита усиливаются, если лечение назначено неправильно или вовсе отсутствует.
Осложнения
- Отсутствие лечения хронического холецистопанкреатита или острой её формы приводит к серьезным последствиям.
- Возможно развитие таких осложнений как:
- В результате прогрессирования патологий нарушается всасывание, развивается механическая желтуха.
Диагностика
Для диагностики наряду с физическим исследованием, используются различные лабораторные исследования и методы визуализации.
Для подтверждения патологии назначают сдачу анализов крови. При наличии воспалительного процесса некоторые показатели изменятся. Острый холецистопанкреатит характеризуется следующими признаками:
Пусковой механизм развития воспаления желчного пузыря, как правило, камни, вызывают застой желчи. Затем повышается уровень общего билирубина и щелочной фосфатазы в крови. АЛАТ, АСАТ, ГГТ при развитии такого заболевания, как острый холецистопанкреатит, выше нормы.
Стандартная процедура визуализационной диагностики воспаления — это ультразвуковое исследование (УЗИ). На УЗИ врач смотрит:
- кровоснабжается ли стенка мочевого пузыря;
- имеются ли камни в желчном пузыре;
- стена желчного пузыря перфорирована или нет;
- образовался ли абсцесс печени.
Дополнительная компьютерная томография указывает на возможные причины и осложнения. Рентгенологическое исследование не имеет смысла при холецистопанкреатите, так как большинство камней в желчном пузыре (более 85%) не могут быть обнаружены на снимке.
Лечение холецистопанкреатита
Эффективность лечения прежде всего зависит от самого пациента. Важно не просто принимать прописанные медикаменты, а также ограничить себя от стрессовых ситуаций, соблюдать питание и вести правильный образ жизни. Все факторы риска, усугубляющие течение недуга следует исключить.
Медикаментозная терапия
Лечение у взрослых предусматривает применение обезболивающих, антацидов, ферментных средств и витаминов.
Симптомы холецистопанкреатита не улучшатся, если одновременно с терапией медикаментозными средствами пренебречь правильным питанием.
Лечение хронического и острого холецистопанкреатита проводят с применением следующих препаратов:
- обезболивающие — назначают для купирования болезненных ощущений. Данной группе принадлежит Папаверин, Но-шпа, Кеторолак, Мотилиум.
- ферментные препараты — помогают пищеварительному процессу. Например, Фестал, Мезим, Панкреатин и Креон.
- антациды — лучшим антацидным средством для лечения острого холецистопанкреатита является Алмагель. Препарат необходим для снижения кислотности и улучшения пищеварительного процесса.
Терапевтический эффект появится лишь в том случае, если строго следовать рекомендациям врача.
Хирургическое вмешательство
При неоднократном воспалении целесообразно проведение операции. Это означает, что операцию на желчном пузыре необходимо провести в течение 24 часов после госпитализации.
Острое воспаление желчного пузыря можно вылечить и без оперативного вмешательства. Однако после консервативной терапии часто возникают осложнения. В 30% случаев лечения хронического холецистопанкреатита врач назначает проведение операции.
После удаления органа, промывают брюшную полость, чтобы полностью убрать вытекшую желчь.
Пожилым людям или при повышенном хирургическом риске из-за сопутствующих заболеваний, хирургическое вмешательство могут отложить на более поздний срок.
Диетотерапия при холецистопанкреатите
Взрослым людям обязательно следует соблюдать правильное питание. При патологии хронический холецистопанкреатит диета — это образ жизни.
При острой форме заболевания врачи иногда разрешают отходить от установленных ими правил в плане питания, однако злоупотреблять этим не стоит.
Что подразумевает соблюдение диеты? Прежде всего это исключение вредных продуктов. Для составления рациона питания обращаются к лечащему доктору. Здесь важно учитывать течение болезни, наличие сопутствующих недугов, результаты анализов и вкусовые качества пациента.
Соблюдение диеты — важный этап лечения. Однако, этот метод не может выступать в качестве монотерапии. Одна диета не поможет вылечить холецистопанкреатит.
График приема питания следует рассчитать сразу. Принимать пищу рекомендуется каждые 2,5–3 часа. Например, завтрак должен составлять 30% от суточного рациона, второй завтрак — 10%, обед — 30%, полдник — 15%, ужин — 10%.
- Соблюдение диеты помогает не переедать, полноценно питаться, не нагружать желудок и остановить воспалительный процесс.
- Меню примерного рациона питания:
- Понедельник:
- 3 яичных белка, овсянка на воде, слабый чай, крекеры или галетное печенье;
- стакан кефира или нежирный творог;
- овощной суп, кусочек крольчатины или другого нежирного мяса, манка;
- стакан кефира с бисквитом;
- компот из сухофруктов, не сладкое варенье.
Вторник:
- овсяная каша, крекеры и ромашковый настой;
- пастила и мятный чай;
- морковное пюре, говяжья котлета, настой шиповника;
- варенье из некислых ягод с кусочком вчерашнего хлеба и чаем;
- стакан нежирного домашнего йогурта, галетное печенье.
Среда:
- омлет из картофеля, котлета на пару, яйцо всмятку, чай;
- отвар шиповника с карамелью;
- суп с фрикадельками, запеченная рыба в лимонном соусе, зеленый чай;
- полдник — запеченные яблоки;
- 200 мл нежирного кефира или молока.
Четверг:
- яйцо всмятку, макароны с сыром, чай с молоком;
- ромашковый чай с сухим бисквитом;
- запеченные яблоки, суп вегетарианский, молоко;
- творожная запеканка;
- овощной салат из помидор и огурцов, чай с лимоном.
Пятница:
- паровой омлет с овощным салатом, гречневая каша с молоком, стакан теплого чая с лимоном;
- галетное печенье и нежирное молоко;
- кисель или сухари с кефиром, картофельное пюре со сливочным маслом, простокваша;
- творожное суфле, кисель;
- чашка кефира.
Суббота:
- манная каша, зеленый чай, сырники в медовом соусе;
- фрукты;
- сельдерейный суп, рыба на пару, гречневая каша и овощной салат;
- чай с лимоном и паровой омлет;
- простокваша и печеный пирог с мясом.
Воскресенье:
- порция овсянки, творог и крекер, кисель;
- овощной салат, безе;
- тыквенный суп-пюре, компот, безе;
- яблоки, запеченные с творогом;
- нежирный творог, чай с лимоном.
Для составления рациона питания на неделю нужно знать какие продукты запрещено использовать и в каком виде готовят еду.
Пациентам с холецистопанкреатитом рекомендуется принимать протертую пищу. Готовить на пару, запекать, варить. Мясные бульоны использовать нежелательно.
Нельзя острые блюда, копчености, соления, готовые покупные продукты (супы в брикетах, каши быстрого приготовления). Запрещено кушать свежий хлеб, жирное мясо, сливки, бобовые, употреблять кофе и алкоголь.
Также в список запрещенных продуктов входят маринованные блюда, жиры животного происхождения, сдоба и грибы.
Прогноз и профилактика холецистопанкреатита
Хронический и острый холецистопанкреатит хорошо поддается лечению. При своевременно оказанной помощи патологическое состояние переходит в стадию рецидива.
Сколько времени недуг будет находиться в хроническом состоянии без проявления воспалительного процесса, зависит от соблюдения профилактических мер:
- правильное питание;
- уменьшение веса;
- правильный образ жизни.
Прогноз острого и хронического заболевания хороший. Редко болезнь завершается летальным исходом. В большинстве случаев пациентам удается поддерживать состояние рецидива, вовремя посещая врача и проходя санаторное лечение.
Источник: https://tvojajbolit.ru/gastroenterologiya/simptomyi-i-lechenie-holetsistopankreatita-u-vzroslyih/
Холецистопанкреатит
Холецистопанкреатит — это сочетанное воспаление желчного пузыря и поджелудочной железы. Проявляется болью в эпигастрии, правом и левом подреберьях, многократной рвотой, другими диспепсическими явлениями, изменением характера стула, желтухой. Диагностируется с помощью биохимического анализа крови и мочи, копрограммы, УЗИ брюшной полости, МРПХГ, РХПГ. Для лечения используют анальгетики, миотропные, антихолинергические, антисекреторные, противорвотные и антибактериальные средства. Рекомендованными хирургическими методами являются разные способы холецистэктомии, наружного и внутреннего стомирования холедоха, рассечения фатерова сосочка.
Возникновение холецистопанкреатита обусловлено анатомической близостью и функциональным взаимодействием поджелудочной железы (ПЖ) и желчного пузыря. Сбой саморегуляции сфинктерной системы фатерова соска при заболевании одного из органов рано или поздно приводит к патологическим изменениям в другом.
По данным исследований в сфере клинической гастроэнтерологии, у 69-70% пациентов с острым холециститом патологически изменена паренхима железы, при хроническом холецистите показатель достигает 85-88%.
У 38-39% людей, страдающих острым панкреатитом, диагностируется холецистит, при хроническом воспалении поджелудочной железы желчный пузырь поражается в 62-63% случаев.
Холецистопанкреатит
Возникновение сочетанного воспаления поджелудочной железы, желчного пузыря связано с первичным поражением одного из указанных органов.
У 85% пациентов начальным звеном заболевания становится холецистит, ассоциированный с желчнокаменной болезнью.
В 15% случаев воспалительный процесс развивается в поджелудочной железе и осложняется вторичным ферментативным холециститом. Ведущая роль ЖКБ в развитии холецистопанкреатита обусловлена действием таких факторов, как:
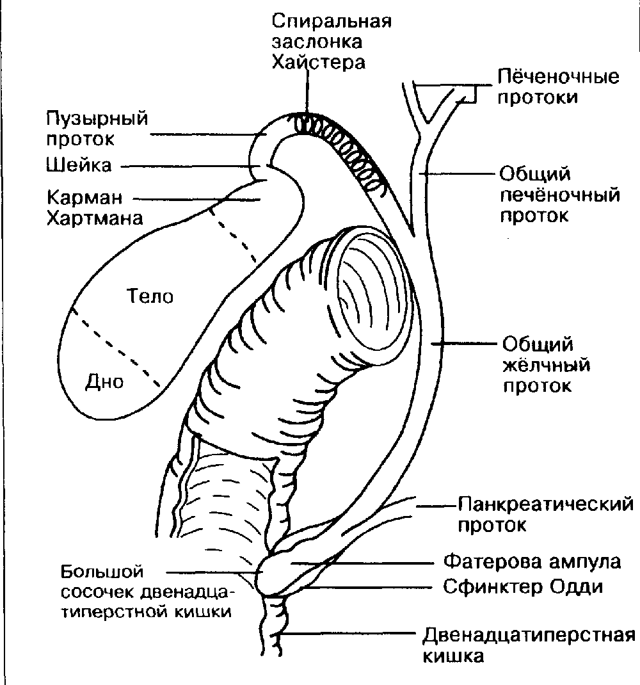
- Механическая обтурация фатерова сосочка. При блокаде путей выделения панкреатического сока, желчи возникает билиарный застой, провоцирующий накопление критического количества кишечной флоры внутри желчного пузыря, воспаление органа. Одновременное повышение внутрипротокового давления в панкреатической железе приводит к попаданию в ткани органа собственных энзимов и началу воспалительно-деструктивных изменений.
- Дисфункция сфинктера Одди. Постоянное раздражение небольшими конкрементами вызывает дискинезию гладких мышц фатерова сосочка. Возникающие билиарно-панкреатический и панкреато-билиарный рефлюксы способствуют попаданию желчи, в том числе инфицированной, в поджелудочную железу, а панкреатических ферментов – в желчные пути. Усугубляющим фактором становится внутрипротоковая гипертензия на фоне гипертонуса сфинктера Одди.
Механизм развития холецистопанкреатита основан на нарушении физиологического пассажа желчи и сока поджелудочной железы в двенадцатиперстную кишку.
В нормальных условиях собственные сфинктеры панкреатического и общего желчного протоков предотвращают обратный заброс секрета.
При внутрипротоковой гипертензии, возникшей из-за механической обтурации фатерова сосочка или дискинезии сфинктера Одди, становится возможным попадание желчи в проток ПЖ.
Это приводит к активации фосфолипазы, других панкреатических энзимов, образованию из компонентов желчи высокотоксичных веществ, разрушающих орган.
Реже на фоне существующего панкреатита происходит заброс ферментов в желчевыводящие пути, провоцирующий развитие холецистита. Дополнительным фактором становится рефлюксное, гематогенное и лимфогенное распространение патогенной флоры.
При острых формах холецистопанкреатита воспаление является катаральным или гнойно-некротическим, при хронических преобладают фиброзно-дегенеративные процессы.
При систематизации форм холецистопанкреатита учитывают характер гистологических изменений и особенности течения заболевания. В зависимости от ведущих морфологических нарушений выделяют экссудативный, гнойный, некротически-деструктивный и атрофический варианты заболевания, при этом тип воспаления в желчном пузыре и панкреатической железе может быть разным. По характеру течения различают:
- Острый холецистопанкреатит. Как правило, возникает внезапно при наличии механической обструкции или грубых погрешностей в питании. Отличается выраженными болевым и регургитационным синдромами. При отсутствии адекватной терапии летальность составляет 31,5-55,5%.
- Хронический холецистопанкреатит. Заболевание развивается постепенно и обычно связано с ЖКБ. Преобладают диспепсические симптомы, дискомфорт в эпигастральной и подреберных областях, прогрессирующее нарушение процессов пищеварения из-за дегенерации ПЖ.
- Хронический рецидивирующий холецистопанкреатит. Чаще является исходом острой формы патологии, реже наблюдается при предшествующем персистирующем течении. Рецидивы зачастую провоцируются алиментарными нарушениями. Уровень летальности при обострениях достигает 3,5-7%.
Клиническая картина заболевания разнообразна и включает в себя признаки воспаления как желчного пузыря, так и панкреатической железы.
Основной жалобой пациентов с холецистопанкреатитом является боль в животе, которая может локализоваться в подреберьях или эпигастральной области.
Характерно усиление болевого синдрома после приема больших количеств жирной пищи, употребления алкоголя. Возможна многократная рвота с примесями желчи, не приносящая облегчения больному.
Диспепсические расстройства в виде тошноты, отрыжки, тяжести в животе наблюдаются постоянно, даже в межприступный период.
Для холецистопанкреатита характерно нарушение стула: пациенты отмечают обесцвечивание кала, наличие включений непереваренной пищи, учащение дефекации до 4-6 раз в день.
Может возникать пожелтение склер, слизистых оболочек и кожи в сочетании с темной окраской мочи. В период обострения наблюдается субфебрильная или фебрильная лихорадка, общая слабость и снижение АД.
При холецистопанкреатите формируется выраженная недостаточность пищеварения, связанная с нарушением выделения желчи, отсутствием необходимых панкреатических ферментов.
У пациентов возникает стеаторея и лиентерея, наблюдается значительное снижение веса. Вследствие вовлечения в патологический процесс островков Лангерганса может развиваться панкреатогенный сахарный диабет.
Инфицирование прилежащих участков тонкого кишечника приводит к возникновению дуоденита и еюнита.
Тяжелым осложнением холецистопанкреатита является панкреонекроз, который выявляется при активации ферментов внутри протоков ПЖ. У больных часто обнаруживается поражение желчного пузыря в виде перихолецистита и эмпиемы.
Без лечения может произойти перфорация органа и выход инфицированного содержимого в свободную брюшную полость. При этом существует риск желчного перитонита.
При обострении может формироваться полиорганная недостаточность, которая иногда приводит к летальному исходу.
Заподозрить холецистопанкреатит можно при наличии типичных жалоб и физикальных симптомов (Кера, Мерфи, Мейо-Робсона, Мюсси-Георгиевского). Для подтверждения диагноза необходимо комплексное обследование с применением лабораторных и инструментальных исследований. Наиболее информативными в диагностическом плане являются такие методы, как:
- Биохимический анализ крови. Характерными признаками заболевания являются значительное повышение показателей щелочной фосфатазы и прямого билирубина, при некрозе поджелудочной железы увеличивается уровень АСТ и АЛТ. Также обнаруживают гипоальбуминемию и диспротеинемию, что связано с недостаточностью пищеварения.
- Микроскопический анализ кала. В случае холецистопанкреатита в копрограмме определяют остатки непереваренной пищи, большое количество неисчерченных мышечных волокон и зерен крахмала. Дополнительно выполняют ИФА кала на альфа-амилазу — повышение уровня фермента в 3-4 раза позволяет подтвердить диагноз.
- Ультразвуковое исследование брюшной полости. УЗИ желчного пузыря, поджелудочной железы выявляет признаки поражения органов. Характерно утолщение стенок и отечность желчного пузыря, наличие конкрементов в его полости и желчных протоках, неоднородность паренхимы поджелудочной железы, деформация ее контуров.
- Томография. Магнитно-резонансная панкреатохолангиография используется при недостаточной информативности других методов и помогает детально изучить структуру ПЖ и билиарной системы. Метод необходим для обнаружения кист и участков некроза, диагностики патологий печени и головки поджелудочной железы.
- РХПГ. Ретроградная холангиопанкреатография применяется для визуализации состояния желчевыводящих путей и панкреатических протоков. Метод позволяет выявить рентгенонегативные конкременты, оценить диаметр желчных протоков, состояние сфинктера Одди. По показаниям может осуществляться папиллосфинктеротомия.
В общем анализе крови при обострении холецистопанкреатита отмечают незначительный лейкоцитоз, повышение СОЭ. В биохимическом анализе мочи могут присутствовать билирубин и уробилин.
При подозрении на гельминтоз проводят иммуноферментные исследования крови.
С целью исключения патологий других органов ЖКТ производят обзорные рентгенограммы и рентгенологическое исследование с пероральным контрастированием.
Прежде всего, острый или обострившийся хронический холецистопанкреатит дифференцируют с острым аппендицитом.
Основными диагностическими критериями являются локализация боли в эпигастрии или левом подреберье, УЗИ-признаки поражения ПЖ и билиарного тракта, положительные симптомы Мейо-Робсона и Кера.
Обращают внимание на анамнез и длительность течения заболевания — быстрое нарастание симптомов на фоне общего благополучия свидетельствует в пользу острой хирургической патологии. Для обследования пациента привлекают гастроэнтеролога, гепатолога и хирурга.
При выборе терапевтической тактики учитывают динамику развития патологии, предполагаемые морфологические изменения в органах, наличие сопутствующих расстройств.
Больных с острым процессом госпитализируют в хирургический стационар, обеспечивают функциональный покой органов ЖКТ (голодание, декомпрессию кишечника, при необходимости — парентеральное или энтеральное зондовое питание).
При хроническом варианте холецистопанкреатита ограничивают прием жирной пищи, уменьшают количество углеводов. Из лекарственных препаратов применяют:
- Ненаркотические и наркотические анальгетики. Основанием для медикаментозной анальгезии является стойкий болевой синдром. В наиболее тяжелых случаях возможно назначение нейролептиков, выполнение эпидуральной анестезии.
- Миотропные спазмолитики. Снятие спазма гладких мышц снижает внутрипротоковую гипертензию, облегчает выделение панкреатического сока и желчи. При необходимости терапию холецистопанкреатита дополняют антихолинергическими препаратами.
- Противорвотные медикаменты. При наличии регургитационного синдрома лекарственными средствами первой линии являются блокаторы дофамина и серотонина. Пациентам с упорной рвотой показаны селективные блокаторы 5HT-3-серотониновых рецепторов.
- Антибиотики. Для профилактики инфекционных осложнений и элиминации патогенной флоры используют полусинтетические пенициллины, макролиды, цефалоспорины и аминогликозиды. При выборе препарата учитывают чувствительность возбудителя.
- Антисекреторные средства. С целью угнетения панкреатической секреции назначают блокаторы протонной помпы, ингибиторы гистаминовых рецепторов. При холецистопанкреатите с тяжелой деструкцией эффективны октапептиды и ингибиторы протеаз.
С учетом тяжести симптоматики проводится инфузионная терапия с введением растворов электролитов, аналептиков и сердечных гликозидов для поддержания сердечной деятельности. Неэффективность консервативного лечения холецистопанкреатита служит показанием к операции.
Обычно улучшение наступает после отрытой, лапароскопической или SILS-холецистэктомии. При острой обтурации желчевыводящих путей выполняется холедохостомия, холедоходуоденостомия или холедохоэнтеростомия.
Больным с изолированным поражением фатерова соска показана папиллосфинктеротомия.
Прогноз зависит от длительности течения болезни и степени структурных нарушений. Исход относительно благоприятный в случае раннего выявления холецистопанкреатита и его своевременного лечения.
При осложненном течении заболевания прогноз сомнительный.
Для профилактики необходимо соблюдать диету (избегать злоупотребления жареной и жирной пищей, ограничить прием алкоголя), заниматься посильными физическими упражнениями, проводить лечение других гастроэнтерологических заболеваний.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/cholecystopancreatitis
Хронический холецистопанкреатит
Хронический холецистопанкреатит — заболевание, когда одновременно воспаляются поджелудочная железа и желчный пузырь. На фоне этого происходит нарушение процесса переваривания жиров и углеводов, расстройство поступления желчи и выделения пищеварительных ферментов. Такие изменения приводят к появлению специфической симптоматики.
Главными провокаторами патологии выступают иные хронические недуги ЖКТ, нерациональное питание, пристрастие к вредным привычкам и множество других предрасполагающих факторов.
Клиническая картина представлена болевым синдромом с локализацией в области правого или левого подреберья, горьким привкусом во рту, снижением массы тела, тошнотой и рвотой, нарушением дефекации.
Окончательный диагноз ставят только после прохождения пациентом широкого спектра инструментальных обследований, которые обязательно дополняются лабораторными тестами и манипуляциями, выполняемыми непосредственно клиницистом. Самостоятельно нельзя сопоставлять симптомы и лечение.
Лечение патологии сводится к применению консервативных терапевтических методик, среди которых прием медикаментов, физиотерапевтические процедуры и применение рецептов альтернативной медицины.
Холецистопанкреатит в хронической форме протекания в международной классификации заболеваний имеет отдельное значение. Код по МКБ-10 будет К86.8.2.
Основные причины, вызывающие локализацию воспалительного процесса одновременно в поджелудочной железе и желчном ,представлены:
- близким анатомическим расположением органов;
- рубцовым сужением дуоденального протока;
- формированием конкрементов в желчевыводящих путях;
- атонией сфинктера Одди;
- дуоденопанкреатическим рефлюксом;
- застоем желчи;
- полным отсутствием или нерациональным лечением острой формы подобного недуга.
Хронический холецистопанкреатит часто формируется на фоне протекания таких заболеваний:
В качестве предрасполагающих факторов могут выступать:
- употребление большого количества жирной пищи;
- многолетнее пристрастие к распитию спиртных напитков и к иным вредным привычкам;
- прием лекарств без назначения лечащего врача — сюда стоит отнести и превышение суточной дозировки медикамента или продолжительности его применения;
- недостаточное поступление белка в человеческий организм;
- неполноценное кровоснабжение органов ЖКТ;
- нерегулярное питание;
- патологии со стороны эндокринной системы;
- частое переедание.
Клиницисты не исключают влияние генетической предрасположенности.
Хронический холецистопанкреатит отличается рецидивирующим волнообразным течением, что подразумевает чередование таких фаз:
- Обострение симптоматики. Присутствуют клинические проявления, характерные для острого варианта. В подавляющем большинстве ситуаций рецидивы провоцируются нерациональным питанием, нарушением диеты, пристрастием к вредным привычкам и длительным влиянием стрессовых ситуаций.
- Ремиссия. Основным признаком будет слабо выраженный болевой синдром в области левого или правого подреберья.
По варианту протекания выделяют:
- язвенный холецистопанкреатит;
- хронический обструктивный холецистопанкреатит;
- гнойный холецистопанкреатит;
- хронический калькулезный холецистопанкреатит.
Самым первым внешним проявлением обострения выступает болевой синдром, а степень его выраженности может варьироваться от незначительного дискомфорта до острой болезненности. Чем длительнее протекает недуг, тем слабее будет выражаться боль, однако функциональная недостаточность пораженных органов непременно прогрессирует.
Боль локализуется под правыми или левыми ребрами, нередко возникает примерно через 30 минут после потребления жирных и острых блюд, жареных и копченых продуктов, после распития алкоголя. Не исключаются болевые ощущения опоясывающего характера.
Дополнительные признаки хронического холецистопанкреатита:
- горечь и сухость в ротовой полости;
- тошнота, заканчивающаяся рвотой и не приносящая облегчения;
- появление характерного урчания в животе;
- увеличение объема передней стенки брюшной полости;
- частая диарея;
- общая слабость и разбитость;
- быстрая утомляемость;
- повышение показателей температуры тела;
- понижение работоспособности.
Выше указаны наиболее частые внешние проявления, однако стоит отметить, что при хроническом холецистопанкреатите могут присутствовать более редкие признаки:
- желтушность кожных покровов, видимых слизистых оболочек и склер;
- асцит;
- артритные поражения суставов кистей верхних конечностей;
- формирование псевдокист на больных органах;
- налет на языке белого или желтоватого оттенка;
- шелушение кожи;
- ломкость ногтевых пластин;
- красные пятна на животе в районе пупка или посинение данной области;
- атрофия мышц передней стенки брюшной полости;
- обесцвечивание каловых масс;
- уменьшение объемов подкожного жира.
Такую симптоматическую картину целесообразно относить как к взрослым пациентам, так и к детям, страдающим от хронической формы холецистопанкреатита.
Чтобы поставить правильный диагноз и назначить наиболее эффективную тактику терапии, гастроэнтерологу необходимо ознакомиться с результатами инструментального обследования. Однако клиницист должен самостоятельно осуществить несколько мероприятий:
- изучить историю болезни — для поиска провоцирующего фактора;
- ознакомиться с семейным анамнезом;
- собрать и проанализировать жизненный анамнез — для выявления наиболее вероятного физиологического источника;
- глубокая пальпация передней стенки брюшной полости;
- оценка состояния кожного покрова;
- детальный опрос — чтобы составить полную симптоматическую картину.
В качестве вспомогательных лабораторных исследований выступают:
- общеклинический анализ крови и урины;
- биохимия крови;
- микроскопическое изучение каловых масс, что укажет на присутствие частичек жира, непереваренной пищи, крови и паразитов;
- ПЦР-тесты;
- серологические пробы;
- протеинограмма;
- иммунологические анализы.
Основу диагностирования составляют:
- ЭФГДС;
- КТ и МРТ;
- ультрасонография;
- рентгенография.
ЭФГДС
Консервативные методики направлены на достижение таких целей:
- нормализация функционирования пораженных органов;
- повышение качества жизни;
- предупреждение развития осложнений;
- купирование воспалительного процесса.
Лечение хронического холецистопанкреатита:
- прием медикаментов;
- осуществление физиотерапевтических процедур;
- использование рецептов народной медицины;
- соблюдение щадящего рациона.
Зачастую пациентам предписывают такие лекарственные препараты:
- спазмолитики;
- антибиотики;
- антациды;
- ингибиторы протонной помпы;
- холинолитики;
- анальгетики;
- блокаторы Н2-рецепторов гистамина;
- прокинетики;
- ферментные вещества;
- ингибиторы ферментативных реакций;
- лекарства, направленные на восстановление кишечной микрофлоры;
- иммуномодуляторы;
- витаминные и минеральные комплексы.
Лечение патологии физиотерапевтическими процедурами подразумевает осуществление:
- низкоинтенсивной ДВМ;
- лазеротерапии;
- высокочастотного УВЧ;
- диадинамотерапии;
- криотерапии;
- магнитотерапии;
- прогревания;
- гальванизации;
- УФО и СВЧ;
- лекарственного электрофореза;
- парафиновых аппликаций.
В качестве дополнительной методики применяются народные средства медицины. Целебные отвары и настои, предназначенные для перорального приема, готовят на основе следующих трав:
- полынь и тысячелистник;
- мята и зверобой;
- ромашка и фиалка;
- липа и семена льна;
- календула и одуванчик;
- шиповник и женьшень.
Что касается лечебного меню, диета при хроническом холецистопанкреатите полностью соответствует правилам диетического стола № 5П.
Игнорирование симптомов и полное отсутствие лечения чреваты развитием следующих осложнений:
Чтобы избежать развития хронической формы холецистопанкреатита, необходимо заниматься полноценным лечением острого варианта протекания.
Для снижения вероятности возникновения патологии людям стоит придерживаться таких несложных профилактических мер:
- полный отказ от пагубных пристрастий;
- здоровое и сбалансированное питание;
- прием только тех лекарств, которые выпишет клиницист;
- соблюдение режима труда и отдыха;
- раннее выявление и полноценное устранение тех патологий, которые могут привести к подобному заболеванию — рекомендуется несколько раз в год проходить полное обследование в медицинском учреждении с посещением всех клиницистов.
Симптомы и лечение хронического холецистопанкреатита — это факторы, диктующие прогноз. Комплексная терапия обеспечивает благоприятный прогноз, однако игнорирование клинических проявлений может привести к формированию осложнений. Стоит отметить, что от последствий недуга умирает каждый 2 пациент с подобным диагнозом.
Источник: https://SimptoMer.ru/bolezni/zheludochno-kishechnyj-trakt/3195-khronicheskij-kholetsistopankreatit
Симптомы и лечение холецистопанкреатита у взрослых
Сочетанное поражение нескольких органов пищеварения встречается часто при жалобах на диспепсию, вздутие и боли в области подреберья. При воспалении поджелудочной железы и желчного пузыря ставят диагноз холецистопанкреатит. Симптомы и лечение у взрослых данной патологии зависят от выявленной причины заболевания.
Поджелудочная железа и желчный пузырь выпускают вещества, необходимые для расщепления и обработки еды в двенадцатиперстной кишке. Органы связаны анатомически и функционально. При поступлении еды в рот нервная система начинает выработку ферментов амилазы, липазы, протеазы.
Поджелудочный сок содержит бикарбонаты, которые нейтрализуют желудочную кислоту в кишечнике. Желчь нужна для переваривания жиров, детоксикации и ощелачивания пищевого комка перед поступлением в подвздошную кишку.
Она выбрасывается из желчного пузыря под действием холецистокинина, который расслабляет сфинктер Одди – своеобразный клапан. Лечение спазма – цель терапии.
Нарушение функции двух органов провоцирует не только тяжесть в подреберье, но и негативное влияние на кишечник. Головка поджелудочной железы находится в петле двенадцатиперстной кишки, где проходит главный проток. Потому органы оказывают патологическое воздействие друг на друга, вызывая проявления холецистита и хронического панкреатита при перегрузке пищеварения.
Причины развития заболевания
Что такое хронический холецистопанкреатит? Это рецидивирующее появление симптомов под влиянием раздражающих факторов. Означает, что какое-то патологическое состояние нарушает функцию одного из органов, влияя на пищеварение в целом.
К основным причинам холецистопанкреатита относятся:
- инфекции, в том числе скрытые, перенесенные ранее;
- сахарный диабет;
- воспаления желудка и двенадцатиперстной кишки;
- дискинезия желчевыводящих протоков;
- паразитарная инвазия.
Считается, что функцию сфинктера Одди часто нарушают лямблии и описторхи. Диагностика и лечение паразитарных инвазий всегда выполняется гастроэнтерологом. Если отток желчи затруднен, кислотная среда в двенадцатиперстной кишке подавляться не будет.
Именно подкисление еды в двенадцатиперстной кишке возбуждает хеморецепторы, активирует симпатический отдел нервной системы и закрывает сфинктер.
Без соков поджелудочной железы и желчи нейтрализации кислоты не произойдет, и будет происходит постоянный заброс желчи или ожог слизистых оболочек кишки.
Проходимость протоков поджелудочной железы возникает обычно при пережатии петлей двенадцатиперстной кишки, которая воспаляется при дисфункции желудка или на фоне стресса. В лечении нуждаются гастриты.
Дискинезия желчевыводящих протоков возникает при поражениях печени, когда она разворачивается под натяжением треугольной связки. Форма и размер варьируют от анатомического взаимодействия органов. Причиной бывает перенесенный гепатит, свинка или частые ангины в детстве.
Воспаление легких также провоцирует напряжение диафрагмы и спазм связок печени. Чаще всего механизм дисфункции сфинктеров связан с поражением периферической нервной системы: блуждающий нерв проходит по грудной клетке, где может раздражатся и пережиматься.
Проблемы с позвонками воздействуют на симпатические нервы.
Простое нарушение механики желчного пузыря и поджелудочной железы влияет на их пищеварение, лимфатический отток, провоцируя стаз – застой, который выступает пусковым фактором воспаления.
Поджелудочный сок, не выделяемый из железы, начинает расщеплять ткани, провоцировать некроз, боль. Желчь, которая остается в пузыре, образует конкременты в протоках и даже в печени. Недостаток данных веществ вызывает диспепсию.
При нарушении пищеварения страдает и эндокринная система. Клетки Ларгенганса, секретирующие инсулин, находятся в хвосте органа – рядом с селезенкой и селезеночным углом в правом подреберье. Потому при лечении контролируют уровень сахара в крови.
Почти у 70% людей имеется один канал между общим желчным и поджелудочным протоками, что повышает риски рефлюкса и воспалительных процессов в поджелудочной железе.
Риск патологии растет при употреблении спиртосодержащих напитков, курении, приеме противозачаточных средств, диуретиков и антибиотика тетрациклина.
Холецистопанкреатит: симптомы и лечение
Симптомы холецистопанкреатита зависят от текущей формы заболевания. Чаще всего обнаруживают хронический воспалительный процесс, который проявляется обострениями.
Диспепсия – основной признак нарушения в поджелудочной железе и желчном пузыре. Термин охватывает тяжесть после приема еды, вздутие, ощущение спазма в районе правого подреберья.
Острый приступ провоцирует жирная еда или избыток белка в питании. По мере продвижения пищевого комка по пищеварительному тракту возникают блуждающие боли. При нарушении оттока поджелудочного сока – боль в левом подреберье, отдающая в поясницу, опоясывающая. Отмечается диарея с выходом непереваренной еды. Рвота,отрыжка, изжога или тошнота при холецистопанкреатите указывают на обострение.
Хроническое воспаление развивается годами и бессимптомно на фоне проблем желчного пузыря, алкоголизма, других интоксикаций. Один из признаков болезни – снижение веса, постоянная худоба и невозможность набрать вес.
Подобные жалобы возникают у людей, перенесших операции на органах брюшной полости.
Хронический холецистопанкреатит по симптомам напоминает гастрит, пищевое отравление, боли в почках. Он является скрытой причиной длительного повышения температуры без инфекции.
К редким признакам хронического холецистопанкреатита относятся желтуха, боли в суставах. Иногда болезнь выражается возникновением ложных кист.
Особенности лечения болезни
Лечение при остром холецистопанкреатите направлено на снятия спазма сфинктера Одди, холедоха и общего поджелудочного протока.
Растворы 0,1% атропина и метацина в количестве 1 мл вводят внутривенно. Схемы капельниц включают но-шпу, димедрол, баралгин, эуфиллин, магнезию и аскорбиновую кислоту, чтобы снять воспалительные, токсические признаки. В тяжелых случаях выполняют блокады новокаином.
Медикаментозная терапия включает:
- антибиотики;
- ингибиторы протеаз;
- противогрибковые препараты;
- противорвотные средства.
Поскольку больным назначается голод, внутривенно вводят полиглюкин, глюкозу, а внутрь дают сорбенты. Иногда требуется аспирация содержимого желудка.
Холецистопанкреатит хронический лечат в период обострений, но и на фоне ремиссии необходимо полностью исключить жирную еду, мясные бульоны, специи и приправы.
Выявить патологию позволяет комплексное обследование: анализ крови общий, выявления уровня билирубина, белка, активность трансаминаз. При длительном воспалении оценивают липидный обмен, поскольку нарушенное усвоение жиров влияет на состояние клеток всего тела.
Врач-гастроэнтеролог проводит диагностику, и анализы служат основанием для медикаментозного лечения. УЗИ показывает состояние желчных протоков, печени. Иногда требуется обследование и лечение желудка и двенадцатиперстной кишки, чтобы устранить их влияние на смежные органы.
Часть людей может обойтись без строгой диеты и приемом ферментативных препаратов, если приступ вызван избыточным потреблением запрещенного продукта – жирной сметаны, алкоголя, орехов и шоколада в большом количестве. У детей дисфункция проявляется высоким ацетоном и рвотой.
Помимо Панкреатина, Мезима и обезболивающих средств против воспаления и давления в протоках используют стимулирующую терапию. Лечение Метилурацилом помогает регенерации органов, иммунитету.
Народные методы
Полностью вылечить народными средствами хронический холецистопанкреатит можно, если подобрать препараты, влияющие на паразитов, инфекцию, которая нарушает работу желудочно-кишечного тракта. Принимать без разбора травы, обладающие противогельминтными свойствами бесполезно.
Улучшить моторику, снять воспаление и подавить активность микроорганизмов помогут средства общего действия в отварах.
Для этого потребуется взять ромашку, зверобой и мяту перечную по 1 чайной ложке, залить двумя стаканами кипятка, настаивать полчаса. Пить по стакану до еды.
Лечение холецистопанкреатита дополняется витамином С в виде добавок или соком свежей капусты. Зачастую сладкий перец, цитрусы плохо переносятся при воспалениях желчного пузыря и поджелудочной железы.
Рекомендации по облегчению симптомов
Острый холецистопанкреатит со рвотой необходимо лечить в стационаре, чтобы избежать асцита, гиповолемического шока, интоксикации. Небольшой дискомфорт снимается в домашних условиях.
Использовать глубокое диафрагмальное дыхание: лежа на спине, захватить ребра спереди пальцами. На вдохе раскрыть нижнюю часть грудной клетки, на выдохе – не давать ребрами опуститься, растягивая диафрагму и связки прилежащих органов. Повторить 2-3 раза.
Выполнять висцеральный самомассаж: мягким нажатием надавить на область под правым ребром, затем справа ближе к центру и мечевидному отростку. Поставить пальцы слева в аналогичной проекции, а затем в центре линии между пупком и правой подвздошной костью.
С воспалением поджелудочной железы и желчного пузыря при нарушенной моторики сфинктеров и желудка работает остеопатия. Врачи устраняют дисбаланс между парасимпатической и симпатической частями вегетативной нервной системы.
Профилактические меры
Иногда прием препаратов в терапии приносит временное облегчение. Лечебная практика полагается на строгие диеты, в которых ограничивается все, что стимулирует выработку ферментов.
Любое медикаментозное лечение – это снятия симптомов без устранения проблемы.
Потому не стоит нарушить диету при холецистопанкреатите, потребляя мороженое, лук, кислые соки, а потом – принимать Панкеатин или Омепразол против дискомфорта.
Как и при холецистите, питание при обострении предусматривает отварную или паровую рыбу, мясо, овощи в супах и на пару, полужидкие каши.
В стационаре назначается диета № 5, которую реализуют в больничных столовых. Ее придерживаться еще две недели после выписки.
Можно ли есть сладкий перец, творог, белый хлеб? Все зависит от текущего состояния органов. При восстановлении моторики, стула вводятся продукты постепенно, расширяя рацион.
Для ежедневной профилактики холецистопанкреатита нужны физические нагрузки в виде ходьбы. Функция органов зависит от грудного отдела позвоночника, который выполняет ротационные движения в шаге.
Источник: https://opodjeludochnoy.ru/lechenie_i_profilaktika/simptomy-i-lechenie-holetsistopankreatita-u-vzroslyh

 хронический холецистит, при котором протоки закупориваются образованными камнями, осложнённый наличием хронического панкреатита.
хронический холецистит, при котором протоки закупориваются образованными камнями, осложнённый наличием хронического панкреатита.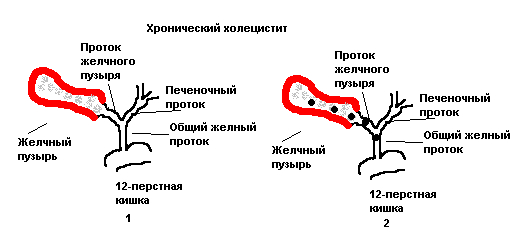
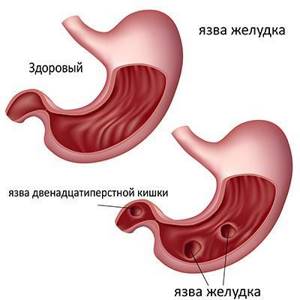 Язва желудка
Язва желудка





