Формирование диабетической нефропатии сопровождается нарушением деятельности почек. Заболевание развивается постепенно. При этом выделяется несколько стадий болезни, для каждой из которых свойственны определённые симптомы и степень поражения органа.
Для лечения и профилактики заболевания на каждой стадии помимо лечения медикаментозными препаратами нужно придерживаться правильного питания. Диета при диабетической нефропатии напрямую зависит от этапа болезни. Как правило, используется один из трёх видов низкобелковой диеты – 7, 7 а, 7 б.
Каждая из диет используется в комплексном лечении нефропатии диабетиков.
Диета 7
В кулинарной обработке пищи предпочтение отдаётся запеканию, варке и приготовлению на пару
Эта диета при нефропатии позволяет выводить азотистые продукты метаболизма из организма, способствует снижению давления и уменьшению отёков. Она назначается на ранней стадии болезни, а также используется при острых нефритах и назначается с 3-4 недели от начала лечения. Также диета подходит при хроническом нефрите.
Данным диетическим питанием ограничивается количество жиров и углеводов в организме больного. Для приготовления диетической пищи нужно почти полностью отказаться от использования соли. С разрешения врача можно незначительно досолить блюдо перед употреблением. Также ограничивается суточное количество жидкости – с учётом жидких блюд оно не должно превышать 1 л.
Важно: диетой № 7 запрещено употребление эфирных масел, то есть хрена, лука и чеснока, а также щавелевой кислоты, жирного мяса, рыбы, грибов и экстрактивных веществ.
В кулинарной обработке пищи предпочтение отдаётся запеканию, варке и приготовлению на пару. Жареная пища противопоказана. Не обязательно использовать механически щадящую пищу, то есть её не нужно перетирать и измельчать. Нежирное мясо и рыбу можно отваривать и есть по 100-130 г в сутки. Вся еда должна быть тёплой.
Общая калорийность диеты – 2700-2900 ккал:
- Углеводы – 40-460 г (из них сахара только 80-90 г).
- Белки – 80 г (только половина из них может быть животного происхождения).
- Жиры – 90-110 г (на четверть они должны быть растительными).
- Соли – не более 10 г в день.
- Жидкости (имеется в виду не только вода, но и суп, чай) – не более 1,1 л.
- Питаются 4-5 раз с равными интервалами между приёмами пищи.
Список разрешённых продуктов:
- бессолевой хлеб, блины, дрожжевые оладьи без соли;
- фруктовые и вегетарианские супы на овощах и крупах;
- нежирная телятина, отварной язык, говядина, курица, кролик, баранина и нежирная свиная вырезка;
- отварная рыба нежирная (можно запекать рыбу, фаршировать, заливать);
- кисломолочные напитки, сметана, молоко, творог с рисом, морковью и яблоками;
- не более двух яиц в неделю (можно в день, но тогда нужно уменьшить количество рыбы, мяса и творога), желтки можно добавлять в блюда;
- рис, кукурузная и перловая крупа, саго;
- макаронные изделия;
- любые овощи (отварные или на пару, запечённые);
- винегрет без солений;
- салаты из фруктов и овощей;
- сырые фрукты и ягоды;
- варенье, мёд, кисели и желе разрешены диетой, но больным диабетом можно использовать только специальные сладости для диабетиков.
От следующих продуктов нужно полностью отказаться
От следующих продуктов нужно полностью отказаться:
- обыкновенный хлеб и солёные мучные изделия;
- бобовые;
- бульоны на мясе, рыбе или из грибов;
- копчёности, мясные консервы, колбасные изделия;
- жирные разновидности рыбы и мяса;
- жареные блюда;
- копчёная и солёная рыба, рыбные консервы, икра;
- маринады, соления, квашеные овощи;
- редис, лук, чеснок, а также хрен, шпинат, редька, щавель;
- шоколад;
- грибы.
Диета 7 а
При почечной недостаточности и нефропатии используется эта в основном растительная диета с резким сокращением количества соли и белка
Это лечебное питание прописывают при появлении первых клинических признаков диабетической нефропатии, а также при остром гломерулонефрите с выраженной ПН. Такая диета при нефропатии почек направлена на улучшение выведения продуктов метаболизма, снижение отёков, уменьшение проявлений артериальной гипертензии, для щадящего воздействия на почки.
При почечной недостаточности и нефропатии используется эта в основном растительная диета с резким сокращением количества соли и белка. Умеренно снижается количество углеводов и жиров.
Обязательно исключается из питания еда, которая богата эфирными маслами, щавелевой кислотой. При этом кулинарная обработка – это только запекание, варка и готовка на пару. Продукты не нужно сильно измельчать. Вся еда готовится без соли.
Можно есть только бессолевой хлеб. Питание шестиразовое.
Общая калорийность этого диетического питания составляет 2150-2200 ккал:
- Белки – 20 г (половина из них – белки животного происхождения, а при ХПН – 70 %).
- Жиры – 80 грамм (только 15 % из них приходится на долю жиров растительного происхождения).
- Углеводы – 350 г (из них сахара не более 80 г).
- Важно полностью исключить соль.
- Объём жидкости определяется по суточному количеству мочи. Он не должен превышать его более чем на 0,5 л.
Перечень разрешённых продуктов питания:
- хлеб безбелковый и бессолевой (на основе кукурузного крахмала) не больше 100 грамм или бессолевой хлеб пшеничный не более 50 г/д, другие дрожжевые мучные изделия без соли;
- вегетарианские супы (их можно заправлять сметаной, зеленью и вываренным жареным луком);
- нежирное мясо кролика, курицы, телятины, говядины, индейки – не больше 50-60 грамм в день;
- нежирная рыба – не больше 50 г/д (можно варить, запекать или готовить на пару);
- сливки, сметана и молоко – не больше 60 грамм (можно больше, если уменьшить количество суточного белка за счёт рыбы и мяса);
- творог можно, если полностью исключить мясо и рыбу;
- ¼ или ½ яйца в день в качестве добавки к блюду или 2 яйца в неделю;
- крупы – разрешено саго, рис нужно ограничить. Их готовят на воде или молоке как кашу, плов, запеканку, пудинг или котлеты;
- изделия безбелковые макаронные;
- свежие овощи – примерно 400-500 г в сутки;
- картофель не больше 200-250 г/д;
- можно есть петрушку и укроп, а также поджаренный вываренный лук (добавляют в блюда);
- фрукты, ягоды, компоты, различные кисели и фруктовые желе;
- мёд, варенье (для диабетиков только специальные диабетические сладости);
- можно использовать кисло-сладкие соусы для улучшения вкуса (сметанный и томатный);
- разрешена корица, лимонная кислота, ванилин, фруктовые и овощные подливки;
- разрешено пить некрепкий чай с долькой лимона, разбавленные соки и отвары шиповника;
- из жиров можно есть сливочное масло (несолёное) и растительное масло.
Среди запрещённых к употреблению продуктов можно назвать следующие:
- все мучные и хлебобулочные изделия с солью;
- бобовые;
- молочные и крупяные супы (кроме саго);
- бульоны на мясе, рыбе и грибах;
- жирные разновидности рыбы и мяса;
- копчёности, консервы, соления и маринады;
- сыр твёрдый;
- макаронные изделия (за исключением безбелковых);
- все крупы за исключением саго и риса;
- маринованные, солёные и квашены овощи;
- щавель, шпинат, грибы, редька, цветная капуста, чеснок;
- молочный кисель, шоколад, мороженое;
- соусы мясные, рыбные и из грибов;
- хрен, перец, а также горчица;
- натуральный кофе, вода минеральная с обилием натрия, какао;
- животные жиры.
Диета 7 б
Эта диета может использоваться на третьей стадии диабетической нефропатии, при остром клубочковом нефрите, а также при выраженной почечной недостаточности. Иногда она назначается при хроническом нефрите после диеты 7 а с умеренно выраженной ПН.
Назначение этой диеты такое же, как и у первых двух, – выведение из организма продуктов метаболизма, снижение отёков и артериальной гипертензии. Это диетическое питание резко ограничивает количество соли и белка.
При этом количество углеводов и жиров остаётся в пределах нормы.
Поскольку энергетическая ценность еды не может снижаться ниже нормы, её нехватку из-за уменьшения белка дополняют жирами и сладостями, разрешёнными для диабетиков.
Калорийность диетического питания примерно 2500-2600 ккал:
- Белок – 40-50 г (большая половина из них животного происхождения).
- Жиры – 83-95 г (четверть из них растительного происхождения).
- Углеводы – 400-460 г из них примерно 100 г сахара.
- Соль полностью исключена.
- Жидкость не больше 1,2 л при постоянном контроле диуреза.
Диета в зависимости от стадии болезни
- На начальной стадии можно придерживаться обычного рациона, но с небольшими ограничениями в профилактических целях. Можно придерживаться диеты № 7.
- На стадии протеинурии нужно переходить на умеренно низкобелковую диету (диета 7 а). Суточное потребление белка – 0,75-08 г на каждый килограмм веса больного. То есть для мужчин это равно примерно 55 г, а для женщин – 40-45 г. Половина суточного белка должна быть животного происхождения.
- На третьей стадии нужно придерживаться следующих принципов лечебного питания:
- Ограничения суточного белка зависят от степени выраженности ХПН. Это позволит уменьшить азотемию и повышенную фильтрацию через почки белковых метаболитов.
- Энергоценность рациона нужно согласовывать согласно энергозатратам организма и повышать его нехватку за счёт жиров и углеводов. Это позволит улучшить усвоение белка из пищи и снизить распад белка из запасов организма.
- Важно регулировать количество жидкости и соли с учётом выделительной деятельности почек. При появлении отёков и артериальной гипертензии нужно резко сократить количество соли и жидкости.
Источник: https://LecheniePochki.ru/zabolevaniya/nefropatiya-i-nefroptoz/dieta-pri-nefropatii.html
Диабет и всё о нём
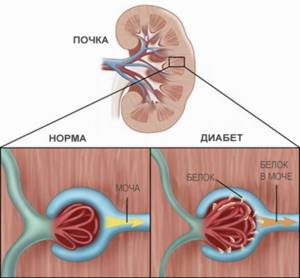
Среди всех осложнений, которыми сахарный диабет грозит человеку, диабетическая нефропатия занимает лидирующее место.
Первые изменения в почках появляются уже в первые годы после заболевания диабетом, а конечный этап – хроническая почечная недостаточность (ХПН).
Но тщательнейшее соблюдение мер профилактики, своевременная диагностика и адекватное лечение помогают максимально отсрочить развитие этого недуга.
Диабетическая нефропатия
Диабетическая нефропатия – это не одно самостоятельное заболевание. Этот термин объединяет целую серию различных проблем, сущность которых сводится к одному – это поражение почечных сосудов на фоне хронического сахарного диабета.
В группе диабетической нефропатии чаще всего выявляют:
- артериосклероз почечной артерии;
- диабетический гломерулосклероз;
- жировые отложения в почечных канальцах;
- пиелонефрит;
- некроз почечных канальцев и др.
Нефропатию, возникшую по причине сахарного диабета, нередко называют синдромом Киммельстил-Уилсона (по одной из форм гломерулосклероза). Кроме того, понятия диабетического гломерулосклероза и нефропатии часто применяются в медицинской практике как синонимичные.
Код по МКБ-10 (официальной Международной классификацией болезней 10-го пересмотра), который повсеместно действует с 1909 года, употребляется 2 шифра этого синдрома. И в различных медицинских источниках, картах пациентов и справочниках можно встретить оба варианта. Это Е.10-14.2 (Сахарный диабет с поражением почек) и N08.3 (Гломерулярные поражения при сахарном диабете).
Чаще всего различные нарушения функции почки регистрируются при диабете 1-го типа, то есть инсулинозависимом. Нефропатия встречается у 40-50% пациентов-диабетиков и признано главной причиной смерти от осложнений в этой группе. У людей, страдающим патологией 2-го типа (инсулин независимой) нефропатия фиксируется лишь в 15-30% случаев.
Почки при сахарном диабете
Причины развития заболевания
Нарушение полноценной работы почек – одно из самых ранних последствий сахарного диабета. Ведь именно на почки приходится основная работа по очищению крови от лишних примесей и токсинов.
Когда в крови у диабетика резко подскакивает уровень глюкозы, она действует на внутренние органы как опаснейший токсин. Почкам все труднее справляться со своей фильтрационной задачей.
В результате приток крови слабеет, в ней накапливаются ионы натрия, которые провоцируют сужение просветов почечных сосудов.
Давление в них растет (гипертензия), почки начинают разрушаться, что вызывает еще большее увеличение давления.
Но, несмотря на такой замкнутый круг, поражения почек развиваются далеко не у всех пациентов с диабетом.
Поэтому врачи выделяют 3 основные теории, называющие причины развития почечных недугов.
- Генетическая. Одной из первейших причин, по которой человек заболевает сахарным диабетом, сегодня называют наследственную предрасположенность. Тот же самый механизм приписывают и нефропатии. Как только человек заболевает диабетом, загадочные генетические механизмы ускоряют развитие сосудистых повреждений в почках.
- Гемодинамическая. При диабете всегда происходит нарушение почечного кровообращения (та самая гипертензия). В результате в моче оказывается большое количество белков-альбуминов, сосуды под таким давлением разрушаются, а поврежденные места затягиваются рубцовой тканью (склероз).
- Обменная. Эта теория отводит основную разрушающую роль повышенной глюкозе в крови. От воздействия «сладкого» токсина страдают все сосуды в организме (включая почечные). Нарушается сосудистый кровоток, меняются нормальные обменные процессы, в сосудах откладываются жиры, что и ведет к нефропатии.
Классификация
Сегодня врачи в своей работе пользуются общепринятой классификацией по стадиям диабетической нефропатии по Могенсену (разработана в 1983 году):
| Гиперфункция почек | Гиперфильтрация и гипертрофия почек | На самом первом этапе болезни |
| Первые структурные изменения | Гиперфильтрация, утолщается базальная мембрана почек и др. | 2-5 лет |
| Начинающаяся нефропатия | Микроальбуминурия, возрастает скорость клубочковой фильтрации (СКФ) | Свыше 5 лет |
| Выраженная нефропатия | Протеинурия, склероз охватывает 50-75% клубочков | 10-15 лет |
| Уремия | Полный гломерулосклероз | 15-20 лет |
Но нередко в справочной литературе встречается и разделение диабетической нефропатии по стадиям на основе изменений в почках. Здесь выделяют такие этапы заболевания:
- Гиперфильтрация. В это время ускоряется кровоток в почечных клубочках (являются основным фильтром), возрастает объем мочи, сами органы чуть увеличиваются в размерах. Длится стадия до 5 лет.
- Микроальбуминурия. Это незначительное повышение уровня белков-альбуминов в моче (30-300 мг/сут.), которое обычные лабораторные методы выяснить еще не в состоянии. Если вовремя диагностировать эти изменения и организовать лечение, стадия может продлиться около 10 лет.
- Протеинурия (по-другому – макроальбуминурия). Здесь скорость фильтрации крови через почки резко снижается, часто подскакивает почечное артериальное давление (АД). Уровень альбуминов в моче на этом этапе может составлять от 200до более 2000 мг/сут. Эта фаза диагностируется на 10-15-й год с начала заболевания.
- Выраженная нефропатия. СКФ снижается еще больше, сосуды охвачены склеротическими изменениями. Диагностируется через 15-20 лет после первых изменений в почечной ткани.
- Хроническая почечная недостаточность. Появляется после 20-25 лет жизни с диабетом.
Симптомы
Первые три этапапочечной патологии по Могенсену (или периоды гиперфильтрации и микроальбуминурии) называются доклиническими. В это время внешние симптомы полностью отсутствуют, объем мочи нормальный. Лишь в некоторых случаях пациенты могут замечать периодическое повышение давление на исходе стадии микроальбуминурии.
В это время диагностировать заболевание могут только специальные анализы на количественное определение альбумина в моче пациента-диабетика.
Стадия протеинурии уже имеет специфические внешние признаки:
- регулярные скачки артериального давления;
- пациенты жалуются на отеки (сначала отекают лицо и ноги, потом вода скапливается в полостях тела);
- резко падает вес и снижается аппетит (организм начинает тратить запасы белков, чтобы восполнить нехватку);
- сильная слабость, сонливость;
- жажда и тошнота.
На финальной стадии заболевания сохраняются и усиливаются все вышеперечисленные признаки. Отеки становятся все сильнее, в моче заметны капельки крови. Артериальное давление в почечных сосудах поднимается до угрожающих жизни пациента цифр.
Диагностика
Диагностика диабетического поражения почек происходит на основе двух главных показателей. Это данные анамнеза пациента-диабетика (тип сахарного диабета, сколько болезнь длится и т.д.) и показатели лабораторных методов исследования.
На доклинической стадии развития сосудистого поражения почек основным методом является количественное определение альбумина в моче. Для анализа берется или общий объем мочи за сутки, или утренний (то есть ночная порция).
Альбуминные показатели классифицируют следующим образом:
| Нормоальбуминурия | |||
| Микроальбуминурия | 20-200 мг/мин. | 30-300 | 20-200 мг/л |
| Макроальбуминурия | >200 мг/мин. | >300 мг | >200 мг/л |
Еще один важный метод диагностики – выявление функционального почечного резерва (повышение СКФ в ответ на внешнюю стимуляцию, например, введение допамина, белковую нагрузку и др.). Нормой считается повышение уровня СКФ на 10% после процедуры.
Норма самого показателя СКФ ≥90 мл/мин/1,73м2. Если эта цифра падает ниже, это говорит о снижении функции почек.
Используются и дополнительные диагностические процедуры:
- проба Реберга (определение СКФ);
- общий анализ крови и мочи;
- УЗИ почек с доплером (для определения скорости кровотока в сосудах);
- биопсия почек (по отдельным показаниям).
Лечение
На ранних стадиях основная задача в лечении диабетической нефропатии – поддерживать адекватный уровень глюкозы и лечить артериальную гипертензию. Когда развивается стадия протеинурии, все лечебные меры должны быть обращены к тому, чтобы затормозить снижение функции почек и появление ХПН.
Препараты
Используются следующие лекарства:
- ингибиторы АПФ – ангиотензин превращающего фермента, для коррекции давления («Эналаприл»,«Каптоприл», «Фозиноприл» и др.);
- препараты для коррекции гиперлипидемии, то есть повышенного уровня жиров в крови («Симвастатин» и другие статины);
- диуретики («Индапамид»,«Фуросемид»);
- препараты железа для коррекции анемии и др.
Диета
Если развилась стадия протеинурии, особое питание становится уже полноценным терапевтическим методом. Диета превращается в низко белковую – 0,7 г белка на 1 кг. Объем потребляемой соли нужно уменьшить максимально, до 2-2,5 г в сутки.Это позволит предотвратить сильные отеки и уменьшить давление.
В отдельных случаях пациентам при диабетической нефропатии прописывают кетоновые аналоги аминокислот, чтобы исключить расщепление организмом белков из собственных запасов.
Гемодиализ и перитонеальный диализ
Искусственное очищение крови методом гемодиализа («искусственная почка») и диализа обычно проводят на поздних стадиях нефропатии, когда родные почки уже не справляются с фильтрацией. Иногда гемодиализ назначают и на более ранних стадиях, когда диабетическая нефропатия уже диагностирована, и нужно поддержать органы.
При гемодиализе в вену пациента вводят катетер, соединенный с гемодиализатором – фильтрующим аппаратом. И вся система очищает кровь от токсинов вместо почки в течение 4-5 часов.
Процедура перитонеального диализа проходит по аналогичной схеме, но очищающий катетер вводят не в артерию, а в брюшину. Этот метод используется, когда гемодиализ по различным причинам невозможен.
Как часто нужны кровоочищающие процедуры, решает только врач на основе анализов и состояния пациента-диабетика. Если нефропатия еще не перешла в ХПН, можно подключать «искусственную почку» раз в неделю. Когда функция почек уже на исходе, гемодиализ делают трижды в неделю. Перитонеальный диализ можно проводить ежедневно.
Искусственное очищение крови при нефропатии необходимо, когда показатель СКФ падает до 15 мл/мин/1,73 м2 и ниже фиксируется аномально высокий уровень калия (больше 6,5 ммоль/л). А также если существует риск отека легких из-за скопившейся воды, а также налицо все признаки белково-энергетической недостаточности.
Профилактика
Для пациентов-диабетиков профилактика нефропатии должна включать несколько основных пунктов:
- поддержка в крови безопасного уровня сахара (регулировать физические нагрузки, избегать стрессов и постоянно измерять уровень глюкозы);
- правильное питание (диета с пониженным процентом белков и углеводов, отказ от сигарет и спиртного);
- контроль за соотношением липидов в крови;
- слежение за уровнем АД (если подскакивает выше 140/90 мм рт.ст., срочно надо принимать меры).
Все меры профилактики необходимо согласовывать с лечащим врачом. Лечебную диету тоже надо проводить под строгим контролем эндокринолога и нефролога.
Диабетическая нефропатия и диабет
Лечение диабетической нефропатии невозможно отделить от лечения причины – самого диабета. Эти два процесса должны идти параллельно и корректироваться в соответствии с результатами анализов пациента-диабетика и стадией болезни.
Основные задачи и при диабете, и при поражении почек одни и те же – круглосуточный контроль уровня глюкозы и кровяного артериального давления. Основные немедикаментозные средства одинаковы на всех стадиях диабета. Это контроль за уровнем веса, лечебное питание, сокращение количества стрессов, отказ от вредных привычек, регулярная физическая нагрузка.
Ситуация с приемом медикаментов несколько сложнее. На ранних стадиях диабета и нефропатии основная группа препаратов – для коррекции давления. Здесь нужно выбирать лекарства, безопасные при больных почках, разрешенные при других осложнениях диабета, имеющие одновременно кардиопротективные инефропротективные свойства. Это большинство ингибиторов АПФ.
При инсулиннозависимом диабете ингибиторы АПФ разрешается заменять на антагонистов рецепторов ангиотензина II, если есть побочные эффекты от первой группы препаратов.
Когда анализы уже показывают протеинурию,в лечении диабета необходимо учитывать пониженную функцию почек и тяжелую гипертонию.
Особые ограничения касаются диабетиков с патологией2-го типа: для них резко снижается перечень разрешенных пероральных сахароснижающих средств (ПССС), которые нужно принимать постоянно.
Самыми безопасными лекарствами остаются «Гликвидон», «Гликлазид», «Репаглинид». Если СКФ при нефропатии падает до 30 мл/мин и ниже, необходим перевод пациентов на введение инсулина.
Существуют также специальные схемы препаратов для диабетиков в зависимости от стадии нефропатии, показателей альбумина, креатинина и СКФ. Так, если повышается креатининдо 300 мкмоль/л, дозировку ингибитора АТФ снижают вдвое, если подскакивает выше, и вовсе отменяют – до проведения гемодиализа.
Источник: https://medicalfirst.ru/dieta-pri-nefropatii-pochek-pri-diabete/
Правильная диета при диабетической нефропатии
Принципы построения диетического питания при поражении почек:
- исключение сахара и изделий из белой муки, продуктов с высоким индексом гликемии;
- ограничение органических холестеринсодержащих блюд;
- снижение поваренной соли в рационе, коррекция уровня калия, фосфора;
- строго дозированное количество белков.
При инсулинотерапии важно не превышать суточную дозу углеводов (300 г), равномерно распределять ее по приемам пищи. При втором типе болезни также нужно преимущественно использовать в меню углеводистую пищу с низким гликемическим индексом.
Из рациона максимально исключают продукты, содержащие животные насыщенные жиры (свинина, говяжий жир, гусь, субпродукты, сало). Источником жира могут быть растительное масло и рыбий жир.
Регулярное употребление жирной рыбы при нефропатии оказывает следующее действие:
- замедляет снижение числа функционирующих нефронов;
- улучшает почечный кровоток, проходимость сосудов и текучесть крови;
- способно уменьшить процесс сморщивания почек;
- снижает уровень артериального давления.
При нефропатии у диабетиков стандартное питание с содержанием белков от 1,5 г на 1 кг веса приводит к существенному снижению работы почек.
При питании мясными блюдами быстро нарастает почечная недостаточность, раньше возникает необходимость подключения пациентов к аппарату для искусственного очищения крови (гемодиализ).
Уменьшение мяса в рационе помогает одновременно сократить поступление холестерина.
В зависимости от стадии нефропатии рекомендуется внести такие изменения в рацион:
- при микроальбуминурии белок ограничивают до 1 г/кг;
- при протеинурия уменьшают до 0,7 г/кг, это способствует снижению выведения белка с мочой, сохранению фильтрации мочи;
- при почечной недостаточности – до 0,5-0,3 г/кг, для предупреждения белкового голодания дополнительно назначают смеси с незаменимыми аминокислотами (в капельнице).
Капельница с аминокислотами
На стадии минимальных потерь белка с мочой поваренной соли не должно быть больше 6 г в блюдах. Это означает исключение всех солений, маринадов, консервов, колбас, соленого сыра, снеков. Пища готовится без соли, а кофейная ложка без верха выдается для досаливания уже готового блюда.
При высоком давлении и отеках разрешается до 2,5 г соли за сутки. На практике больные не только не могут досаливать пищу, но и переходят на продукты с ее минимальным количеством:
- коричневый рис, крупа овса;
- капуста, огурцы, кабачок;
- судак, щука;
- бессолевой хлеб из муки второго сорта.
При нефропатии повышается концентрация калия в крови, причем в ее возрастании участвует инсулиновая недостаточность и нарушение работы почек. При присоединении инфекции, травме или высокой температуре избыток калия может достигать критических значений.
Поэтому под запретом находятся продукты с высокой концентрацией калия – сухофрукты, орехи, картофель, шпинат, бананы, черная смородина и шелковица. Рекомендуются блюда из тыквы, белокочанной капусты, черника, голубика, огурцы и болгарский перец.
При прогрессировании почечной недостаточности снижается содержание кальция и повышаются фосфаты крови. Для коррекции этих нарушений важно включать в меню творог, кисломолочные напитки, сельдерей. Для уменьшения поступления фосфатов с пищей ограничивают красную капусту, орехи, грибы.
Не рекомендуется использовать в питании при заболевании:
- сахар, все кондитерские изделия, в том числе на сахарозаменителях, если в их составе есть белая мука, патока, мальтодекстрин, мед;
- любые мясные отвары, холодец;
- изготовленные промышленным способом соусы, соки, консервы, напитки с газом, сахаром, красителями;
- соления, маринады, колбасу, острый сыр;
- горчицу, хрен, чеснок, сырой лук, щавель, дайкон, редис, грибы;
- крепкий чай, какао и шоколад;
- кулинарный жир, жирные сорта мяса, маргарин;
- алкоголь;
- натриевую минеральную воду.
Разрешено включать в меню:
- вегетарианский суп со сметаной, зеленью;
- нежирное мясо курицы, кролика, индейки вначале отваривают, затем запекают или тушат с овощами. Бульон нужно обязательно сливать, его не используют даже для соуса. Мясные блюда можно есть не чаще 3 раз в неделю по 100 г в день;
- рыбу отварную, протертую, фаршированную или запеченную только после отваривания. Входит в меню по 60 г в дни, когда нет мяса;
- не больше одного яйца вместо рыбы или мяса;
- крупы: коричневый, красный или черный рис, саго, перловую крупу, гречку. Не чаще 2-х раз в неделю готовят блюда из макаронных изделий из твердых сортов пшеницы. Рекомендуется их немного недоварить и есть остывшими;
- овощи допускаются все, но при диабете 2 типа ограничивают картофель, свеклу и отварную морковь. Обязательно один раз в день есть салат из свежих огурцов, капусты, помидоров, салатных листьев;
- творог употреблять не выше 9% жирности 50 г в день, кисломолочные напитки – 100 мл домашнего приготовления или магазинные без добавок, сливки и сметана – не больше 3-х столовых ложек в блюда;
- соевые продукты-заменители мяса и сыр тофу;
- фрукты и ягоды: черника, яблоки, черная смородина, клюква;
- напитки: слабый чай, кофе, цикорий, отвар из сушеных ягод;
- масла растительного 30 г в день для приготовления блюд.
Пример меню при диабетической нефропатии:
- в 8 часов на завтрак каша из овсяной крупы с семенами льна и черникой, чай ройбуш или из ягод смородины;
- в 10 часов на второй завтрак тыквенная запеканка с рисом, цикорий;
- в 14 часов на обед суп овощной с зеленью и саго, тофу и салат из помидоров с базиликом;
- в 16 часов на полдник 50 г творога с абрикосовым джемом без сахара, отвар шиповника;
- в 19 часов на ужин болгарский перец, фаршированный овощами, хлебцы без соли с хумусом или фасолевым паштетом;
- перед сном 100 мл кефира с чайной ложкой отрубей.
Особенности рациона при нефропатии почек и диабете
Принципы построения диетического питания при поражении почек:
- исключение сахара и изделий из белой муки, других продуктов с высоким индексом гликемии. Последнее особенно важно при 2 типе болезни;
- ограничение холестеринсодержащих блюд;
- снижение поваренной соли в рационе, коррекция уровня калия, фосфора;
- строго дозированное количество белков.
Рекомендуем прочитать статью о диабетической нефропатии. Из нее вы узнаете о том, что такое диабетическая нефропатия, причинах развития, факторах риска быстрого прогрессирования, классификации патологии, а также о диагностике почек и лечении данного заболевания.
А здесь подробнее о диете при диабете второго типа.
Углеводы
Рекомендации по употреблению углеводистой пищи совпадают с основными подходами к диете при неосложненном диабете.
При инсулинотерапии важно не превышать суточную дозу (300 г), равномерно распределять ее по приемам пищи, не использовать сахар, белую муку и все блюда с их содержанием.
При втором типе болезни также нужно преимущественно использовать в меню углеводистую пищу с низким гликемическим индексом.
Жиры
Нарушение фильтрационной способности почек приводит к еще большим изменениям липидного спектра крови. При развитии нефропатии ускоряется прогрессирование атеросклероза. Поэтому из рациона максимально исключают продукты, содержащие животные насыщенные жиры (свинина, говяжий жир, гусь, субпродукты, сало). Источником жира могут быть растительное масло и рыбий жир.
Продукты, содержащие животные насыщенные жиры
Последними исследованиями доказано, что регулярное употребление жирной рыбы (с учетом содержания в ней белка и холестерина) при нефропатии оказывает такое действие:
- замедляет снижение числа функционирующих нефронов;
- улучшает почечный кровоток, проходимость сосудов и текучесть крови;
- способно уменьшить процесс сморщивания почек (устраняет отложение фибриновых волокон);
- снижает уровень артериального давления.
Белок
При нефропатии у диабетиков стандартное питание с содержанием белков от 1,5 г на 1 кг веса приводит к существенному снижению работы почек.
При питании мясными блюдами быстро нарастает почечная недостаточность, раньше возникает необходимость подключения пациентов к аппарату для искусственного очищения крови (гемодиализ).
Уменьшение мяса в рационе помогает одновременно сократить поступление холестерина.
В зависимости от стадии нефропатии рекомендуется внести следующие изменения в рацион:
- при микроальбуминурии белок ограничивают до 1 г/кг;
- при протеинурия уменьшают до 0,7 г/кг. Это способствует снижению выведения белка с мочой, сохранению фильтрации мочи;
- при почечной недостаточности снижают до 0,5-0,3 г/кг. Для предупреждения белкового голодания дополнительно назначают смеси с незаменимыми аминокислотами (в капельнице).
Соль
На стадии минимальных потерь белка с мочой поваренной соли не должно быть больше 6 г в блюдах. Это означает исключение всех солений, маринадов, консервов, колбас, соленого сыра, снеков. Пища готовится без соли, а кофейная ложка без верха выдается для досаливания уже готового блюда.
При высоком давлении и отеках разрешается до 2,5 г соли за сутки. На практике больные не только не могут досаливать пищу, но и переходят на продукты, которые исходно ее содержат в минимальном количестве:
- коричневый рис, крупа овса;
- капуста, огурцы, кабачок;
- судак, щука;
- бессолевой хлеб из муки второго сорта.
Калий
При нефропатии повышается концентрация калия в крови, причем в ее возрастании участвует инсулиновая недостаточность и нарушение работы почек. При присоединении инфекции, травмы или высокой температуры избыток калия может достигать критических значений.
Поэтому под запретом находятся продукты с высокой концентрацией этого микроэлемента – сухофрукты, орехи, картофель, шпинат, бананы, черная смородина и шелковица. Рекомендуются блюда из тыквы, белокочанной капусты, черника, голубика, огурцы и болгарский перец.
Кальций и фосфор
При прогрессировании почечной недостаточности снижается содержание кальция и повышаются фосфаты крови. Для коррекции этих нарушений важно включать в меню творог, кисломолочные напитки, сельдерей. Для уменьшения поступления фосфатов с пищей ограничивают красную капусту, орехи, грибы.
Список запрещенных и разрешенных продуктов
Не рекомендуется использовать в питании при заболевании:
- сахар, все кондитерские изделия, в том числе на сахарозаменителях, если в их составе есть белая мука, патока, мальтодекстрин, мед;
- любые мясные отвары, холодец;
- изготовленные промышленным способом соусы, соки, консервы, напитки с газом, сахаром, красителями;
- соления, маринады, колбасу, острый сыр;
- горчицу, хрен, чеснок, сырой лук, щавель, дайкон, редис, грибы;
- крепкий чай, какао и шоколад;
- кулинарный жир, жирные сорта мяса, маргарин;
- алкоголь;
- натриевую минеральную воду.
Разрешено включать в меню:
- вегетарианский суп со сметаной, зеленью;
- нежирное мясо курицы, кролика, индейки вначале отваривают, затем запекают или тушат с овощами. Бульон нужно обязательно сливать, его не используют даже для соуса. Мясные блюда можно есть не чаще 3-х раз в неделю по 100 г в день;
- рыбу отварную, протертую, фаршированную или запеченную едят только после отваривания. Входит в меню по 60 г в дни, когда нет мяса;
- не больше одного яйца вместо рыбы или мяса;
- крупы: коричневый, красный или черный рис, саго, перловая крупа, гречка. Не чаще 2-х раз в неделю готовят блюда из макаронных изделий из твердых сортов пшеницы. Рекомендуется их немного недоварить и есть остывшими для снижения индекса гликемии;
- овощи допускаются все, но при диабете 2 типа ограничивают картофель, свеклу и отварную морковь. Обязательно один раз в день есть салат из свежих огурцов, капусты, помидоров, салатных листьев;
- творог не выше 9% жирности 50 г в день, кисломолочные напитки – 100 мл домашнего приготовления или магазинные без добавок, сливки и сметана – не больше 3-х столовых ложек в блюда;
- соевые продукты- заменители мяса и сыр тофу;
- фрукты и ягоды: черника, яблоки, черная смородина, клюква;
- напитки: слабый чай, кофе, цикорий, из сушеных ягод;
- масла растительного 30 г в день для приготовления блюд.
Меню при диабетической нефропатии
Рекомендуется минимум один день в неделю делать полностью вегетарианским:
- в 8 часов на завтрак каша из овсяной крупы с семенами льна и черникой, чай ройбуш или из ягод смородины;
- в 10 часов второй завтрак из тыквенной запеканки с рисом, цикория;
- в 14 часов на обед суп овощной с зеленью и саго, тофу и салат из помидоров с базиликом;
- в 16 часов на полдник 50 г творога с абрикосовым джемом без сахара, отвар шиповника;
- в 19 часов на ужин болгарский перец, фаршированный овощами, хлебцы без соли с хумусом или фасолевым паштетом;
- перед сном выпить 100 мл кефира с чайной ложкой отрубей.
Рекомендуем прочитать статью о профилактике сахарного диабета. Из нее вы узнаете о факторах риска развития диабета, видах профилактических мероприятий и диете для предотвращения сахарного диабета.
А здесь подробнее об анализе мочи при диабете.
Диета при диабетической нефропатии строится с учетом исключения простых углеводов, ограничения холестерина, белка и поваренной соли. Под запретом находятся все острые, жирные и соленые блюда. Рекомендованы овощи, крупы, вегетарианские первые блюда, фрукты и ягоды.
Молочные продукты включают в небольших количествах. Мясо или рыба допускаются не больше одного раз в день поочередно. При нарушении содержания электролитов крови необходимо внести дополнительные коррективы в меню.
Источник: https://endokrinolog.online/dieta-pri-diabeticheskoj-nefropatii/
Меню при нефропатии диабетической
Диабетическая нефропатия – это обширное понятие, включающее в себя множество поражений почек. Она может развиться до последний стадии, когда пациенту будет требоваться регулярный диализ.
Для уменьшения симптоматики и улучшения клинической картины обязательно следует соблюдать особую диету. Она может быть как низко-углеводной, так и низко-белковой (при последней стадии болезни).
Ниже будет описана диета при диабетической нефропатии, представлено примерное меню, а так же рассказано о пользе именно низко-углеводной диете при сахарном диабете первого и второго типа.
Данное заболевание занимает одно из лидирующих мест среди причин смертность у диабетиков. Подавляющее число пациентов, стоящих в очереди на пересадку почек и диализ, составляют больные сахарным диабетом.
Диабетическая нефропатия – понятие обширное, включающее в себя поражения клубочков, канальцев, или же сосудов, питающих почки. Данная болезнь развивается из-за регулярно повышенного уровня глюкозы в крови.
Опасность такой нефропатии для больных диабетом состоит в том, что может развиться конечная стадия, когда будет требоваться диализ. В данном случае из питания полностью исключаются белки, отягощающие работу почек.
Симптомы болезни:
- вялость;
- металлический привкус во рту;
- быстрая утомляемость;
- судороги конечностей, зачастую в вечернее время.
Обычно, диабетическая нефропатия никак себя не проявляет на ранних стадиях. Так что больному сахарным диабетом рекомендовано сдавать такие анализы один – два раза в год:
- анализы мочи на креатинин, альбумин, микроальбумин;
- УЗИ почек;
- анализ крови на креатинин.
При постановке диагноза многие врачи рекомендуют низко-белковую диету, считая, что именно они повышают нагрузку на почки. Отчасти это верно, но не белки служили развитием диабетической нефропатии. Всему виной повышенный сахар, токсично воздействующий на функцию почек.
Чтобы избежать последней стадии заболевания почек, требуется придерживаться правильного сбалансированного питания. Такая диетотерапия будет направлена на причину возникновения болезни – повышенный сахар в крови.
Выбор продуктов при составлении меню должен базироваться на их гликемическом индексе (ГИ).
- Уровень сахара
- Мужчина
- Женщина
- Укажите Ваш сахар или выберите пол для получения рекомендаций
Низко-углеводная диета поддерживает при сахарном диабете 2 типа уровень сахара в норме, а при первом типе существенно сокращает количество инсулина короткого и ультракороткого действия. Именно такое ее свойство помогает избежать многих осложнений от СД.
Понятие ГИ – это цифровой показатель поступления и расщепления в крови углеводов, влияющих на уровень глюкозы в крови, после их употребления. Чем ниже показатель, тем «безопаснее» пища.
Перечень продуктов с низким ГИ довольно обширный, что позволяет сформировать полноценный рацион, без потери вкусовых качеств блюд. Низкий индекс составит до 50 ЕД, средний от 50 до 70 ЕД, и высокий свыше 70 ЕД.
Обычно, при диабете 1 и 2 типа разрешено несколько раз в неделю употреблять продукты со средним индексом. Но при диабетической нефропатии это противопоказано.
Диабетическая нефропатия диету формирует не только продукты с низким ГИ, но и способы термической обработки блюд. Допустима такая готовка:
- на пару;
- отваривать;
- в микроволновой печи;
- тушить в небольшом количестве растительного масла;
- запекать;
- в мультиварке, кроме режима «жарить».
Ниже представлен перечень продуктов, из которых формируется диета.
Пища больного должна быть разнообразна. Ежедневно рацион состоит из круп, мяса или рыбы, овощей, фруктов, молочной и кисломолочной продукции. Норма потребления жидкости – два литра.
Стоит знать, что запрещено для диетического питания фруктовые и ягодные соки, даже из фруктов с низким ГИ. При такой обработке они теряют клетчатку, которая выполняет функцию равномерного поступления в кровь глюкозы.
Фрукты и ягоды лучше кушать в утренний прием, не более 150 – 200 грамм. Их не следует доводить до состояния пюре, дабы не повысить ГИ. Если из данных продуктов готовится фруктовый салат, то это нужно делать непосредственно перед употреблением, чтобы сохранить как можно больше полезных витаминов и микроэлементов.
Фрукты и ягоды с низким ГИ:
- черная и красная смородина;
- крыжовник;
- яблоки любых сортов, их сладость не влияет на индекс;
- груша;
- абрикос;
- черника;
- малина;
- клубника;
- земляника.
- любые виды цитрусовых – лимон, апельсин, мандарин, помело, лайм.
Овощи являются основой диабетического питания и составляют до половины всего рациона. Они могут подаваться как на завтрак, обе, так и на полдник и ужин. Лучше выбирать сезонные овощи, в них больше полезных веществ.
Овощи при диабетической нефропатии с низким ГИ:
- патиссон;
- репчатый лук;
- чеснок;
- баклажан;
- томат;
- стручковая фасоль;
- чечевица;
- свежий и сушеный дробленый горох;
- все виды капусты – цветная, брокколи, белокочанная и краснокочанная;
- сладкий перец.
Из круп можно готовить как гарниры, так и добавлять в первые блюда. С их выбором следует быть предельно внимательным, так как некоторые имеют средний и высокий ГИ.
При диабете, не отягощенном другими заболеваниями, врачи разрешают изредка есть кукурузную кашу – ГИ в высоких пределах, так как она богата на полезные вещества. Но при диабетической нефропатии ее потребление противопоказано.
Так как даже минимальный скачек сахара в крови дает нагрузку на почки.
Разрешенные крупы:
- перловка;
- ячневая крупа;
- бурый рис;
- гречка.
Их молочных и кисломолочных продуктов практически все имеют низкий ГИ, исключить следует лишь такие:
- сметана;
- сливки 20% жирности;
- сладкий и фруктовый йогурт;
- сливочное масло;
- маргарин;
- твердые сыры (маленький индекс, но повышенная калорийность);
- сгущенное молоко;
- глазированный сырок;
- творожная масса (не путать с творогом).
Яйца разрешены при диабете не более одного в день, так как желток содержит вредный холестерин. При данной нефропатии лучше сократить употребление такого продукта к минимуму.
К белкам это не относится, их ГИ равен 0 ЕД, а индекс желтка составляет 50 ЕД.
Мясо и рыбу следует выбирать нежирных сортов, удаляя с них остатки шкуры и жира. Икра и молока под запретом. Мясные и рыбные блюда состоят в ежедневном рационе, желательно один раз в день.
Разрешено такое мясо и субпродукты:
- курятина;
- перепел;
- индюшка;
- крольчатина;
- телятина;
- говядина;
- говяжья печень;
- куриная печень;
- говяжий язык.
Из рыбы можно остановить свой выбор на:
- хек;
- минтай;
- щука;
- треска;
- окунь.
Формируя диабетический рацион больного из продуктов всех вышеуказанных категорий, человек получает правильную и здоровую пищу.
Она направлена на поддержание уровня сахара в крови в нормальном диапазоне.
Ниже представленное меню может изменяться согласно вкусовым предпочтениям человека. Главное, чтобы продукты имели низкий ГИ и были правильно термически обработаны. Запрещается сильно подсаливать пищу, лучше сократить потребление соли к минимуму.
Не стоит допускать голодания и переедания. Два этих фактора провоцируют скачек сахара в крови. Питание небольшими порциями, пять – шесть раз в день.
Ели же чувство голода большое, то разрешается устроить легкий перекус, например, небольшая порция овощного салата или же стакан кисломолочного продукта.
Понедельник:
- первый завтрак – фруктовый салат;
- второй завтрак – омлет из белков и овощей, зеленый чай с ломтиком ржаного хлеба;
- обед – овощной супчик, перловка с рыбной котлетой, зеленый кофе со сливками;
- полдник – овощной салат, чай;
- первый ужин – сладкий перец, фаршированный куриным фаршем с бурым рисом, чай;
- второй ужин – пол стакана простокваши.
Вторник:
- первый завтрак – одно яблоко, творог;
- второй завтрак овощное рагу для диабетиков 2 типа например из баклажана, помидора, лука и сладкого перца, зеленый чай;
- обед – гречневый суп, ячневая каша с паровой мясной котлетой, зеленый кофе со сливками;
- полдник – кисель с овсяной мукой, ломтик ржаного хлеба;
- ужин – тефтеля, овощной салат.
Среда:
- первый завтрак – фруктовый салат, заправленный кефиром;
- второй завтрак – паровой омлет из белков, кофе со сливками;
- обед – овощной суп, ячневая каша с подливой из тушеной куриной печени, зеленый чай;
- полдник – 150 мл простокваши;
- первый ужин – тушеная капуста с рисом и грибами, ломтик ржаного хлеба;
- второй ужин – чай с диабетическими сырниками.
Четверг:
- первый завтрак – кисель на овсяной муке, ломтик ржаного хлеба;
- второй завтрак — овощной салат, отварное яйцо, зеленый чай;
- обед – перловый суп, запеченные баклажаны, фаршированные индюшиным фаршем, чай;
- полдник – 150 грамм творога и горсть сухофруктов (курага, чернослив, инжир);
- первый ужин – гречка с отварным говяжьим языком, чай;
- второй ужин – 150 мл ряженки.
Пятница:
- первый завтрак – фруктовый салат;
- второй завтрак – овощной салат, ломтик ржаного хлеба;
- обед – овощной суп, тушеные грибы с куриным филе, зеленый кофе со сливками;
- полдник – 150 грамм творога, сухофрукты, чай;
- первый ужин – перловка, паровая рыбная котлета, зеленый чай;
- второй ужин – стакан обезжиренного кефира.
Суббота:
- первый завтрак – зеленый кофе со сливками, три штуки диабетического печенья на фруктозе;
- второй завтрак – паровой омлет с овощами, зеленый чай;
- обед – суп с бурым рисом, тушеная фасоль с телятиной, ломтик ржаного хлеба, чай;
- полдник – кисель на овсяной муке, ломтик ржаного хлеба;
- первый ужин – окунь, запеченный в рукаве с овощами, чай;
- второй ужин – пол стакана простокваши.
Воскресенье:
- первый завтрак – чай с сырниками;
- второй завтрак – омлет из белков и овощей, ломтик ржаного хлеба;
- обед составит гороховый суп для диабетиков 2 типа с ломтиком ржаного хлеба, гречка с рыбной котлетой, зеленый кофе;
- полдник – творог с сухофруктами, чай;
- первый ужин – чечевица, печеночная котлета, зеленый чай;
- второй ужин – стакан простокваши.
- Уровень сахара
- Мужчина
- Женщина
- Укажите Ваш сахар или выберите пол для получения рекомендаций
- Последние обсуждения:
Диета при диабетической нефропатии по сравнению с рационом при сахарном диабете имеет существенные отличия. Придется постепенно отказаться от белков животного происхождения, так как они осложняют работу почек. В рационе должны преобладать диетические продукты, богатые железом, фолиевой кислотой, витаминами группы В и С.
Диабетическая нефропатия – понятие комплексное. Она включает в себя группу заболеваний почек, развивающихся вследствие постоянных колебаний уровня сахара в крови. Одно из проявлений диабетической нефропатии – хроническая почечная недостаточность.
При диабетической нефропатии диета направлена на нормализацию состояния пациента и предотвращение возможных осложнений. Если сравнивать питание при сахарном диабете и диеты при нефропатии почек, основные принципы будут идентичными:
- Сбалансированный состав. При сахарном диабете, как на начальной стадии, так и в хронической форме придется отказаться от большинства привычных продуктов. Это копчености, маринады, алкоголь, пряности, соль, сладкое, мучное. Такой отказ приводит к дефициту питательных веществ, поэтому нужно их восполнять за счет правильного питания. Когда сахарный диабет переходит в хроническую стадию, в организме происходит множество деструктивных процессов. Один из них – нарушение функций почек. Последнее приводит к вымыванию из организма необходимых микро- и макроэлементов. Специальное питание с включением в рацион таких продуктов как гранат, свекла, виноград, капуста поможет восполнить потери.
- Маленькие порции. При сахарном диабете важно избегать переедания. В этом случае резко возрастает нагрузка на органы пищеварения, а это чревато резким скачком уровня сахара в крови. Кроме того, при хронической форме диабета нарушается выработка ферментов, выделяемых органами пищеварения. Это приводит к застойным явлениям, диарее, вздутию, тошноте, отрыжке, метеоризму. Если сократить размеры порций до 250-300 г (примерно размером с кулак), желудок и кишечник будут испытывать меньшую нагрузку.
Источник: https://hearth-health.ru/menyu-pri-nefropatii-diabeticheskoy/