Особенно это касается пациентов с сахарным диабетом (СД) 2 типа. Возможными причинами этого являются: несвоевременность назначения инсулинотерапии, неадекватность её оптимизации и интенсификации и недостаточная приверженность пациентов режиму. По данным международного опроса GAPP2 (Global Attitudes of Patients and Physicians-2, «Глобальное отношение между пациентами и врачами»), страх гипогликемии часто является серьёзным барьером на пути оптимизации и интенсификации инсулинотерапиии как со стороны пациента, так и со стороны врача [1]. Результаты исследования DAWN2 (Diabetes Attitudes Wishes and Needs-2, «Диабет: отношение, желания и потребности») также показали, что гипогликемии и увеличение веса вносят существенный вклад в формирование бремени диабета у большинства больных (75 % и 90 % пациентов с СД 2, 54% и 88% – при СД 1 типа, соответственно) [2]. Согласно нашим исследованиям гипогликемические состояния при СД 2 типа наблюдаются более чем у 70 % больных. Причинами гипогликемий могут быть длительность СД, пожилой возраст, наличие ассоциированных с диабетом осложнений, сопутствующих сердечно-сосудистых заболеваний, перенесённых гипогликемий, а также использование инсулинов с высокой вариабельностью и недостаточно плоским профилем действия, который не совпадает с профилем физиологической секреции инсулина. Внедрение базальных аналогов инсулина (гларгин, детемир) позволило преодолеть многие трудности на пути достижения успешного контроля гликемии. Тем не менее даже использование этих «традиционных» современных инсулинов длительного действия, ассоциирующихся с существенным снижением риска гипогликемий по сравнению с инсулином НПХ, полностью не решило эту проблему. Кроме того, достаточно большое число пациентов, получающих базальный инсулин (в монотерапии или в комбинации с прандиальным инсулином), вынуждены вводить его два раза в день.
Компания «Ново Нордиск» разработала новый базальный инсулин сверхдлительного действия деглудек (Тресиба®), который успешно справляется с решением перечисленных выше задач.
В отличие от предшествующих базальных аналогов период полувыведения (t) деглудека из подкожно-жирового депо в кровоток увеличен в два раза и достигает 24 часов. Это связано с уникальной химической структурой молекулы инсулина деглудек (рис.
1), способствующей формированию в подкожной клетчатке стабильных мультигексамеров, и очень медленным всасыванием из места инъекции постепенно отделяющихся от этой мультигексамерной цепочки мономеров инсулина.
В результате длительность действия инсулина деглудек (Тресиба®) превышает 42 часа, что позволяет сократить количество инъекций базального инсулина до одного раза в сутки у всех пациентов, независимо от типа диабета, без ущерба в отношении гликемического контроля.
Даже при увеличении интервала между очередными инъекциями (до 40 часов в исследованиях с гибким дозированием инсулина) деглудек обеспечивает стабильный профиль сахароснижающего эффекта в течение суток как при СД 1 типа, так и при СД 2 типа.
Более того, при достижении равновесного состояния (на 2–3 сутки после начала введения один раз в день) инсулин деглудек (Тресиба®) обладает стабильным, ровным профилем действия: вариабельность его в четыре раза ниже, чем у инсулина гларгин.
В клинических исследованиях третьей фазы (программа BEGIN), выполненных в дизайне с лечением до достижения целевого уровня гликемии у пациентов СД как 1 типа, так и 2 типа, инсулин деглудек показал возможность достижения необходимых целей гликемического контроля, при более низком риске подтверждённых гипогликемий, в том числе в ночное время, в большинстве случаев при использовании меньших доз. Данные отдельных исследований убедительно подтвердили результаты специально спланированного метаанализа клинических исследований третьей фазы. Последующий ретроспективный анализ также показал, что при базальной терапии инсулином деглудек у пациентов с СД 2 типа риск тяжёлых гипогликемий на 86 % меньше, чем при использовании инсулина гларгин. Преимущество терапии инсулином деглудек также подтверждено у больных СД 2 типа, нуждающихся в применении высоких доз базального инсулина (> 60 ЕД/день) для достижения целевого HbA1c. Кроме того, исследования с гибким дозированием инсулина деглудек показали возможность изменения времени введения инсулина (с интервалом между очередными инъекциями от 8 до 40 часов) без ущерба для гликемического контроля и риска гипогликемий.
Инсулин Тресиба® одобрен к применению для лечения СД 1 типа и 2 типа у взрослых пациентов в России, большинстве стран Европы, Японии, Мексике, Индии и других странах.
Можно с уверенностью предполагать, что внедрение в широкую клиническую практику первого инсулина сверхдлительного действия деглудек (Тресиба®) позволит достигать более строгого, стойкого гликемического контроля при возможности использования гибкого режима дозирования, снизить риск всех и особенно ночных гипогликемий и улучшить прогноз у больных с СД 1 и 2 типа, в том числе с высоким риском гипогликемии (при вариабельном течении СД, в пожилом возрасте, длительном анамнезе диабета, с частыми и/или повторяющимися эпизодами гипогликемии, большим стажем инсулинотерапии, наличием поздних осложнений и др.). Кроме того, возможность достижения успешного контроля гликемии при использовании более низких доз инсулина служит предпосылкой к сокращению затрат на лечение СД как за счёт уменьшения стоимости самой терапии, так и на проведение самоконтроля, являющегося неотъемлемой частью интенсивной инсулинотерапии.*
Список литературы:1. Brod M, Barnett AH, Rana A, Peyrot Mark. GAPP2™: Global Survey Finds in the last month one in four Type 2 diabetes patients do not take basal insulin as prescribed and over a third suffer hypoglycaemia. Diabetes 2012;61(Suppl.1A):LB7.2. Nicolucci A, et al.
Diabetes Attitudes, Wishes and Needs second study (DAWN2): Cross-national benchmarking of diabetes-related psychosocial outcomes for people with diabetes. DiabetMed 2013;30:767–777.3. Кудинов В.И., Ничитенко М.С., Чесникова А.И., Золотарева Н.В.
Сравнительная оценка эффективности различных схем инсулинотерапии у больных сахарным диабетом 2 типа и ишемической болезнью сердца // Научно-практический медицинский журнал «Сахарный диабет» — М., 2012.- №2 – С.23-27.4. Hermansen K.
A 26-Week, Randomized, Parallel, Treat-to-Target Trial Comparing Insulin Detemir With NPH Insulin as Add-On Therapy to Oral Glucose-Lowering Drugs in Insulin-Naïve People With Type 2 Diabetes. Diabetes Care. 2006; 29(6): 1269-1274. DOI: http:// dx.doi.org / 10.2337/ dc05-13655. Quilliam BJ, Simeone JC, Ozbay AB, Kogut SJ. The incidence and costs of hypoglycemia in type 2 diabetes. Am J ManagCare. 2011;17(10): 673–680. 6. Kirkman MS, Briscoe VJ, Clark N, et al. Diabetes in older adults. Diabetes Care. 2012;35:2650–64.7. Whitmer RA, Karter AJ, Yaffe K, et al. Hypoglycemic episodesand risk of dementia in older patients with type 2 diabetes mellitus. JAMA. 2009;301:1565–72.8. Mathieu C, Hollander P, Miranda-Palma B, Cooper J, Franek E, Russell-Jones D, Larsen J, Tamer SC, Bain SC. Efficacy and safety of insulin degludec in a flexible-dosing regimen vs insulin glargine in patients with type 1 diabetes (BEGIN: Flex T1): a 26-week randomized, treat-to-target trial with a 26-week extension [with supplementary data on file]. Journal of Clinical Endocrinology and Metabolism. 2013;98(3):1154-11629. Heise et al. Diabetologia 2011;54(Suppl. 1):S425 (1046-P) (NN1250-1993).10. Kurtzhals et al. Diabetologia 2011;54(suppl. 1):S426(1049-Р).11. Jonassen I, Havelund S, Hoeg-Jensen T, Steensgaard DB, Wahlund P-O, Ribel U. Design of the novel protraction mechanism of insulin degludec, an ultra-long-acting basal insulin. Pharmaceutical Research. 2012; 29(8):2104-2114. 12. Wang F, Surh J, Kaur M. Insulin degludec as an ultralong-acting basal insulin once a day: a systematic review. Diabetes, Metabolic Syndrome and Obesity: Targets and Therapy 2012:5 191–20413. Meneghini L, Atkin SL, Gough SCL, Raz I, Blonde L, Shestakova M, Bain S, Johansen T, Begtrup K, Birkeland KI. The efficacy and safety of insulin degludec given in variable once-daily dosing intervals compared with insulin glargine and insulin degludec dosed at the same time daily. A 26-week, randomized, open-label, parallel-group, treat-to-target trial in individuals with Type 2 diabetes. Diabetes Care 2013;36(4):858-864.14. Mathieu C, Hollander P, Miranda-Palma B, Cooper J, Franek E, Russell-Jones D, Larsen J, Can Tamer S, Bain SC. Efficacy and safety of insulin degludec in a flexible dosing regimen vs insulin glargine in patients with Type 1 diabetes (BEGIN®: Flex T1): A 26-week randomized, treat-to-target trial with a 26-week extension. J Clin Endocrinol Metab 2013;98(3):1154-1162.15. Ratner RE, Gough SC, Mathieu C, Del Prato S, Bode B, Mersebach H et al. Hypoglycaemia risk with insulin degludec compared with insulin glargine in Type 2 and Type 1 diabetes: a pre-planned metaanalysis of phase 3 trials. Diabetes Obes Metab 2013;15:175-184.
16. Rodbard H.W. et al. Reduced risk of hypoglycemia with insulin degludec versus insulin glargine in patients with type 2 diabetes requiring high doses of Basal insulin: a meta-analysis of 5 randomized begin trials. Endocrine practice 2014; 20(№ 4): 285-292
Источник: http://healthynation.ru/813
Сверхдлинный инсулин Тресиба — особенности применения и расчет дозировки
Тресиба – самый длинный из всех зарегистрированных на настоящее время базальных инсулинов. Изначально он создавался для больных, у которых еще присутствует собственный синтез инсулина, то есть для 2 типа диабета. Сейчас подтверждена эффективность препарата и для диабетиков с 1 типом болезни.
Тресибу выпускает известный датский концерн НовоНордиск. Также его продукцией являются традиционные Актрапид и Протафан, принципиально новые аналоги инсулинов Левемир и НовоРапид.
Диабетики со стажем утверждают, что Тресиба по качеству ничуть не уступает своим предшественникам – Протафану среднего времени действия и длинному Левемиру, а по стабильности и равномерности работы существенно их превосходит.
Принцип работы Тресибы
Для диабетиков 1 типа восполнение отсутствующего инсулина при помощи инъекционного введения искусственного гормона обязательно. При длительном 2 типе диабета инсулинотерапия – самый эффективный, легко переносимый и экономически выгодный способ лечения. Единственный существенный недостаток препаратов инсулина – высокий риск гипогликемии.
Падение сахара особенно опасно в ночное время, так как выявить его удается слишком поздно, поэтому требования к безопасности длинных инсулинов постоянно растут. При сахарном диабете, чем более продолжительным и устойчивым, менее вариабельным будет действие препарата, тем ниже окажется риск гипогликемии после его введения.
Инсулин Тресиба в полной мере отвечает поставленным задачам:
- Препарат относят к новой группе сверхдлинных инсулинов, так как он работает гораздо дольше остальных, 42 часа и более. Происходит это благодаря тому, что модифицированные молекулы гормона «слипаются» под кожей и высвобождаются в кровь очень медленно.
- Первые 24 часа препарат поступает в кровь равномерно, затем эффект очень плавно снижается. Пик действия полностью отсутствует, профиль практически плоский.
- Все инъекции действуют одинаково. Можно быть уверенным, что препарат сработает так же, как и вчера. Действие равных доз сходно у больных разного возраста. Вариабельность действия у Тресибы в 4 раза меньше, чем у Лантуса.
- Тресиба провоцирует на 36% меньше гипогликемий, чем длинные аналоги инсулина, в период с 0:00 до 6:00 часов при 2 типе диабета. При 1 типе болезни преимущество не столь очевидно, препарат снижает риск ночных гипогликемий на 17%, но повышает риск дневных на 10%.
Действующим веществом Тресибы является деглудек (в некоторых источниках – деглюдек, англ. degludec). Это человеческий рекомбинантный инсулин, в котором изменена структура молекулы. Как и природный гормон, он способен связываться с рецепторами клеток, способствует проведению сахара из крови внутрь тканей, замедляет продуцирование глюкозы в печени.
Полезно: очень важно различать типы инсулинов, понимать их действие и отличия. Если вы не умеете этого делать, то обязательно прочитайте данную статью.
Благодаря немного измененному строению этот инсулин склонен к образованию сложных гексамеров в картридже. После введения под кожу он формирует своеобразное депо, которое рассасывается медленно и с постоянной скоростью, что обеспечивает равномерное поступление гормона в кровь.
С точки зрения физиологии, при сахарном диабете Тресиба лучше остальных базальных инсулинов повторяет естественный выброс гормона.
Форма выпуска
Препарат выпускается в 3 формах:
- Тресиба Пенфилл – картриджи с раствором, концентрация гормона в них стандартна – U Инсулин можно набирать шприцем или вставлять картриджи в ручки НовоПен и аналогичные им.
- Тресиба ФлексТач c концентрацией U100 – шприц-ручки, в которые вмонтирован 3 мл картридж. Ручкой можно пользоваться, пока инсулин в ней не закончится. Замена картриджа не предусмотрена. Шаг дозировки – 1 ед., наибольшая доза за 1 введение – 80 ед.
- Тресиба ФлексТач U200 — создана для удовлетворения повышенной потребности в гормоне, обычно это больные сахарным диабетом с выраженной инсулинорезистентностью. Концентрация инсулина увеличена вдвое, поэтому объем вводимого под кожу раствора меньше. Шприц-ручкой можно ввести однократно до 160 ед. гормона с шагом 2 ед. Картриджи с повышенной концентрацией деглудека ни в коем случае нельзя выламывать из оригинальных шприц-ручек и вставлять в другие, так как это приведет к двукратной передозировке и тяжелой гипогликемии.
| Форма выпуска | Концентрация инсулина в растворе, ед. в мл | Инсулина в 1 картридже, ед. | |
| мл | ед. | ||
| Пенфилл | 100 | 3 | 300 |
| ФлексТач | 100 | 3 | 300 |
| 200 | 3 | 600 |
В России зарегистрированы все 3 формы препарата, но в аптеках предлагают преимущественно Тресибу ФлексТач обычной концентрации. Цена на Тресибу выше, чем на другие длинные инсулины. Пачка с 5 шприц-ручками (15 мл, 4500 ед.) стоит от 7300 до 8400 руб.
Помимо деглудека Тресиба содержит глицерол, метакрезол, фенол, ацетат цинка. Кислотность раствора близка к нейтральной благодаря добавлению соляной кислоты или гидроксида натрия.
Показания к назначению Тресибы
Препарат применяется в комплексе с быстрыми инсулинами для заместительной гормонотерапии при обоих типах сахарного диабета. При 2 типе болезни на первом этапе возможно назначение только длинного инсулина.
Изначально российская инструкция по применению разрешала использовать Тресибу исключительно для взрослых больных.
После исследований, подтвердивших ее безопасность для растущего организма, в инструкцию были внесены изменения, и сейчас она позволяет применять препарат и у детей с 1 года.
Влияние деглудека на течение беременности и развитие малышей до года еще не изучено, поэтому пока этим категориям больных инсулин Тресиба не назначают. Если у диабетика ранее отмечались выраженные аллергические реакции на деглудек или другие компоненты раствора, от лечения Тресибой также желательно воздержаться.
Инструкция по применению
Без знания правил введения инсулина хорошая компенсация сахарного диабета невозможна. Несоблюдение инструкции может привести к острым осложнениям: кетоацидозу и тяжелой гипогликемии.
Как сделать лечение безопасным:
- при 1 типе диабета нужная доза должна подбираться в условиях медучреждения. Если больной ранее уже получал длинный инсулин, при переводе на Тресибу дозу сначала оставляют прежней, потом корректируют с учетом данных гликемии. Препарат полностью разворачивает свое действие в течение 3 дней, поэтому первая коррекция допускается только после истечения этого времени;
- при 2 типе болезни стартовой дозой считается 10 единиц, при большом весе – до 0,2 ед. на кг. Затем ее постепенно изменяют, пока гликемия не нормализуется. Как правило, больным с ожирением, сниженной активностью, сильной инсулинорезистентностью, длительно декомпенсированным сахарным диабетом требуются большие дозы Тресибы. По мере лечения они постепенно снижаются;
- несмотря на то, что инсулин Тресиба работает более 24 часов, колют его раз в сутки в заранее определенное время. Действие следующей дозы должно частично накладываться на предыдущую;
- препарат можно вводить только подкожно. Внутримышечная инъекция нежелательна, так как может вызвать падение сахара, внутривенная опасна для жизни;
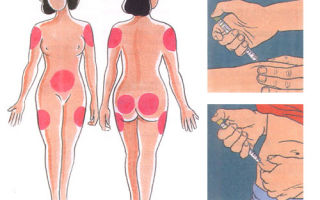
- место инъекции существенного значения не имеет, но обычно для длинных инсулинов используют бедро, так как в живот колют короткий гормон — как и куда колоть инсулин;
- шприц-ручка – несложное устройство, но лучше, если правилам обращения с ней вас ознакомит лечащий врач. На всякий случай эти правила продублированы в инструкции, которая прилагается к каждой пачке;
- перед каждым введением нужно убедиться, что внешний вид раствора не изменился, картридж цел, а игла проходима. Чтобы проверить исправность системы, на шприц-ручке устанавливают дозу 2 ед. и нажимают на поршень. У отверстия иглы должна показаться прозрачная капля. Для Тресибы ФлексТач подходят оригинальные иглы НовоТвист, НовоФайн и их аналоги других производителей;
- после введения раствора иглу несколько секунд не вынимают из кожи, чтобы инсулин не начал вытекать. Место инъекции нельзя греть или массировать.
Тресибу можно использовать со всеми сахароснижающими препаратами, включая человеческий и аналоговый инсулины, а также таблетки, назначаемые при 2 типе диабета.
Побочное действие
Возможные негативные последствия лечения сахарного диабета Тресибой и оценка их риска:
| Побочный эффект | Вероятность наступления, % | Характерные симптомы |
| Гипогликемия | > 10 | Тремор, бледность кожи, усиленное потоотделение, нервозность, усталость, невозможность сконцентрироваться, сильный голод. |
| Реакция в области введения | < 10 | Мелкие кровоизлияния, боль, раздражение в месте инъекции. По отзывам, они обычно возникают в начале инсулинотерапии, со временем исчезают или ослабляются. Отеки наблюдаются у менее 1% диабетиков. |
| Липодистрофия | < 1 | Изменение толщины подкожной клетчатки, сопровождается воспалением. Для снижения риска липодистрофии нужна постоянная смена области инъекции. |
| Аллергические реакции | < 0,1 | Чаще аллергия проявляется зудом, крапивницей, диареей, однако возможны и угрожающие жизни анафилактические реакции. |
Гипогликемия
Гипогликемия является следствием передозировки инсулина Тресиба. Ее причиной может стать неправильно набранная доза, ошибки при введении, нехватка глюкозы из-за погрешностей питания или неучтенной физической нагрузки.
Обычно симптомы начинают ощущаться уже на стадии легкой гипогликемии. В это время сахар можно быстро поднять при помощи сладкого чая или сока, таблеток глюкозы.
Если при сахарном диабете начинаются нарушения речи или ориентации в пространстве, кратковременная потеря сознания, это свидетельствует о переходе гипогликемии в тяжелую стадию.
В это время больной уже не может справиться с падением сахара самостоятельно, ему требуется помощь окружающих.
Как правильно оказать первую помощь при гипогликемии для недопущения комы
Правила хранения
Все инсулины – довольно хрупкие препараты, при ненадлежащих условиях хранения они теряют свою эффективность. Признаки порчи – хлопья, комочки, осадок, кристаллы в картридже, помутнение раствора. Они присутствуют не всегда, зачастую испорченный инсулин нельзя отличить по внешним признакам.
Инструкция по применению рекомендует хранить закрытые картриджи при температуре менее 8°C. Срок годности ограничен 30 неделями при условии, что соблюдаются правила хранения. Замораживания препарата допускать нельзя, потому что инсулин имеет белковую природу и разрушается при температуре ниже ноля.
Перед первым использованием Тресибу минимум за 2 часа вынимают из холодильника. Шприц-ручку с начатым картриджем можно держать при комнатной температуре в течение 8 недель.
По отзывам диабетиков, препарат становится менее эффективным сразу после истечения этого срока, а иногда и немного раньше. Инсулин Тресиба нужно защищать от ультрафиолетового и микроволнового излучения, высокой температуры (>30°C).
После укола со шприц-ручки снимают иглу и закрывают картридж колпачком.
Отзывы об инсулине Тресиба
Отзыв Аркадия, 44 года. Диабет 1 типа, пользуюсь инсулином Тресиба 1 месяц. Сейчас утром и вечером сахар натощак у меня почти одинаковый, на Левемире вечером всегда был немного выше. Ночью гликемия вообще идеальная, колебания не более 0,5, специально проверял. Гораздо легче стало держать сахар в норме при физических нагрузках, теперь он не падает так резко, как раньше. За месяц в спортзале не было ни одной гипогликемии. Интересно, что доза длинного инсулина у меня осталась та же, а НовоРапид пришлось уменьшить на четверть. Видимо, часть функций Левемира у меня выполнял короткий инсулин, а я об этом и не догадывался.
Отзыв Полины, 51 год. Мне Тресибу порекомендовал эндокринолог как самый лучший из имеющихся сейчас инсулинов. Справиться мне с ним не удалось, после укола начиналась ломота в теле, зуд, участились гипогликемии, в результате вернулась к Лантусу. Да и цена на Тресибу не радует, для меня слишком дорого.
Отзыв Аркадия, 37 лет. Дочери 10 лет, сахарный диабет у нее с июня прошлого года. С самого начала ей в стационаре подобрали дозы Тресибы и Апидры, так что сравнить их с другими инсулинами я не могу. Особых сложностей с Тресибой не было, только первое время чесалась кожа. Сначала проблему решили при помощи увлажняющего крема, потом неприятные ощущения сами сошли на нет. Пользуемся Декскомом, поэтому все сахара у меня как на ладони. Ночью график гликемии практически горизонтальный, Тресиба отлично выполняет свои функции.
Источник: http://diabetiya.ru/lechimsya/insulin/tresiba-instrukciya.html
Лечение сахарного диабета 1-го типа
Поскольку сахарный диабет 1-го типа характеризуется абсолютной инсулиновой недостаточностью, то заместительная терапия инсулином проводится на всех этапах заболевания.
И по этой же причине лечение сахарного диабета 1-го типа таблетированными сахароснижающими препаратами, в частности сульфаниламидами и, тем более, бигуанидами, абсолютно противопоказано даже в короткий период временной ремиссии сахарного диабета 1-го типа в начале болезни.
- Принцип лечения больного сахарным диабетом 1-го типа заключается в экзогенном введении инсулина, без которого гарантировано развивается гипергликемическая, кетоацидотическая кома.
- Цель лечения – достижение нормогликемии и обеспечение нормального роста и развития организма, поскольку основной контингент больных дети, подростки и молодые люди.
- При установлении диагноза сахарный диабет 1-го типа следует немедленно приступить к пожизненной инсулинотерапии.
- Своевременно начатая и хорошо спланированная инсулинотерапия позволяет в 75–90 % случаев добиться временной ремиссии (медовый месяц), а в дальнейшем стабилизировать течение болезни и отсрочить развитие осложнений.
Инсулинотерапия сахарного диабета 1 типа
Инсулинотерапию больным сахарным диабетом 1-го типа целесообразно проводить в режиме многократных инъекций. Существуют разные варианты режима многократных инъекций инсулина. Наиболее приемлемы два из этих вариантов лечения.
Режим многократных инъекций
1. Инсулин короткого действия (Актрапид, Хумулин Р, Инсуман Рапид) перед основными приемами пищи, инсулин средней длительности действия (Монотард, Протафан, Хумулин НПХ, Инсуман Базал) перед завтраком и перед сном.
2. Инсулин короткого действия (Актрапид, Хумулин Р, Инсуман Рапид) перед основными приемами пищи, инсулин средней длительности действия (Монотард, Протафан, Хумулин НПХ, Инсуман Базал) только перед сном.
Суточную дозу инсулина короткого действия распределяют следующим образом: 40 % вводят перед завтраком, 30 % перед обедом и 30 % перед ужином. Под контролем гликемии натощак (6.
00) следует корректировать дозу инсулина продленного действия (ИПД), введенного перед сном, по уровню гликемии перед обедом (13.00) корректируют дозу ИПД, введенного перед завтраком.
Доза инсулина короткого действия (ИКД) корректируется под контролем постпрандиальной гликемии.
Инсулин для лечения сахарного диабета
В настоящее время выпускаются препараты говяжьего, свиного и человеческого инсулинов, причем первый от человеческого отличается тремя аминокислотами, второй – одной, и поэтому интенсивность образования антител к первому выше, чем ко второму.
Очистка препарата инсулина путем повторной кристаллизации и хроматографии используется для производства так называемого «монопикового» инсулина, который хотя и лишен белковых примесей, но содержит примеси в виде химических модификаций молекулы инсулина – моно-дезамидо инсулина, моно-аргинин инсулина и др., а также имеет кислую среду, что способствует развитию побочных местных реакций на препараты инсулина.
Дополнительной очисткой такого препарата с помощью ион-обменной хроматографии устраняются и эти примеси и получают так называемый «монокомпонентный» инсулин, который содержит только инсулин и имеет, как правило, нейтральную рН. Все препараты человеческого инсулина монокомпонентны.
В настоящее время говяжий, свиной и человеческий инсулины могут производиться с помощью генной инженерии и полусинтетически.
Препараты инсулина разделяют на 3 группы в зависимости от продолжительности их действия:
1. Короткого действия (простой, растворимый, нормальный, семиленте) – инсулин с длительностью действия 4–6 ч.
2. Средней продолжительности (промежуточного) действия (ленте, НПХ) – до 10–18 ч.
3. Длительного действия (ультраленте), с продолжительностью 24–36 ч.
Препараты инсулина для введения инсулиновым шприцем содержатся во флаконах в концентрации 40 ЕД в 1 мл раствора, а для введения инсулиновыми ручками – в так называемом картриджепенфилл в концентрации 100 ЕД в 1 мл (НовоРапид-Пенфилл).
Инъекции инсулина обычно производят специальными инсулиновыми шприцами в подкожно-жировую клетчатку. Рекомендуемые места для самостоятельного введения инсулина – область живота, бедра, ягодицы и предплечья.
Средняя суточная доза инсулина при сахарном диабете 1-го типа составляет 0,4–0,9 ЕД/кг массы тела.
Когда доза выше, это обычно свидетельствует об инсулинорезистентности, но чаще о передозировке инсулина. Более низкая потребность наблюдается в период неполной ремиссии сахарного диабета.
В состоянии компенсации обмена 1 ЕД инсулина снижает гликемию на пике действия примерно на 1,5–2 ммоль/л, а одна хлебная единица (ХЕ) (12 г углеводов) повышает ее приблизительно на 3 ммоль/л.
Схемы инсулинотерапии для лечения сахарного диабета 1 типа
В настоящее время в клинической практике используются 2 основные схемы инсулинотерапии сахарного диабета 1 типа:
1. «Традиционная» инсулинотерапия, когда дважды в сутки вместе с инсулином промежуточного действия вводится инсулин короткого действия.
При «традиционной» инсулинотерапии инсулин вводится за 0,5 ч до еды, перед завтраком и ужином (интервалы между этими приемами пищи должны составлять около 12 ч), причем 60–70 % суточной дозы вводится утром, а 30–40 % – вечером. Эффективность лечения пролонгированными препаратами повышается, когда одновременно вводится простой инсулин, который предотвращает значительное повышение гликемии после завтрака и ужина.
- У ряда больных наиболее эффективен режим трехкратного введения инсулина в течение суток: ИПД назначается с ИКД утром перед завтраком, а перед ужином (в 18–19 ч) вводится ИКД и лишь на ночь (в 22–23 ч), перед сном, вводится второй раз в сутки ИПД.
- Смеси (миксты) препаратов инсулина удобны для проведения традиционной инсулинотерапии, поскольку состоят из готовой смеси инсулинов короткого действия и НПХ, которая вводится одним шприцем 2 раза в день перед завтраком и ужином.
- Обычно производится 4 типа такого рода смесей, в которых содержится соответственно 10, 20, 30 или 40 % простого инсулина (например, Хумулины М1, М2, М3 или М4, соответственно) в смеси с ИПД (Изофан).
- Фармакокинетические характеристики этих препаратов инсулина определяются, с одной стороны, простым инсулином – начинают действовать эти препараты через 30 мин после введения, а с другой, пролонгированным инсулином, что обеспечивает «уплощенный» пик действия, растянутый во времени от 2 до 8 ч после введения инсулина; продолжительность действия (12–16 ч) определяет только пролонгированный инсулин.
Основной недостаток традиционной инсулинотерапии состоит в необходимости строгого соблюдения стабильного режима питания и физической активности. Это обстоятельство – одна из главных причин, по которой в последние годы многие больные сахарным диабетом предпочли перейти на режим интенсивной инсулинотерапии, который делает жизнь больного менее регламентированной, что улучшает ее качество.
- 2. Интенсивная инсулинотерапия:
- • введение дважды в сутки инсулина промежуточного действия дополняется инсулином короткого действия, обычно вводимым перед 3 основными приемами пищи;
- • концепция «базис-болюс» – частое введение («болюсное») простого инсулина перед приемами пищи производится на фоне вводимого в вечерние часы инсулина длительного действия («базисное»).
К интенсивной терапии относят и лечение дозатором инсулина (помпой) – аппаратом, автоматически непрерывно подающим инсулин в подкожно-жировую клетчатку. Инсулиновая помпа – это пока единственное устройство, обеспечивающее постоянное круглосуточное подкожное введение инсулина малыми дозами в соответствии с заранее запрограммированными значениями.
Ведутся работы над комплексом оборудования, который получил название «искусственная панкреас».
При интеграции инсулиновой помпы с аппаратом, постоянно измеряющим сахар в крови (типа глюкометра постоянного ношения), введение инсулина производится в соответствии с данными об уровне сахара в крови, передаваемым глюкометром на помпу.
Таким образом «искусственная панкреас» максимально точно имитирует работу настоящей поджелудочной железы, обеспечивая предельно физиологичную компенсацию диабета.
Интенсивная инсулинотерапия при сахарном диабете 1 типа
С началом серийного производства специальных, удобных для частого введения инсулина, так называемых инсулиновых ручек с атравматичными инъекционными иглами, режим частого введения инсулина (интенсивная инсулинотерапия) стал более привлекательным для многих больных СД.
Принцип интенсивной инсулинотерапии диабета 1-го типа заключается в том, что с помощью утренней и вечерней инъекций инсулина промежуточного действия создается определенный фоновый (базальный) уровень инсулинемии между приемами пищи и в ночные часы, а за 30 мин перед основными приемами пищи (3–4 раза в день) вводится адекватная пищевой нагрузке доза простого инсулина. На фоне режима интенсивной инсулинотерапии, в отличие от традиционного, суточная доза пролонгированного инсулина оказывается существенно меньше, а простого – больше.
Вместо 2 инъекций инсулина промежуточного действия можно в вечерние часы ввести однократно инсулин длительного действия, что обеспечит базальный уровень инсулинемии в ночное время и днем между приемами пищи; перед основными приемами пищи вводится простой инсулин (концепция «базисболюс»).
Показания к применению человеческого инсулина при диабете.
Поскольку препараты человеческого инсулина обладают наименьшей иммуногенностью, их особенно целесообразно назначать при диабете беременных или для быстрой компенсации острых обменных нарушений, у детей, которые, как известно, очень активно реагируют на введение чужеродных белков. Назначение человеческого инсулина также показано больным с аллергией к другим видам инсулина, а также при инсулиновых липоатрофиях и липогипертрофиях.
Осложнения инсулинотерапии сахарного диабета проявляются в виде гипогликемических реакций, инсулинорезистентности (с потребностью в инсулине более 200 ЕД/сут), аллергии, липоатрофии или липогипертрофии в местах инъекций инсулина.
Липогипертрофию вызывает ежедневное введение инсулина в одно и то же место. Если инсулин вводится в один и тот же участок тела не чаще 1 раза в неделю липогипертрофия не развивается. Эффективного терапевтического метода лечения липогипертрофии не существует и если она представляет выраженный косметический дефект, то удаляется хирургически.
Источник: http://www.MedSecret.net/endokrinologiya/sakharnyj-diabet/651-lechenie-saharnogo-diabeta-1-tipa
Комбинация инсулина degludec / инсулина aspart для лечения диабета типа 1 и типа 2
Insulin degludec/insulin aspart combination for the treatment of type 1 and type 2 diabetesИсточник: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4132254/
Гликемический контроль остается основной терапевтической задачей для предотвращения или задержки начала и прогрессирования осложнений, связанных с сахарным диабетом. Инсулиновая терапия представляет собой краеугольный камень в лечении диабета и широко используется для достижения гликемических целей. Тем не менее, большая часть населения с диабетом не соответствует международно согласованным гликемическим целям. Кроме того, лечение инсулином, особенно интенсивное, может быть связано с посещением скорой помощи и госпитализацией из-за гипогликемических событий. Поэтому страх перед гипогликемией или гипогликемическими событиями является основным препятствием для достижения гликемических целей. Бремя, связанное с множественными ежедневными инъекциями, также остается значительным препятствием для инициирования и поддержания терапии инсулином. Наиболее привлекательный подход к терапии инсулином должен удовлетворять предпочтениям пациентов, а не требовать от пациентов изменения или адаптации их образа жизни. Инсулин degludec / инсулин аспарт (IDegAsp) представляет собой новую комбинацию, разработанную с ультрадолгосрочным инсулином degludec и быстродействующим инсулином aspart, со специфическими фармакологическими особенностями, клинической эффективностью, безопасностью и переносимостью. IDegAsp обеспечивает аналогичный, не менее низкий уровень гликемического контроля в стандартном режиме базально-болюсной терапии у пациентов с сахарным диабетом 1-го типа с дополнительными преимуществами значительно более низких эпизодов гипогликемии (особенно ночной) и меньшим количеством ежедневных инъекций инсулина. Более того, хотя стратегия лечения и точка зрения пациентов различны в диабете типа 1 и типа 2, результаты исследования показывают, что IDegAsp может быть подходящим и разумным вариантом для начала терапии инсулином у пациентов с диабетом типа 2, которые недостаточно контролируются при максимальных дозах обычных пероральных агентов , В этой статье будет обсуждаться роль комбинации IDegAsp в качестве нового варианта лечения у пациентов с диабетом.
Сахарный диабет (ДМ) стал широко распространенной эпидемией, а число людей с диабетом в ближайшие годы будет более чем удвоиться из-за роста и старения населения1.
Хороший гликемический контроль остается основой управления диабетом и играет ключевую роль в предотвращая или задерживая начало и прогрессирование диабетических осложнений у пациентов с типом 1 или 2 типа.
Американская ассоциация диабета и Европейская ассоциация по изучению диабета опубликовали заявления о гликемических целях, пропагандируя раннее использование инсулина.
Инсулиновая терапия представляет собой краеугольный камень в лечении всех пациентов с DM 1-го типа, и это указывается в большинстве случаев пациентов с DM 2-го типа. Проспективные рандомизированные клинические испытания показали, что улучшение гликемического контроля связано с устойчиво сниженными показателями микрососудистых осложнений.3-6
Недавние публикации продолжают подчеркивать важную роль хорошего гликемического контроля в снижении риска осложнений диабета. С другой стороны, вопрос о том, хорошо ли контролирует хороший гликемический контроль при уменьшении макрососудистых осложнений, по-прежнему остается делом.
Когда все крупные долгосрочные проспективные рандомизированные контролируемые клинические испытания (например, исследование перспективного диабета Соединенного Королевства [UKPDS], предполагаемое клиническое исследование пиоглитазона при макрососудистых событиях [PROactive], действие при диабете и сосудистых заболеваниях: предтечь и диакримон Контролируемая оценка MR [ADVANCE], исследование диабета по делам ветеранов [VADT] и действие по контролю сердечно-сосудистого риска в исследовании диабета [ACCORD]) включены в метаанализ, гликемический контроль привел к 17% -ному сокращению случаев нефатального инфаркт миокарда (отношение шансов [OR], 0,83, доверительный интервал 95% [CI] 0,75-0,93) и 15% -ное сокращение случаев ишемической болезни сердца (OR, 0,85, 95% ДИ 0,77-0,93) .8
Однако влияние на сердечно-сосудистую смертность варьировалось среди исследований с доказательством статистической неоднородности.
По сравнению со стандартной терапией интенсивная терапия увеличивала риск сердечно-сосудистой смерти в исследовании ACCORD и имела нейтральный или спасительный эффект в испытаниях ADVANCE и UKPDS.
9 Несмотря на лучшие микрососудистые исходы, интенсивная терапия инсулином была связана с высоким уровнем тяжелой hypoglycemia.3,10
Аналогично, темпы основных гипогликемических эпизодов в год были выше при инсулиновом диабете типа 2 по сравнению с традиционными методами лечения: 0,7% при традиционном лечении; 1,0% хлорпропамидом; 1,4% с глибенкламидом; и 1,8% с инсулином.
4 Более высокий риск гипогликемии с интенсивным лечением был подтвержден также в основных клинических испытаниях (VADT, ADVANCE, ACCORD и PROactive).
Кроме того, результаты пост-hoc-анализов как ACCORD, так и Испытания VADT показали сильную связь между тяжелой гипогликемией и сердечно-сосудистой смертностью.
12 В очень недавней большой потенциальной когорте DM 2-го типа тяжелая гипогликемия также была связана с высокими показателями смертности.13 Кроме того, гипогликемия была связана с рецидивирующей заболеваемостью, повышенный риск посещений отделения неотложной помощи и госпитализации14.
Боязнь гипогликемии и гипогликемии событий оказывает большое влияние на жизнь пациентов и качество жизни, и продолжает оставаться серьезной проблемой для людей с диабетом.15-18. Основными препятствиями на пути оптимизации терапии инсулином также являются бремя, связанное с множественным ежедневным инъекции.
19 Для преодоления этих барьеров более простой режим инсулина с меньшим количеством ежедневных инъекций может обеспечить большую степень гибкости во время дозирования, таким образом улучшая приверженность к лечению.
Цель терапии инсулином — подражать физиологической структуре секреции инсулина, наблюдаемой у недиабетических пациентов, и успех терапии инсулином в конечном счете зависит от того, насколько точно данный режим может имитировать нормальную физиологию.
20,21 В этой перспективе введение так называемые дизайнерские инсулины — аналоги инсулина — предложили новые возможности в клиническом лечении диабета22,2,23
Инсулиновые аналоги (аналоги краткосрочного действия инсулина: лиспро, аспарт и глюлизин и аналогии с длительным действием инсулина: детемир и гларгин) во многих случаях были связаны с уменьшением риска гипогликемии, более низким уровнем постпрандиальных выходов глюкозы, более высокая приверженность пациентов, более высокое качество жизни и более высокая удовлетворенность лечением как у пациентов с диабетом типа 1, так и по типу 2 по сравнению с традиционными инсулинами.24-29
Однако с точки зрения фармакокинетики и фармакодинамики имеющиеся в настоящее время аналоги инсулина по-прежнему имеют некоторые ограничения, неспособные воспроизводимо обеспечить покрытие инсулином в течение 24 часов и делать это изо дня в день.30,31.
Поэтому желательно улучшение, особенно в область аналогов инсулина длительного действия, где эффективное однократное клиническое использование может быть невозможно во всех пациентах и может потребовать от пациентов введения инсулина в определенное время суток, что может не всегда быть удобным или запоминающимся.30
Действительно, первое поколение базовых аналогов, таких как гларгин (IGlar) и detemir (IDet), имеет определенные недостатки, которые не позволяют им быть названы идеальными базальными инсулинами.
Говорят, что IGlar является максимальным, но он может быть связан с межличностной изменчивостью.
Многие пациенты проявляют пики в действии, особенно в более высоких дозах, тогда как IDet, который является безрецидивным, стабильным инсулином, возможно, необходимо вводить дважды в день при диабете 1 типа и при назначении в меньших дозах32.
Инсулин degludec (IDeg) представляет собой нейтральный аналог нового инсулина нового поколения, разработанный Novo Nordisk (Bagsvaerd, Дания) и недавно одобренный в Европейском союзе для использования в качестве базовой терапии инсулином у пациентов с типом 1 и 2-го типа DM.
33 IDeg был спроектирован так, чтобы иметь более длительный период полувыведения и более низкую фармакодинамическую изменчивость по сравнению с имеющимися в настоящее время базальными продуктами инсулина.
34-38 Эффективность и безопасность IDeg при лечении пациентов с диабетом оценивались при диабете 1 и 2 типа ( Таблица 1). Фармакокинетические и фармакодинамические данные показали, что его механизм пролонгации приводит к сверхнизкой продолжительности действия с плоским стационарным профилем плазмы.
Клинические исследования показали, что эти характеристики могут привести к достижению гликемического контроля с меньшим риском гипогликемии, особенно ночью.39
Резюме основных исследований с использованием IDeg у пациентов с типом 1 и типом 2 DM приведено в таблице 1.
Другим уникальным фармакологическим свойством IDeg является его совместное формование с инсулином aspart (IAsp), в результате которого в первый раз в растворимом препарате, содержащем два разных аналога инсулина: 70% базального аналога IDeg и 30% аналога IAsp короткого действия (IDegAsp) .64 Предоставляя как базовые, так и быстродействующие аналоги инсулина в одной инъекции, IDegAsp знаменует собой важное новшество в терапии инсулином и может стать новой областью для терапевтического вмешательства при диабете.
IDeg представляет собой базальный инсулин длительного действия, модифицированный таким образом, что остаток треонина аминокислоты в положении B30 (ThrB30) человеческого инсулина был опущен и ε-аминогруппа лизина в положении B29 (LysB29) была присоединена к гексадекандионовой кислоте через спейсер глутаминовой кислоты. Структурная формула представляет собой человеческий инсулин LysB29Nε-гексадеканоил-γ-L-Glu desB30 с молекулярной формулой C274H411N65O81S6, давая теоретическую среднюю молекулярную массу 6,104,1 Да (таблица 2) .34,37
Эта структура позволяет IDeg образовывать растворимые и стабильные мультигексамеры, что приводит к депо в подкожной клетке после инъекции.
Постепенное разделение мономеров IDeg от мультигексамеров приводит к медленной и непрерывной доставке IDeg из участка подкожной инъекции в кровоток, что приводит к плохим и стабильным фармакокинетическим и фармакодинамическим профилям.
Средний конечный период полувыведения инсулина degludec превышает 25 часов у пациентов с диабетом типа 1 или типа 2, при этом у большинства пациентов продолжительность действия превышает 42 часа.34-38
IAsp представляет собой модифицированный аналог человеческого инсулина, где аминокислота пролина была заменена аспарагиновой кислотой в положении 28. Молекулярная формула IAsp представляет собой C256H381N65O79S6 и имеет молекулярную массу 5825,8 Да (таблица 2) .
65 С помощью одной аминогруппы кислотное изменение, сила связывания между мономерами была слабой; поэтому IAsp немедленно диссоциирует на небольшие одиночные мономеры, которые быстро абсорбируются в кровообращение.
66-68 Фармакокинетический профиль для IAsp был хорошо установлен 68 и его использование по всему спектру пациентов с диабетом было недавно рассмотрено.
69, Высокие доказательства свидетельствуют о том, что IAsp подходит в разных условиях, таких как отделения неотложной помощи и отделения интенсивной / неинтенсивной терапии, а также у пациентов в возрасте ≥65 лет.70
Очень новая и своеобразная особенность IDeg, которая не разделяется IGlar или IDet, заключается в возможности сочетания с IAsp.71 быстрого действия. IGlar был составлен с аминокислотной заменой в положении A21 (аспарагин заменен глицином) и два аргинина на С-конце В-цепи (В31 и В32).
Эти изменения сдвигают изоэлектрическую точку от 5,4-6,7, что делает агент наиболее растворимым при слегка кислом рН (рН 4) и менее растворимом в нейтральных условиях.
72 И наоборот, быстродействующие аналоги инсулина получают в нейтральных составах, становясь неустойчивыми при слегка кислая pH 7,2 IDet, которая была модифицирована из структуры человеческого инсулина путем добавления боковой цепи C14 жирной кислоты в положении B29, растворима в композиции нейтрального рН 72, но ее самосогласованные структуры менее стабильны, чем дигексамеры IDeg и могут образовываться при смешивании в той же формулировке, что и аналоги быстрого действия, гибридных гексамерах с непредсказуемой фармакодинамикой и фармакокинетикой.34 Поэтому существующие в настоящее время базальные аналоги инсулина (IGlar и IDet) недоступны в виде комбинированных препаратов с быстрым -действующие аналоги инсулина.34
Инсулин degludec / инсулин аспарт (IDegAsp) является первой растворимой комбинацией двух разных аналогов инсулина (70% IDeg, как базальный инсулин, 30% IAsp, как прандиальный инсулин), обеспечивая базовое инсулиновое покрытие и бонусный палочек инсулина в одной инъекции. 34.
Молекулярная структура IDeg позволяет ее сформовать с IAsp в присутствии цинка и фенола без риска образования гибридных гексамеров 34, что приводит к образованию профиля поглощения IDegAsp, который напоминает абсорбцию IDeg и IAsp при инъекции отдельно.
В растворе две компоненты инсулина существуют в растворимых и стабильных формах — IDeg в качестве дигексамеров и IAsp в качестве гексамеров соответственно.
34,73 IDegAsp способен обеспечить фармакокинетический / фармакодинамический профиль с четким различием между эффектами базального (IDeg) и быстрых (IAsp) компонентов.38
В таблице 2 приведены химические структуры и фармакокинетические / фармакодинамические профили IDeg, IGlar, IDet и IAsp.
Эффективность и переносимость IDegAsp, нового сочетания инсулина, оценивалась в рандомизированном, открытом, многоцентровом, 26-недельном исследовании III фазы с лечением до цели, включавшем пациентов (n = 548), пораженных типом 1 диабет в течение по меньшей мере 12 месяцев (гликированный гемоглобин [HbA1c] 7,0% -10,0% включительно), рандомизированный 2: 1 до IDegAsp или IDet.20
В первой группе лечения IDegAsp получали один раз в день плюс время приема пищи в течение всего времени приема пищи. Во второй группе, IDet вводили вечером и IAsp при всех приемах пищи со второй дозой IDet, добавляемой на завтрак в случае неадекватного гликемического контроля через 8 недель.
Дозы IDegAsp и IDet доводили до целевой концентрации глюкозы плазмы (PG) 4-5 ммоль / л (72-90 мг / дл); в то время как утренние дозы IDet титровали на основании средних уровней PG предварительного усилителя, снова нацеливаясь на 4-5 ммоль / л.
Изменения были сделаны на основе среднего значения самооценки PG за предыдущие 3 дня.
Первичной конечной точкой было изменение от исходного уровня в HbA1c после 26 недель лечения. Вторичные конечные точки включали, среди прочего, процент пациентов, достигших HbA1c
Кроме того, не было существенной разницы в доле пациентов, достигших целевого показателя HbA1c
Кроме того, хотя наблюдаемые показатели общей подтвержденной гипогликемии не различались между группами, скорость ночной подтвержденной гипогликемии была значительно ниже в группе IDegAsp по сравнению с группой, обработанной IDet, что соответствует 37% меньшей скорости, с 3,71 против 5,72 эпизода / год пациента (отношение скорости [RR], 0,63, 95% ДИ [0,49-0,81], P с IDegAsp (2,3 кг), чем с IDet (1,3 кг). ЕТД IDegAsp против IDet составлял 1,04 (0,38-1,69); P
Источник: http://rupubmed.com/diabet/13834
Инсулин деглюдек — порядок применения и преимущества
Одно из исследований включало пациентов с диабетом 2 типа (лидер исследовательской группы – проф. Alan J.
Garber, из отделения диабета, эндокринологии и метаболизма Бэйлорского Медицинского Колледжа, г. Хьюстон, Техас). В нем сравнивалась эффективность и безопасность применения деглюдека по сравнению с инсулином Гларгин.
Оба инсулина назначались один раз в сутки, в комбинации с инсулином аспарт перед едой, либо в комбинации с метформином или пиоглитазоном.
Клиническое испытание было открытым, продолжалось 1 год и включало 992 пациента со средним уровнем гликированного гемоглобина 8,3%, которые поддерживали уровень HbA1C в пределах от 7 до 10% в течение, по меньшей мере, 3 месяцев применения инсулина в комбинации с пероральными препаратами или без них.
Пациенты были рандомизированы в соотношении 3:1 в группы, получающие либо инсулин Деглюдек, либо инсулин Гларгин. Доза базального инсулина корректировалась по уровню глюкозы плазмы натощак до достижения целевого уровня (менее 5 ммольл).
Исследование завершили более 80% пациентов из обеих групп. По прошествии 12 месяцев, уровень гликированного гемоглобина снизился в среднем на 1.
2% в группе деглюдека и на 1. 3% в группе гларгина (разница статистически не значима); половина пациентов достигла целевого уровня HbA1C (менее 7%).
Снижение уровня глюкозы плазмы натощак в двух группах значимо не отличалось (в среднем, на 2,4 ммольл в группе деглюдека и на 2,1 ммольл в группе гларгина).
Между группами обнаружено лишь одно значимое различие: применение деглюдека привело к значимому снижению риска ночных гипогликемий (глюкоза плазмы менее 3,1 ммольл либо тяжелые гипогликемии, согласно определению ADA).
В группе деглюдека отмечалось снижение частоты этих событий на 25% по сравнению с группой гларгина (1. 4 против 1.
8 эпизодов на 1 пациента в год; р = 0.0399). Кроме того, частота всех подтвержденных гипогликемических событий была ниже в группе деглюдека по сравнению с группой гларгина (11.
1 против 13. 6 эпизодов / пациенто-год; р = 0.0359).
Спустя один год, средняя суточная доза составила 1.46 ЕД/кг для инсулина деглюдек и 1,42 ЕД/кг для инсулина гларгин, с распределением базального и болюсного инсулина примерно 50:50 в обеих группах. Частота побочных эффектов была одинаковой.
Авторы исследования делают вывод о том, что инсулин деглюдек в комбинации с инсулином аспарт приводит к долгосрочному улучшению гликемического контроля у пациентов с сахарным диабетом 2 типа, при этом уменьшая риск ночных гипогликемий и всех гипогликемических событий.
Второе исследование проводилось в Шеффилдском Университете, Великобритания, профессором Simon Heller. Дизайн исследования был сходным, но в него были включены пациенты с сахарным диабетом 1 типа. И деглюдек, и гларгин назначались один раз в день подкожно, инсулин аспарт – перед едой.
629 человек с сахарным диабетом 1 типа со средним уровнем HbA1C 7,7%, получающие инсулин в базисно-болюсном режиме по меньшей мере, в течение года, были рандомизированы в соотношении 3:1 в группы деглюдека и гларгина.
Через год уровень HbA1C снизился на 0,4% в обеих группах. Около 40% пациентов достигли целевого уровня HbA1C (менее 7%); средний уровень глюкозы плазмы натощак снизился на 1,3 ммоль/л в группе деглюдека, и на 1,4 ммоль/л в группе гларгина.
В группе деглюдека пациентам потребовалось меньшее количество времени для достижения целевых уровней глюкозы плазмы натощак (менее 5 ммоль/л); медиана в группе деглюдека составила 5 недель, тогда как в группе гларгина – 10 недель (p = 0.002).
Частота подтвержденных ночных гипогликемий оказалась меньше в группе деглюдека по сравнению с группой гларгина (4.4 против 5.9 эпизодов/пациенто-год; p = 0.021), однако значимых различий в общей частоте гипогликемий между группами не зарегистрировано (42.5 против 40.2 эпизодов/пациенто-год).
Через год после начала исследования, средняя суточная доза инсулина составила 0,75 ЕД/кг в группе деглюдека, и 0,82 ЕД/кг в группе гларгина, с распределением базального/болюсного инсулина примерно 50:50 в обеих группах. Частота побочных эффектов была сходной.
Лидер исследовательской группы д-р Хеллер считает, что результаты клинического испытания подтвердили, что новый аналог инсулина продленного действия способен снизить риск гипогликемий, особенно в ночное время, что очень важно для многих пациентов и их семей. Применение деглюдека может улучшить качество жизни таких пациентов.
Противопоказания
Этот инсулин длительного действия может применяться при любой форме сахарного диабета. Особенности введения и использования следующие:Раствор вводят исключительно под кожный покров, в то время как внутривенное введение является противопоказанным.
Для достижения оптимального гипогликемического воздействия более чем достаточно одной инъекции в течение 24 часов. Начальная дозировка составляет 10 единиц.
В дальнейшем осуществляется постепенная корректировка нормы приема. Это зависит от особенностей диабетика, а именно его весовой и возрастной категории, пола, характеристик заболевания и наличия или отсутствия осложнений.
Инсулинотерапию Деглюдеком допустимо проводить, как в виде монотерапии, так и в комбинации с другими лекарственными средствами.
Ограничения сводятся к недопустимости применения в детском возрасте. Однако при острой необходимости или невозможности использования прочих разновидностей гормональной составляющей, Деглюдек всё-таки возможно вводить в возрасте от 14 лет.
Другими противопоказаниями следует считать личную непереносимость, а также любой из триместров беременности, обеспечение грудного вскармливания. Если имеется подозрение на непереносимость какой-либо из составляющих, рекомендуется пройти дополнительную проверку.
- Анализы помогут выявить присутствие аллергии и то, можно ли применять Деглюдек диабетику.
- — сахарный диабет у взрослых.
- — повышенная индивидуальная чувствительность к инсулину деглудек — детский возраст до 18 лет
- — период беременности и грудного вскармливания (клинический опыт применения препарата у детей, женщин во время беременности и грудного вскармливания отсутствует).
Источник: https://diabetanetu.ru/insulin-deglyudek/