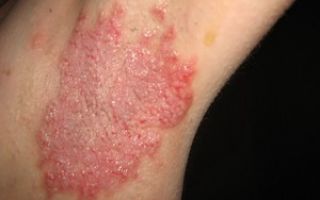
Пациенты, столкнувшиеся с сахарным диабетом, знают о том, что подобное поражение является своеобразным испытанием. На фоне повышения показателей глюкозы в организме происходят различные изменения.
Проявляются нарушения обмена веществ, на фоне которых выпадают волосы, кожа теряет эластичность, на руках и ногах пациента ногти при сахарном диабете темнеют. Причиной поражения ногтевых пластин может выступать грибковое инфицирование. Для здорового человека поражение такого характера является не опасным и поддается успешному лечению.
Внедрение грибковых колоний для диабетика более опасно, связано это с тем, что при СД существенно нарушается процесс циркуляции крови, а патогенные микроорганизме могут стремительно распространяться, вызывая поражение мягких тканей.
Портятся ли ногти при сахарном диабете.
Что происходит с ногтями при СД?
Патологические изменения.
Ногти на ногах при сахарном диабете изменяются из-за нарушения процесса нормальной циркуляции крови по сосудам. На ногах чернеют ногти при сахарном диабете из-за стабильно повышенных концентраций сахара в крови, в результате малейших травмаций пластины происходят кровоизлияния. На подобном фоне повышается риск присоединения бактериальной флоры и появления нагноения.
Важно! Почернение ногтевой пластины – наиболее распространенная проблема, с которой сталкивается большинство диабетиков. Факторами, провоцирующими проявление такого нарушения, часто выступают механические повреждения, проявляющиеся в результате ношения некачественной обуви.
Почернение ногтя.
Темные пятна на ногтях при сахарном диабете и другие поражения представляют собой не только эстетический дефект. Нередко на подобном фоне создаются предпосылки для развития язвы на стопе.
Основная опасность поражений такого характера состоит в ампутации конечности. Именно поэтому уделять внимание проявлению малейших изменений следует на начальных этапах развития поражения. Лечение при СД не всегда возможно проводить в домашних условиях, часто показана госпитализация пациента.
Грибок ногтя
Реально ли вылечить грибок при СД.
Ногти и диабет – понятия достаточно связанные. Основная связь прослеживается в том, что пациенты, страдающие СД, чаще здоровых людей сталкиваются с различными нарушениями целостностями и патологическими изменениями в строении ногтевой пластины.
К перечню факторов, способствующих развитию микоза, относят:
- снижение протекционных свойств организма диабетика на фоне недостаточного потребления витаминов и микроэлементов;
- наличие ран и трещин на поверхностях стоп;
- ношение обуви человека, имеющего грибок.
Внимание! Основная причина проявления изменений, затрагивающих ногти больного на ногах и руках, состоит в нарушении кровообращения. Поскольку при диабете в первую очередь страдают нижние конечности, ногти на них чаще подвергаются изменениям.
Грибок ногтей или онихомикоз проявляется у диабетиков достаточно часто. Следует заметить, что подобное поражение не представляет опасности для здорового человека и успешно лечится специальными медикаментозными средствами.
Для лиц с повышенной концентрацией сахара в крови, риск распространения инфекции на мягкие ткани стопы в несколько раз выше.
Характерные для грибкового поражения признаки.
Выявить грибковое поражение достаточно просто, к характерным признакам относят:
- расслоение ногтевой пластины;
- уплотнение ногтя;
- изменение цвета на желто-коричневый или синий.
Основная опасность такого поражения состоит в безответственном отношении пациентов к собственному здоровью. Часто они обращаются к дерматологу на последней стадии заболевания после потери чувствительности.
Для избавления от грибкового поражения показано комплексное воздействие, но даже верно подобранная схема терапия не всегда приводит к ожидаемому, положительному результату. На запущенной стадии происходит полное и безвозвратное потемнение пластины, ее восстановление является невозможным.
Почему грибок при СД часто развивается.
Лечение пациенту, страдающему диабетом, столкнувшемуся с онихомикозом должен подбирать врач-миколог. Инструкция полагает применение спреев для обработки обуви, лаков, предназначенных для нанесения на очаг поражения.
Цена подобных препаратов – высока, не все обладают одинаковой активностью потому определять наиболее эффективное средство, рассматривая характер поражения должен врач.
Особенности лечения
Определяя схему терапевтического воздействия, специалист должен учитывать характер поражения и его глубину, а также природу инфекции.
Важно! Схема лечения грибка в каждом конкретном случае может существенно отличатся.
Фреза.
При своевременном обращении к специалисту лечение основывается на периодической обработке пораженной поверхности противогрибковыми составами.
При проявлении утолщений обработка производится с использованием специальной фрезы (на фото) для снятия верхних слоев пластины и обеспечения проникновения лекарственного раствора к очагам поражения.
В случае, когда подобного воздействия недостаточно курс терапии проводится в условиях стационара отделения.
Пациентам, страдающим сахарным диабетом нужно помнить о том, многие противогрибковые средства для перорального приема способны снижать эффективность сахаростабилизирующих составов, потому для диабетиков подобное воздействие может быть опасным.
При выборе средств для лечения специалист должен учитывать, что медикаментозные препараты должны отвечать следующим требованиям:
- отсутствие лекарственного взаимодействия со средствами, снижающими показатели сахара в крови диабетика;
- отсутствие проявлений побочных эффектов на фоне использования;
- препараты не должны провоцировать гипогликемию.
Как лечить ногти при сахарном диабете подскажет специалист, но пациенты должны помнить о том, что курс лечения следует пройти до конца. При необходимости проводится профилактическое лечение спустя некоторое время.
Обработка противогрибковыми средствами.
Видео в этой статье ознакомит читателей с основными особенностями устранения грибка.
Врастание ногтя
Нередко при сахарном диабете происходит врастание ногтевой пластины в окружающие мягкие ткани. Ноготь при этом постепенно входит в кожу, проявляются припухлости и покраснения в области. Зачастую пациенты не реагируют на подобное нарушение потому что не чувствую боли из-за снижения чувствительности.
Можно ли удалять вросший ноготь.
Внимание! Причиной врастания ногтей при сахарном диабете часто является ношение неудобной, тесной обуви.
При обнаружении проблемы такого характера пациент должен без промедлений обратиться к специалисту. При длительном игнорировании нарушения повышается риск распространения инфекционного очага, на фоне чего проявляется поражение не только пальцев, но и стопы.
В запущенных случаях лечение подразумевает использование радикальных методов, основанных на удалении поврежденной ногтевой пластины или всего пальца.
Лечение
Консервативное лечение вросших ногтей доступно только на начальных стадиях патологического прогресса.
Существующие методики, применяемые для устранения врастания ногтя можно разделить на несколько направлений:
- консервативные методики – применяются лишь при условии отсутствия серьезных осложнений;
- радикальные – используются при выраженном воспалительном процессе и осложнениях.
Консервативное лечение подразумевает проведение ежедневных ванночек с добавлениями активных компонентов: соль и сода, раствор марганца. В некоторых случаях используются механические приспособления: пластины, пружины скобы, обеспечивающие устранение деформации.
Хирургическое вмешательство часто подразумевает удаление всего вросшего ногтя или его части для устранения воспаления. Операция проводится под местным наркозом.
Такое воздействие имеет недостатки: поскольку в ходе операции удаляется ноготь, ногтевое ложе становится открытым для воздействия различных внешних факторов. Присутствует высокая вероятность рецидива.
Особенности ухода за ногами при СД
Пациент должен соблюдать основные рекомендации по уходу.
О необходимости соблюдения основных правил гигиены известно всем. Особенно внимание этому вопросу стоит уделять диабетикам. Связано это с тем, что регулярный уход за ногтями позволит предупредить развитие опасных осложнений.
Для того чтобы изменение ногтей при сахарном диабете не произошло нужно соблюдать такие правила:
- Проведение регулярного, тщательного осмотра каждого пальца на наличие изменений. При выявлении каких-либо патологических изменений пациент должен обратиться к дерматологу. Своевременно проведенный курс терапии позволит снизить вероятность проявления опасных последствий.
- Чистка ног от мертвой кожи. После ванных процедур кожу ног нужно обрабатывать с использованием мягкой пемзы.
- Регулярная обработка кожных покровов увлажняющими кремами. Пациенты должны уделить внимание выбору качественных составов.
- Проведение педикюра, с исключением риска повреждений кожи. Травматизация может стать причиной развития инфекционного процесса.
- Запрещается носить обувь других людей. По пляжу следует ходить в обуви. Также стоит отказаться от посещения бань и саун.
- При проявлении признаков, характерных для какого-либо поражения стоит обратиться к специалисту.
Пациентам также стоит помнить о необходимости выбора качественной обуви.
Стоит помнить о том, что риск проявления поражений ногтевой пластины существенно снижается при установлении хорошей компенсации сахарного диабета, потому основа профилактики лежит именно в установлении контроля над течением болезни. Безусловно, о мерах профилактики забывать не следует.
Вопрос врачу
Артеменко Игорь, 26 лет, г. Псков
Добрый день. У меня грибок на пальце ноги. На левой ноге сам ноготь мягкий, а на правой, твердый. Прошел полный курс обследования, лечусь согласно назначениям врача. Применяют медикаментозные средства общего и местного воздействия, испробовал народные рецепты. Грибок уже 4 года, в течение двух лет принимаю Итрунгар и Фунит. Почему нет эффективности? Лечение назначено, верно?
Добрый день, Игорь. Обратите внимание на то, что процесс лечения грибкового поражения всегда достаточно продолжителен. Рассмотрите механизм Ваших действий, все ли сделано верно? Грибковое поражение требует не только проведения обработки пораженной зоны, важно обрабатывать обувь при помощи специальных противогрибковых спреев.
Если противогрибковые средства в течение нескольких лет не проявляют собственную эффективность, следует рассмотреть возможность удаления ногтевой пластины. Такая процедура проводится под местным наркозом, но применяется, в крайнем случае, потому что присутствует риск попадания патогенных микроорганизмов на раневую поверхность.
Виктор, 38 лет, г. Дербент
Здравствуйте. У меня на ногте нарост, при обследовании в нем был обнаружен патогенный мицелий. Образование присутствует в течении нескольких лет, не растет не увеличивается в размерах и не распространяется. Подскажите, как от него избавиться?
Добрый день, Виктор. После проведения механической чистки в медицинском учреждении должны применяться противогрибковые препараты общего и местного действия. Длительность использования средств около 3 месяцев. Нужно также подобрать комплекс поливитамин.
Источник: https://Diabet-expert.com/simptomatika/nogti-saharnyj-diabet-243
Причины пятен на ногах при сахарном диабете
Поражаются практически все органы, в том числе и кожные покровы.
Пятна, язвы, огрубевшие участки кожи являются частым проявлением заболевания у диабетиков.
Причины поражения кожи
Нарушения углеводного обмена, характерные для сахарного диабета, вызывают образование повышенного содержания в организме инсулина или же, при недостатке гормона, увеличенную концентрацию сахара в крови.
Переизбыток инсулина или глюкозы приводит к нарушению питания тканей дермы и структурным изменениям эпителиальных клеток.
Скопление в клетках продуктов распада обменных процессов провоцирует повреждение волосяных фолликулов.
Повышенное содержание сахара негативно влияет на кровообращение и функцию нервных окончаний, расположенных в кожных покровах. Это приводит к снижению чувствительности конечностей, повышению склонности к появлению повреждений ног. К тому же вследствие заболевания защитные силы организма ослаблены и функция регенерации мягких тканей нарушена.
В результате диабетики не сразу замечают появившиеся на теле повреждения, из-за низкой скорости восстановления клеток ранки долго не заживают, а по причине ослабленного иммунитета к общей картине присоединяются бактериальные или грибковые инфекции.
Таким образом, к причинам появления кожных пятен при диабете можно отнести:
- повышенное содержание глюкозы в крови;
- высокую концентрацию инсулина (инсулинорезистентность);
- нарушение циркуляции крови в конечностях;
- снижение иммунитета;
- поражение нервной системы (нейропатию);
- аллергическую реакцию на инсулин и сахаропонижающие препараты;
- грибковые и бактериальные инфекции.
Существует ряд факторов, способных спровоцировать развитие патологии:
- Ожирение. Тучным людям тяжело обнаружить повреждения на теле. К тому же у таких больных повышена потливость и крупные кожные складки, что приводит к появлению сыпи, потертостей, мозолей и облегчает проникновение инфекции.
- Никотиновая и алкогольная зависимость. Вредные привычки усиливают обезвоженность кожи и способствуют сужению сосудов, что ухудшает кровообращение.
- Ношение узкой и неудобной обуви. Это приводит к появлению мозолей и потертостей.
- Недостаточный уход за кожным покровом. В результате кожные покровы пересыхают, появляются огрубевшие участки и трещины.
- Пожилой возраст. Возрастные изменения вызывают снижение тонуса кожи и пересыхание кожных покровов, особенно в области ног, паха и промежности.
Попытки заниматься самолечением повреждений при наличии сахарного диабета способствуют прогрессированию болезней кожи и появлению осложнений.
Красные пятна при диабетической дерматопатии
Диссеминированная кольцевидная гранулема
На фоне высокой концентрации в крови глюкозы и учащенного мочеиспускания, нарушается кровоснабжение тканей и появляются признаки обезвоживания.
В результате изменяется состояние кожных покровов, они грубеют, на ступне появляются огрубевшие участки, кожа становится сухой и вялой, на пятке образуются трещины. Возникает зуд и шелушение, начинают выпадать волосы.
Кожа меняет цвет: может наблюдаться серый оттенок или желтушность. Из-за расширенных капилляров на щеках появляется румянец (диабетический рубеоз), который часто можно заметить у детей, больных диабетом.
Патологии кожи можно разделить на несколько групп:
- лекарственные — возникшие на фоне инсулинотерапии и приема сахаропонижающих препаратов (аллергический дерматоз, крапивница, постинъекционная липодистрофия, экзема);
- первичные — болезни, развившиеся по причине ангиопатии и нарушений обменных процессов (ксантоматоз, липоидный некробиоз, диабетические пузыри, диабетическая дерматопатия);
- вторичные – инфицирование бактериями или грибками на фоне эндокринных нарушений.
Терапия кожных повреждений затруднена снижением скорости регенерации мягких тканей, поэтому продолжается длительно, с частым появлением рецидивов.
Основным симптомом считаются пятна коричневого цвета, покрытые чешуйками, безболезненные и не зудящие, появляющиеся на обеих конечностях и самостоятельно исчезающие через пару лет.
Если диабет протекает недолго, то появление круглых бордовых пятен с четким контуром является признаком эритемы. Такие повреждения имеют крупные размеры, чаще появляются на теле и сопровождаются легким покалыванием. Пятна пропадают через несколько дней без какого-либо лечения.
На поврежденном участке кожа на ощупь бархатистая, с четким кожным рисунком.
В дальнейшем из точки образуется черное пятно. Заболевание чаще всего доброкачественное и пятна вскоре проходят, но встречается и злокачественная форма патологии.
Такое же потемнение может отмечаться и на суставах пальцев. Возникают подобные кожные поражения в результате избытка в организме инсулина, что бывает при инсулинорезистентности.
Проявления липоидного некробиоза
Сначала появляются красные пятна на голенях (см. фото), приподнятые над кожей, в дальнейшем они разрастаются и превращаются в бесформенные атрофические бляшки.
В центре образуется коричневое запавшее пятно, на месте которого со временем формируется болезненная язва.
Комплексная терапия кожного заболевания заключается в следующих назначениях:
- препараты для восстановления кровоснабжения (Аевит, Курантил, Трентал);
- обработка пятен Фторокортом, Димексидом, Троксевазином;
- инсулинотерапия внутрь язвы и инъекции Гепарина;
- препараты, нормализующие липидный обмен (Липостабил, Клофибрат);
- лазеротерапия;
- фонофорез с Гидрокортизоном.
В сложных случаях применяется пластическая операция.
Зудящие высыпания
На локтях, животе или в паху появляются телесные или красные точки. Точки со временем сливаются, пораженный участок кожи сохнет и покрывается трещинами. В ночное время зуд усиливается.
На стопе или пальцах верхних и нижних конечностей могут образовываться диабетические пузыри, достигающие размера в несколько сантиметров.
Цвет дермы в местах повреждений не меняется, высыпания могут сопровождаться незначительным зудом или покалыванием, а могут и не доставлять выраженного дискомфорта. В пузырях содержится кровянистая или прозрачная жидкость, не содержащая патогенной микрофлоры. Через три-четыре недели пузыри исчезают, не оставляя рубцов.
Инфекционные поражения кожи
Кожа краснеет, на ней образуются трещины и эрозии со светлым контуром и синюшно-красной блестящей поверхностью.
Прилегающие участки кожи могут быть покрыты мелкими пузырьками. Все это сопровождается интенсивным зудом.
Для подтверждения диагноза проводится микробиологический анализ соскоба, взятого с поверхности эрозии.
Терапия заключается в проведении физиопроцедур и приеме Флуконазола или Итраконазола. Для наружного применения назначается Клотримазол, Экзодерил или Ламизил.
Кроме кандидоза на фоне диабета, часто диагностируются такие инфекционные поражения:
- фурункулез;
- панариций;
- рожистое воспаление;
- диабетическая язва стопы;
- пиодермия.
В лечении заболеваний используются антибактериальные препараты, но кожные патологии протекают тяжело и требуют длительной терапии. Заболевания кожи тяжело лечатся и затрудняют эффективную компенсацию высокого уровня глюкозы.
В поврежденных участках начинает синтезироваться вещество, которое воздействует на инсулин, разрушая гормон. К тому же организм стремится избавиться от инфекции и воспаления и включает механизм защиты, что приводит к еще большему истощению иммунитета.
Поэтому для ускорения результата диабетикам повышают дозировку инсулина, назначают препараты, укрепляющие защитные силы организма, а в сложных случаях прибегают к оперативному вмешательству.
Соблюдение профилактических мер поможет предотвратить инфицирование и облегчить течение заболевания:
- защищать кожные покровы от ожогов, ссадин, царапин и ран;
- регулярно осматривать кожу и, обнаружив повреждение, провести обработку антисептиком;
- подбирать удобную, подходящую по размеру обувь, избегая образование мозолей;
- осуществляя уход за кожей, не применять острые предметы, жесткие мочалки, не использовать мыло;
- гигиенические процедуры должны проводиться регулярно с применением мягких, не раздражающих кожу гелей;
- использовать для ухода за кожей смягчающие и увлажняющие косметические средства.
Видео-материал о кожных заболеваниях при диабете:
Обнаружив загноившееся место или рану значительного размера, не надо пытаться лечить повреждение самостоятельно. В этом случае следует срочно посетить врача и предупредить ухудшение состояния.
Рекомендуем другие статьи по теме
Источник: https://DiabetHelp.guru/oslozhneniya/nogi/pyatna.html
Ноги при сахарном диабете, фото
Постоянное повышение уровней сахара (глюкозы) в крови может быть связано с серьезными осложнениями у людей, имеющих сахарный диабет.
Стопы подвергаются особенному риску. у людей с диабетом к повреждению стопы (и других частей тела) могут привести два осложнения, называемые диабетической нейропатией и заболеванием периферических сосудов.
Лучшие врачи эндокринологи
Что такое диабетическая нейропатия?
Хронически повышенные уровни сахара, связанные с неконтролируемым сахарным диабетом, могут привести к повреждению нервов, что препятствует способности ощущать боль и температуру. Эта так называемая «сенсорная диабетическая нейропатия» повышает риск того, что человек с сахарным диабетом может не заметить развитие проблем с его или ее стопой.
Примерно у 10% пациентов с сахарным диабетом развиваются язвы на ноге, которые являются следствием заболеваний периферических сосудов и повреждения нервов.
Люди с сахарным диабетом могут не заметить раны или порезы на ноге, что, в свою очередь, может привести к развитию инфекции.
Повреждение нервов также может повлиять на функции мышц стопы, что приводит к ее неправильному положению и травмам.
Что такое заболевание периферических сосудов?
Сахарный диабет связан с плохой циркуляцией крови (кровотоком). Неадекватное кровообращение увеличивает необходимое для заживления ран и порезов время. Под заболеванием периферических сосудов подразумевают нарушенное кровообращение в руках и ногах.
Плохой кровоток повышает риск того, что инфекционный процесс не удастся вылечить. Это, в свою очередь, повышает риск развития язв и гангрены, которая является некрозом тканей и возникает в ограниченных областях с плохим кровообращением.
Какие проблемы с ногами встречаются чаще всего у людей с сахарным диабетом?
На следующих рисунках изображены наиболее часто встречающиеся проблемы с ногами, которые могут появиться у каждого человека. Однако пациенты с сахарным диабетом имеют повышенный риск развития тяжелых осложнений, включая инфекцию и даже ампутацию.
Стопа атлета
Грибковая инфекция ноги называется стопой атлета. При этом заболевании наблюдается потрескавшаяся кожа, зуд и покраснение.
Грибок попадает в трещины кожи, вызывая развитие инфекции, которую необходимо лечить противогрибковыми препаратами. Пероральные лекарственные средства или местные крема также можно применять для лечения стопы атлета.
Грибковая инфекция ногтей
Толстые, ломкие, желто-коричневые или непрозрачные ногти – частый симптом грибкового поражения. Инфицированная часть может отломиться от остального ногтя. Грибок любит теплую, влажную и темную среду, которая создается ношением закрытой обуви.
Повреждение ногтей также повышает риск развития грибковой инфекции. Такие инфекции тяжело лечить, но не невозможно. Пероральные препараты хорошо работают для лечения грибкового поражения ногтей. Местное лечение эффективно только при некоторых видах грибковых инфекций. Иногда необходима операция по удалению инфицированных участков ногтя.
Натоптыши
Натоптыши – это участки утолщенной кожи, которые нарастают на подошве стопы. Образование натоптышей могут вызвать неравномерное распределение веса, патология кожи или неподходящая обувь.
Источник: https://farmamir.ru/saxarnyj-diabet/oslozhneniya-pri-diabete/saxarnyj-diabet-i-problemy-s-nogami/
Темные пятна на ногтях и пальцах ног при сахарном диабете
У диабетиков развиваются многочисленные изменения в работе организма. Одним из таких процессов следует считать изменение структуры ногтевых пластин. В связи с этим появление темных пятен на ногтях при сахарном диабете можно считать вполне ожидаемым. Однако необходимо разобраться в том, почему это происходит, каковы симптомы состояния и методики лечения.
Что происходит с ногтями при сахарном диабете?
Ногти при сахарном диабете и их фото заслуживают отдельного внимания, потому что:
- ноги удалены от ЦНС (центральной нервной системы);
- кровь должна проделать достаточно длинный путь по сосудам, пока не достигнет нижних конечностей;
- на нижние конечности приходится серьезная нагрузка во время ходьбы. Трещины и повреждения заживают достаточно медленно, приводя к осложнениям.
Способствует патологическим изменениям ногтей на ногах при диабетической патологии еще и то, что нарушается привычная степень чувствительности.
В результате этого диабетик практически не ощущает нижние конечности, а уж тем более боли в них. Усугубляются зрительные функции, что не способствует своевременному обнаружению изменений на ногтях.
Еще одной предпосылкой следует считать лишние килограммы, усугубляющие работу организма, обмен веществ.
Основные причины потемнения ногтей и пальцев
Конкретные причины почернения ногтей на ногах при сахарном диабете можно назвать лишь после диагностического обследования.
Приводить же к изменению ногтевых пластин могут грибковые поражения, инфекции, которые очень часто развиваются у диабетиков. Ничуть не менее редкими факторами следует считать заболевания печени, травмы и менее серьезные механические повреждения.
ДИАБЕТ — НЕ ПРИГОВОР!
Мясников рассказал всю правду о диабете! Диабет навсегда уйдёт через 10 дней, если по утрам пить… » читать далее >>>
При сахарном диабете чернеют пальцы на ногах при кровоизлиянии, под воздействием никотиновой зависимости, вросшего ногтя. Не следует забывать о меланонихии (грибковая патология), доброкачественных и злокачественных новообразованиях, а также аутоиммунных отклонениях. Учитывая более чем обширный перечень факторов, рекомендуется более подробно узнать о сопутствующих симптомах.
Симптомы патологии
Если потемнел или почернел палец на ноге при диабете, это всегда сопровождается специфическими проявлениями. Речь идет о таких симптомах, как:
- постепенное утолщение ногтевой пластины и изменение ее цвета;
- образование зуда в межпальцевом пространстве;
- покраснение в области рядом с ногтем.
Кроме того, почерневший большой палец может ассоциироваться с более специфическими проявлениями. Например, желудочные боли, свидетельствующие о проблемах, связанных с пищеварением или с работой печени.
Диабетика могут тревожить болезненные ощущения, но они характерны поздним стадиям развития состояния.
Лечение рекомендуется начинать как можно раньше, чтобы исключить развитие осложнений и критических последствий.
Лечение почернения на ногтях и пальцах
Для ускорения процесса заживления и исключения ухудшения состояния рекомендуется применять в терапевтических целях антисептические наименования.
При первых симптомах бактериального поражения лечение диабетика должно включать применение антибиотиков.
В отдельном порядке с эндокринологом необходимо обсудить, какое именно вмешательство необходимо, и какой перечень средств должен использоваться.
Например, если ноготь на руках или ногах чернеет под воздействием грибкового поражения, диабетику разрешается использовать ряд средств. Например, Лоцерил или Батрафен (лаки, наиболее эффективные на начальных этапах состояния).
Может применяться Ногтимицин и Ногтевин, которые позволяют быстро и без болей избавиться от проблемной ногтевой пластины.
Также диабетиком могут использоваться такие общеизвестные наименования, как Кетоконазол, Экзодерил, Низорал и другие.
.
Все лекарственные средства должны подбираться с учетом определенных требований:
- отсутствие нежелательного взаимодействия между антидиабетическими и противогрибковыми средствами;
- отсутствие гипогликемии (в особенности вероятности критического уменьшения уровня сахара в крови);
- отсутствие побочных эффектов, потому что они могут отрицательно сказаться на состоянии здоровья диабетика.
Можно ли применять народные средства?
Использование народных средств допустимо при соблюдении следующих условий: предварительное согласование с эндокринологом и полноценное проведение восстановительного курса.
То есть такие средства должны быть лишь дополнением к основному лечению.
В том случае, когда почернение ногтей на руках или ногах провоцируется грибковым поражением, эффективным народным средством окажутся уксусные ванночки. Принимать их рекомендуется в течение 15 минут. Раствор для лечебной процедуры подготавливают из трех литров теплой воды и 200 мл столового уксуса. Подобные ванночки не должны приниматься чаще трех раз в течение одной недели.
Особенности ухода за конечностями
Для того чтобы исключить появление представленной проблемы, потребуется соблюдать ряд несложных правил. Например:
- исключить ношение тесной или неудобной обуви. Правильнее всего выбирать модели, которые больше на полразмера или размер (особенно при отеках вследствие сердечно-сосудистых патологий или заболеваний почек);
- максимально раннее выявление и пролечивание грибковых инфекций кожного покрова и ногтей под наблюдением специалиста;
- соблюдение осторожности в процессе осуществления маникюра и педикюра, чтобы исключить повреждение сосудов верхних и нижних конечностей.
В профилактических целях рекомендуется использовать специальные защитные перчатки. В особенности они необходимы при осуществлении таких домашних дел, которые связаны с применением химических компонентов.
Это защитит кожный покров и ногтевые пластины от повреждения и возникновения черных пятен. Не менее важно следить за физиологическим состоянием, исключить сбои в функционировании внутренних органов.
Это же касается ведения здорового образа жизни: физической активности, отказа от курения и употребления алкоголя.
Синдромы сахарного диабетаВАЖНО ЗНАТЬ!
Cредство от сахарного диабета, которое рекомендует ДИАБЕТОЛОГ со стажем Алексей Григорьевич Короткевич! »……………..читать далее >>>
Внимание!
0 из 9 заданий окончено
Вопросы:
Информация
НУ ЧТО, НАЧНЁМ? Будет очень интересно!
Вы уже проходили тест ранее. Вы не можете запустить его снова.
Вы должны войти или зарегистрироваться для того, чтобы начать тест.
Вы должны закончить следующие тесты, чтобы начать этот:
- Правильных ответов: 0 из 9
- Ваше время:
- Время вышло
- Вы набрали 0 из 0 баллов (0)
| Средний результат |
| Ваш результат |
- Спасибо, Вам за потраченное время! Вот ваши результаты!
Источник: https://udiabetika.ru/oslozhneniya/temnye-pyatna-na-nogtyah-pri-saharnom-diabete.html
Почему чернеют ноги ниже колен. Что делать
Потемнение кожных тканей нижних конечностей – отдельная проблема, обусловленная влиянием разных факторов.
Основным ответом на вопрос, почему чернеют ноги ниже колен, является нарушение кровотока в венах. С такой проблемой часто сталкиваются люди, страдающие варикозным расширением вен или хронической формой венозной недостаточности.
В некоторых случаях изменение цвета ног становится следствием нарушения процесса артериального кровотока. Пытаться отбелить кожу самостоятельными усилиями не стоит, ведь ухудшение состояния кожных покровов может указывать на серьезные проблемы со здоровьем.
Причины почернения кожи ног
Если чернеет кожа на ногах, это может быть связано с поражением периферических сосудов. Данное отклонение сопутствует сахарному диабету, негативно влияющему на кровоток. Нарушение процесса поставки крови к органам ведет к увеличению времени, требующегося на заживление ранок и язв.
В свою очередь, поражение периферических сосудов связано с нарушением круга кровообращения, проходящего вдали от сердца через кровеносные сосуды. Если к диабету присоединяется инфекция, сложности ее выведения из организма кроются именно в плохом кровотоке. Черные ноги в этом случае могут сигнализировать о развитии гангрены – омертвении тканей вследствие нарушения кровотока.
Когда чернеют ноги ниже колен, следует задуматься о возможном развитии варикоза.
При поступлении к ногам кровь должна преодолевать силу тяжести и подниматься вверх. Для выполнения этой миссии природа предусмотрела венозные клапаны, которые пропускают биологическую жидкость только в одном направлении. Каждый удар сердца продвигает кровь по сосудам вверх, но при наступлении кратковременных пауз между сокращениями органа венозные клапаны не допускают обратного кровотока.
При патологическом расширении вен достаточного смыкания клапанов не происходит, и между сердечной стенкой и клапаном образуется просвет. Этот дефект нарушает нормальную циркуляцию крови и вызывает расширение вен.
Читайте ещё Льняное масло в капсулах для волос, кожи и похудения
Какие же факторы запускают столь неблагоприятный процесс? Специалисты выделяют несколько моментов:
- лишний вес;
- малоподвижный образ жизни;
- работа, связанная с ношением тяжестей;
- хождение в неудобной обуви на высоких каблуках;
- генетическая предрасположенность;
- работа на производстве, требующем длительного пребывания в одном положении.
Наличие одного или нескольких факторов причисляет человека к группе риска, а плохая наследственность лишь ускоряет процесс развития патологии. Если в семье имеются случаи варикозного расширения вен, желательно подстраховаться и получить консультацию у флеболога (специалиста по венам) или хирурга.
Видео:
Обморожение и гангрена как причины почернения ног
Если чернеет палец на ноге, это не всегда говорит о заболевании.
В зимний период искажение цвета кожи конечностей может указывать на обморожение. Сначала пострадавшая от холода кожа белеет и теряет чувствительность. Попытки обогрева проблемного участка приводят к болезненности и изменению цвета ткани на сине-багровую поверхность.
При сильном обморожении развивается отечность, которая распространяется за пределы пораженной зоны. На коже образуются пузыри, а ее цвет искажается. Покровы могут приобретать темно-красный или синюшный окрас, вплоть до черного.
Гангрена как результат переохлаждения ног или последствие сахарного диабета заявляет о себе почернением большого пальца и рядом патологических признаков:
- покраснение и отечность стопы;
- боли в пальцах;
- жжение подошв;
- боль в икрах при ходьбе;
- замерзание конечностей в теплых условиях.
Чтобы не допустить развития гангрены, специалисты рекомендуют пропить в течение месяца Аспирин (дважды в день по пол таблетки). В профилактических целях следует носить просторную обувь. В конце дня полезно споласкивать ноги холодной водой и растирать их махровым полотенцем докрасна.
В ежедневном рационе следует ограничить потребление животных жиров. Обогащенные холестерином, они откладываются в сосудах и ухудшают кровообращение. Также не рекомендуется увлекаться солеными и острыми блюдами и злоупотреблять курением и алкоголем.
С проблемой потемнения ног следует обращаться к дерматологу или терапевту. Пациенты, страдающие сахарным диабетом, должны консультироваться у эндокринолога. С признаками варикозного расширения вен рекомендуется идти к сосудистому хирургу.
Отечность и чернота ног
Когда ноги отекают и чернеют, подобные отклонения можно рассматривать как травмы конечностей. При повреждении мягких тканей, участвующих в лимфо- или кровотоке нижних конечностей, у человека может наблюдаться хроническая отечность на пострадавшей ноге. В тоже время сами травмы и способы их лечения повышают риски развития венозной недостаточности и тромбирования глубоких вен.
Читайте ещё Как избавиться от подошвенных бородавок народными средствами
Отечность ног в их нижней части способна возникать вследствие разных причин. Самой безобидной из них является усталость, наиболее опасной – сердечная недостаточность. Признаками патологии является:
- симметричное расположение отеков;
- разрастание очагов в размерах;
- распространение на бедра.
При болезнях щитовидной железы к проблемам с ногами присоединяются нарушения деятельности ЖКТ, отечность языка и сонливость. О проблемах в работе почек сигнализирует отечность обеих конечностей (с тыльной стороны стопы), изменение цвета мочи и появление темных кругов под глазами.
Что же делать, если чернеет нога? Самостоятельно решить проблему можно путем повышения физической активности и посещения бани (в условиях повышенных температур сосуды придут в норму). Из лекарственных средств показаны препараты, укрепляющие стенки сосудов и предотвращающие тромбирование.
Видео: как снять отеки ног с помощью комплекса упражнений.
P.S. Самолечением лучше не заниматься. Иначе упущенная возможность своевременного выявления причин, почему чернеет сама кожа и участки между пальцами ног, может привести к обострению процесса и усложнить его терапию.
Источник: https://www.blog-o-krasote.ru/post-cherneyut_nogi_nizhe_kolen.html
Гниет пятка, гниют ноги — трофические язвы при сахарном диабете, инсульте
При сахарном диабете на пятке бывают раны и начинают гноиться. Если пятка заживёт то кость всё равно будет гнить и в ближайшем. Без компенсации диабета любое лечение будет бесполезно. Когда начала гнить пятка, в трофических язвах гной. Необходимо найти хирурга, т.к.
в диабетическом отделении лечить это не будут Трофические язвы — осложнение сахарного диабета, возникающее в результате поражения мелких сосудов и нервных окончаний ног. Обычно формирование трофических язв начинается с мелких повреждений пальцев стоп, которые не заживают самостоятельно.
При нарушении кровообращения в нижних конечностях появиляются трофические язвы на голени, они постепенно переходят к ступням и пяткам, которые начинают «гнить».В таких случаях лечение длительное и непростое.
Как правило необходима операция по очистке кости от мертвых тканей, дренирование, антибиотикотерапия.
Почему при сахарном диабете могут возникать трофические язвы
Сахарный диабет – это заболевание, которое требует не только постоянного контроля уровня сахара крови и диеты, но также и профилактических курсов лечения его возможных нервно-сосудистых осложнений.
Это необходимо потому, что при сахарном диабете происходит поражение сосудистых стенок и нервных окончаний вследствие нарушения обмена веществ, недостатка кислорода в тканях и избытка токсических продуктов углеводного обмена.
Конечно, это происходит быстрее и имеет более выраженный характер при высоком уровне сахара в крови и кетоацидозе: и то, и другое наблюдается, как правило, в том случае, когда сахарный диабет выявляется на очень поздних стадиях. Чаще всего такое встречается при сахарном диабете второго типа.
Также кетоацидоз и высокий уровень сахара крови возникает, если пациенты не воспринимают свое заболевание серьезно и не уделяют должного внимания контролю уровня сахара в крови или делают это не регулярно. И тогда порой именно трофическая язва оказывается первым признаком, который вынудит заподозрить серьезность заболевания и недопустимость отсутствия контроля своего состояния.
О чем еще должны знать люди, больные сахарным диабетом? О том, что начиная с момента выявления заболевания, они должны очень тщательно ухаживать за стопами, так как именно стопа при диабете является «самым слабым звеном» в отношении возникновения трофических язв. Порой достаточно малейшей травмы кожи стопы для того, чтобы она превратилась в незаживающую рану, то есть, в трофическую язву.
Почему это происходит? Потому что при длительно существующем диабете возникают его осложнения – диабетическая ангиопатия (поражение мелких сосудов) и диабетическая нейропатия (поражение мелких нервных окончаний).
Все вместе приводит к нарушению состояния тканей и формированию так называемой диабетической стопы, склонной к образованию не только трофических язв, но даже гангрены, противостоять которым не в последнюю очередь помогает грамотный уход.
Как выглядит трофическая язва при сахарном диабете
Трофические язвы при сахарном диабете чаще всего возникают на ногтевых фалангах пальцев стопы. Иногда – на пятках.
И, как правило, возникновению трофических язв при сахарном диабете способствуют натоптыши, микротравмы при ношении неудобной обуви или как результат неудачного педикюра, ожоги стопы, ссадины и т.д.
В результате даже такие небольшие повреждения не заживают в течение нескольких недель, а становятся больше в размерах и глубже, превращаясь в трофическую язву.
Особенности и отличия трофических язв при сахарном диабете состоят в следующем:
- При небольших размерах язвы может быть очень выраженная боль, усиливающаяся по ночам. Хотя возможно и полярное состояние: при трофической язве с выраженной диабетической полинейропатией боли может и не быть даже при больших и глубоких трофических язвах. И то, и другое является отличительным признаком диабетической трофической язвы.
- Самостоятельно трофическая язва при диабетической ангиопатии и полинейропатии не заживает.
- Трофические язвы при сахарном диабете могут углубляться и превращаться в гангрену, требующую ампутации. Поэтому профилактика и лечение трофических язв при сахарном диабете крайне важны и должны проводиться немедленно после выявления трофической язвы и сахарного диабета как такового.
Важно помнить, что трофические язвы могут появляться у больного как при невыявленном сахарном диабете, так и при варикозном расширение вен. Поэтому всегда следует провести дополнительные исследования (анализ крови на сахар, общий анализ мочи, доплерографическое исследование сосудов ног и т.д.) для обнаружения истиной причины трофической язвы и назначения эффективного лечения.
Стадии трофической язвы при сахарном диабете
- Стадия возникновения трофической язвы.
- Стадия очищения трофической язвы.
- Стадия заживления трофической язвы.
Трофическая язва постепенно увеличивается в размерах, углубляется, ее дно покрывается налетом белесого, сероватого или грязно-серого цвета. Язва обычно имеет неприятный запах. Могут беспокоить онемение и похолодание стоп и голеней, ощущение ползания мурашек.
Налет в трофической язве постепенно исчезает, и дно ее приобретает ярко-розовый цвет. Трофическая язва уже не увеличивается в размерах и не становится глубже.
Заживление трофической язвы начинается, как правило, с ее краев – трофическая язва начинает постепенно уменьшаться в размерах. А при эффективном общем и местном лечении в дальнейшем островки заживления могут возникать и в самой язве.
Так выглядит благополучное течение трофической язвы при сахарном диабете. Однако оно наблюдается не всегда. При присоединении инфекции возможно распространение воспаления на сухожилия и даже костную ткань, и возникновение гнойного процесса, который требует оперативного вмешательства.
Если трофическая язва прогрессирует и из первой стадии не переходит во вторую, а углубляется (обычно это происходит вследствие отсутствия лечения сахарного диабета и его нервно-сосудистых осложнений), возможно возникновение гангрены. Ну а гангрена – это угрожающее жизни состояние, которое в большинстве случаев требует ампутации (на уровне стопы, голени или даже бедра – в зависимости от глубины и распространенности процесса).
При этом снаружи дефект кожи может быть небольшим. Трофическая язва даже может немного затянуться по краям, а в глубине процесс может продолжаться, поэтому заниматься самолечением трофических язв при сахарном диабете запрещается!
Лечение трофической язвы при сахарном диабете
Лечение трофических язв при сахарном диабете производится с учетом стадии раневого процесса и только под контролем врача.
Больным назначается постельный или полупостельный режим, рациональное питание, обогащенное витаминами, минералами и белком, постоянный контроль уровня сахара крови под наблюдением лечащего врача-эндокринолога.
Если не удается откорректировать уровень сахара крови в амбулаторных условиях (или у безответственных больных), лучше сделать это в условиях эндокринологического стационара.
Напомним еще раз: при сахарном диабете лечение любых повреждений стопы следует осуществлять после консультации в специализированном отделении диабетической стопы или в подологическом кабинете, организованном специально для больных сахарным диабетом. Лечиться на свой страх и риск нельзя!
Лечение трофической язвы в стадии возникновения
В лечении трофической язвы в стадии ее возникновения на первом месте стоит тщательная и стабильная коррекция уровня сахара крови и общее лечение.
В качестве общего лечения трофических язв выступают курсы инъекционной терапии сосудистыми препаратами и назначение средств, улучшающих питание (трофику) пораженных тканей конечностей.
Цель лечения трофической язвы на этой стадии – остановить ее прогрессирование.
Местное лечение трофической язвы в стадии ее возникновения состоит в обработке краев раны спиртовым раствором антисептиков (йода, бриллиантового зеленого, 70% спиртом), тщательном промывании раны водными растворами антисептиков (фурациллином, перекисью водорода, слабо розовым раствором перманганата калия (марганцовки) и т.д.).
После этого необходимо нанести на зону трофической язвы препарат, который ускоряет заживление язвы (путем стимуляции как размножения клеток, так и усиления синтеза коллагена) и питание тканей.
Этот препарат должен быть только в гелевой форме, которая не создает воздухонепроницаемой пленки.
Перевязки следует делать 1-2 раза в день с соблюдением всех мер профилактики инфицирования трофической язвы: обрабатывать руки, использовать только стерильный инструментарий (можно одноразовый) и перевязочный материал.
Лечение трофической язвы в стадии очищения
Всю общую терапию (сосудистую и трофическую) и контроль уровня сахара крови следует продолжать.
На второй стадии необходимо уделить особое внимание очищению трофической язвы. Для этого сначала обрабатывают края раны спиртовым раствором антисептика. В домашних условиях можно обрабатывать салициловым спиртом или спиртовой настойкой календулы. Затем следует тщательно промыть рану 3% раствором перекиси водорода.
Желательно после этого ежедневно делать 20-минутные ножные ванночки со слабым раствором перманганата калия (марганцовки) комнатной температуры, а для отделения налета из язвы чередовать повязки с гелями, которые улучшают питание тканей, с повязками с веществами, способствующими очищению трофической язвы.
Такие повязки делают 2 раза в день до полного очищения раны.
Внимание! Если вокруг раны имеется покраснение кожи, говорящее о воспалении, повышается температура тела, появляется недомогание, пульсирующая боль в стопе, следует взять посев из раны, определить чувствительность полученных микроорганизмов к антибиотикам и начать антибиотикотерапию. В некоторых случаях может потребоваться оперативное лечение с целью открытия раны и ее широкой хирургической обработки.
Лечение трофической язвы в стадии заживления
Самое главное в лечении заживающей трофической язвы – применение мазей и гелей, которые способствуют этому процессу и поддерживают достаточное питание тканей.
Гель наносят на яркие кровоточащие зоны чистой трофической язвы, мазь – на те участки, которые подсыхают, и на края раны. По мере заживления язвы переходят к применению только мази.
На стадии заживления трофической язвы перевязки можно делать не 2 раза в день, а один. И такие перевязки делают до полного заживления трофической язвы.
В лечении трофических язв на всех стадиях также широко применяют и немедикаментозные методы лечения – токи д’арсонваля, ударно-волновую терапию, озонотерапию, лазерное облучение крови, УФО крови, гирудотерапию (лечение пиявками).
Способы профилактики возникновения трофических язв при сахарном диабете
Само по себе раннее выявление сахарного диабета, особенно второго типа, и адекватное его лечение с достижением стойкой нормализации уровня сахара крови является основным методом профилактики трофических язв при сахарном диабете. При необходимости следует соблюдать диету, принимать сахароснижающие препараты и делать инъекции инсулина.
Так как диабетическая полинейропатия и ангиопатия являются очень распространенными осложнениями сахарного диабета, их профилактическое лечение следует начинать как можно раньше, в первые же годы после возникновения сахарного диабета. А, кроме того:
- Люди, страдающие сахарным диабетом, должны носить только удобную (а лучше – специальную ортопедическую) обувь, соответствующую сезону.
- При сахарном диабете следует тщательно следить за состоянием стоп, вовремя предупреждая возникновение потертостей и микротравм.
- Избегать чрезмерной нагрузки на ноги (длительной ходьбы).
- Избегать переохлаждения и перегревания стоп.
- При малейшей травме стопы немедленно начать ее лечение под контролем врача.
Источник: https://krasgmu.net/publ/lechenie_narodnymi_sredstvami/gniet_pjatka_gnijut_nogi_troficheskie_jazvy_prija_sakharnom_diabete_insulte/21-1-0-561